Choroba niedokrwienna serca
Najważniejsze zalecenia diagnostyczne i terapeutyczne u chorych z zaburzeniami gospodarki lipidowej
Maciej Haberka,1 Bogusław Okopień,2 Zbigniew Gąsior1
Aktualne wytyczne Europejskiego Towarzystwa Kardiologicznego (European Society of Cardiology, ESC) oraz Europejskiego Towarzystwa Miażdżycowego (European Atherosclerosis Society, EAS) dotyczące postępowania w dyslipidemiach omawiają zasady diagnostyki, rozpoznawania i leczenia w prewencji chorób układu krążenia. Autorzy dokumentu podkreślają rolę systemu oceny SCORE w prewencji pierwotnej i proponują cztery kategorie indywidualnego ryzyka, określają cele terapii i zasady ustalania dalszego postępowania. Niewątpliwą zaletą dokumentu jest weryfikacja skuteczności dostępnych interwencji niefarmakologicznych w zależności od typu dyslipidemii. Stężenie cholesterolu LDL jest głównym celem leczenia, a statyny są lekami pierwszego rzutu z pomocniczą rolą pozostałych leków hipolipemizujących.
Badania przesiewowe i diagnostyka
Dyslipidemia jest w Polsce rozpowszechnioną chorobą, występuje we wszystkich grupach wiekowych. Badanie NATPOL (2011 r.) wykazuje, że hipercholesterolemia występuje u 61% populacji (wg NATPOL PLUS z 2002 r. u 62%), ale właściwie rozpoznawana i skutecznie leczona jest tylko u 8% pacjentów [3].
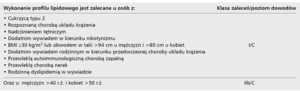
W tabeli 1 przedstawiono zalecenia dotyczące wykonywania profilu lipidowego. W przeciwieństwie do stężenia cholesterolu całkowitego (TC), cholesterolu HDL (HDL-C), apolipoproteiny B (apo B) i A1 (apo A1) ocena stężenia trójglicerydów (TG) wymaga pobrania krwi po 12-godzinnym okresie nieprzyjmowania pokarmu. Interpretując wyniki TC i TG, należy uwzględnić możliwą zmienność wewnątrzosobniczą (5-20%).
W badaniach przesiewowych i do oceny ryzyka w prewencji pierwotnej zaleca się oznaczenie stężenia TC (niezbędnego do skali SCORE). Rozpoznanie dyslipidemii i ustalenie dalszego postępowania wymaga jednak oceny pełnego profilu lipidowego, czyli oceny stężenia TC, cholesterolu LDL (LDL-C), HDL-C i TG. Stężenie LDL-C może być wyliczane z wykorzystaniem formuły Friedewalda przy założeniu, że krew na badanie została pobrana na czczo, a stężenie TG nie przekracza 4,5 mmol/l (400 mg/dl). Eksperci podkreślają jednak możliwość sumowania błędów metodologicznych i zalecają stosowanie metod bezpośrednich. Z dodatkowych parametrów gospodarki lipidowej warto zwrócić uwagę na stężenie apolipoproteiny B (apo B), która jest składnikiem aterogennych lipoprotein (VLDL, IDL, LDL). Ocena stężeń apo B oraz stężenia cholesterolu nie-HDL (TC-HDL) może być lepszym markerem ryzyka w porównaniu tylko ze stężeniem LDL-C i jest zalecana szczególnie u pacjentów z hiperlipidemią mieszaną, cukrzycą, zespołem metabolicznym czy przewlekłą chorobą nerek (PChN).
Lipoproteina a – Lp(a) – jest strukturalnie zmodyfikowaną lipoproteiną o szczególnie aterogennych właściwościach, której stężenie jest głównie determinowane genetycznie. Oznaczanie poziomu Lp(a) jest wskazane tylko u wybranych pacjentów z silnie obciążającym wywiadem rodzinnym i o dużym ryzyku sercowo-naczyniowym. Mimo silnych dowodów na związek nowego markera ryzyka tzw. małych gęstych LDL (small dense LDL, sdLDL) z większym ryzykiem sercowo-naczyniowym nie zaleca się obecnie jego wykorzystania w rutynowej praktyce klinicznej.
Badania genetyczne są zalecane w rodzinach pacjentów z rozpoznaną hipercholesterolemią rodzinną (familial hypercholesterolemia, FH) lub do oceny izoform apolipoproteiny E. W pozostałych przypadkach, mimo obiecujących wyników badań w chorobach układu krążenia, obecnie nie zaleca się genotypowania.
Cel leczenia
W zdecydowanej większości dużych randomizowanych badań klinicznych w prewencji pierwotnej i wtórnej głównym wskaźnikiem skuteczności leczenia odnoszonym do klinicznych punktów końcowych było stężenie cholesterolu LDL. Dlatego w aktualnych wytycznych głównym celem leczenia jest stężenie LDL-C, a jeśli inne wyniki nie są dostępne – stężenie TC oraz TG u pacjentów z istotną hipertrójglicerydemią. Drugorzędowym celem leczenia mogą być stężenie apo B i nie-HDL (hiperlipidemia mieszana, cukrzyca, zespół metaboliczny, PChN). Zwiększenie stężenia cholesterolu HDL to, obok skutecznej redukcji stężenia LDL-C, niezbędny warunek regresji zmian miażdżycowych w tętnicach wieńcowych [3]. Wobec braku jednoznacznych dowodów naukowych z dużych badań klinicznych na związek zmian stężenia HDL-C a ryzykiem sercowo-naczyniowym nie zaleca się stosowania jednak stężenia HDL-C jako celu terapii. Tę opinię potwierdzają wyniki prezentowanego w 2011 r. badania AIM-HIGH, w którym zastosowanie kwasu nikotynowego obok leczenia statyną u chorych z zespołem metabolicznym z małym stężeniem HDL-C spowodowało poprawę stężenia HDL-C i trójglicerydów, lecz nie wpłynęło na rokowanie (czas obserwacji był jednak krótki). Po osiągnięciu celu pierwszorzędowego u pacjentów z bardzo dużym ryzykiem sercowo-naczyniowym, dalsza optymalizacja leczenia może być oparta o drugorzędowe cele terapeutyczne. Dokładne docelowe stężenia zostały ustalone tylko dla LDL (tab. 2).
Szacowanie ryzyka zdarzeń sercowo-naczyniowych
Miażdżyca jest wynikiem działania wielu czynników, dlatego oszacowanie całkowitego ryzyka sercowo-naczyniowego jest podstawą opracowania strategii dalszego postępowania. Spośród różnych zweryfikowanych systemów aktualne wytyczne zalecają stosowanie skali SCORE [1]. Powstała ona z udziałem dużej i reprezentatywnej dla Europy kohorty pacjentów. W oparciu o podstawowe czynniki ryzyka, takie jak: wiek, płeć, skurczowe ciśnienie tętnicze, nikotynizm oraz stężenie cholesterolu całkowitego, oceniane jest ryzyko, które odnosi się do prawdopodobieństwa wystąpienia pierwszego śmiertelnego zdarzenia sercowo-naczyniowego związanego z miażdżycą (zawał serca, udar mózgu, nagły zgon sercowy lub inna choroba z zamknięciem tętnicy) w okresie 10 lat. Całkowite ryzyko zdarzeń sercowo-naczyniowych (śmiertelnych i niezakończonych zgonem) może być 3-krotnie większe u mężczyzn, nieznacznie wyższe u kobiet i niższe u osób starszych. Skala jest prostym i użytecznym narzędziem pod warunkiem znajomości i uwzględnienia jej ograniczeń.
Ze względu na małe ryzyko bezwzględne u osób poniżej 40 r.ż. zaleca się stosowanie dodatkowej tabeli ryzyka względnego, aby zmotywować pacjenta do zmiany stylu życia. Z kolei wśród starszych pacjentów szacowane ryzyko może być zawyżone ze względu na wiek i płeć. Wprowadzenie stężenia HDL-C jako kolejnej zmiennej modyfikuje ryzyko pacjenta.
Pacjenci z rozpoznaną chorobą układu krążenia, cukrzycą typu 2 lub typu 1 z mikroalbuminurią, PChN lub dużym nasileniem pojedynczego czynnika ryzyka charakteryzują się co najmniej dużym ryzykiem sercowo-naczyniowym i wymagają intensywnego i bezzwłocznego wielokierunkowego postępowania. W pozostałych przypadkach zaleca się szacowanie ryzyka w oparciu o skalę SCORE z indywidualną oceną każdego pacjenta. Aktualne wytyczne proponują cztery kategorie ryzyka:
1. Bardzo duże ryzyko:
• choroba układu krążenia udokumentowana w badaniach dodatkowych (koronarografia, tomografia komputerowa, echokardiografia obciążeniowa lub USG tętnic szyjnych), przebyty ostry zespół wieńcowy lub rewaskularyzacja tętnic wieńcowych lub obwodowych, choroba tętnic kończyn dolnych,
• cukrzyca typu 2, cukrzyca typu 1 z powikłaniami narządowymi,
• przewlekła choroba nerek z GFR <60 ml/min/1,73m2,
• SCORE ≥10%.