Niewydolność serca
Niewydolność serca w przewlekłej chorobie nerek
Piotr Rozentryt, Lech Poloński
Zależność czynnościowa między układem krążenia a nerkami
Zależność czynnościową między układem krążenia a nerkami dostrzeżono i doceniono jej znaczenie już w latach 60. XIX wieku [1]. Dokonany wówczas opis chorego sugerował niewydolność serca z zespołem obrzękowym w połączeniu z terminalną chorobą nerek. Obecnie powszechne jest przekonanie o bardzo silnym wzajemnym oddziaływaniu patologii nerek na strukturę i funkcję układu krążenia oraz chorób układu krążenia na funkcję nerek. Zespół ten, tradycyjnie nazywany zespołem sercowo-nerkowym, ostatnio zyskał bardziej ogólną definicję [2]. Wskazuje ona, że mimo z góry ustalonej chronologii uszkadzania narządów, serce-nerki lub nerki-serce, patologie te wzmacniają się wzajemnie i ostateczny obraz patofizjologiczny i kliniczny zależy od zjawisk zachodzących w obu narządach. Ujęcie to jest obecnie użyteczną platformą pojęciową dla badań epidemiologicznych, patofizjologicznych oraz poszukiwań skuteczniejszych sposobów prewencji i leczenia chorych, u których współwystępują nieprawidłowości funkcji nerek i układu krążenia. W niniejszym artykule zajmiemy się jedną z postaci zespołu sercowo-nerkowego, w której przewlekła choroba nerek (PChN) inicjuje rozwój niewydolności serca.
Definicja przewlekłej choroby nerek i jej epidemiologia
Pojęcie przewlekłej choroby nerek opiera się na stwierdzeniu utrzymującej się co najmniej trzy miesiące przynajmniej jednej z poniższych nieprawidłowości:
• albuminuria, czyli wydalanie powyżej 30 mg albuminy na 1 g wydalanej z moczem kreatyniny lub obecność innych nieprawidłowości składu moczu (leukocyturia, erytrocyturia, wałeczkomocz),
• filtracja kłębuszkowa szacowana na podstawie empirycznych wzorów <60 ml/min/1,73 m2,
• nieprawidłowa struktura nerek udokumentowana wiarygodnymi badaniami obrazowymi (blizny pozapalne, kamica nerkowa, wodonercze, zwężenie warstwy korowej).
Do kategorii przewlekłej choroby nerek zalicza się także sytuacje spełniające powyższe kryteria po przeszczepieniu nerki. Zgodnie z propozycją National Kidney Foundation [3] PChN dzielona jest na pięć okresów przedstawionych w tabeli 1.
Definicja ta powstała przed 10 laty i obecnie toczy się ożywiona dyskusja na temat koniecznych jej modyfikacji. Będą one uwzględniały przede wszystkim odmienności przebiegu choroby w zależności od czynnika etiologicznego, wpływ wieku oraz rozszerzą rolę traktowanej ilościowo albuminurii w każdym z wymienionych okresów. Podziałowi na dwa podokresy ulegnie prawdopodobnie trzeci okres przewlekłej choroby nerek. Modyfikacje te są konieczne, ponieważ chorzy z PChN są bardzo zróżnicowani [4]. Wbrew przekonaniom z poprzednich lat niewielu chorych z PChN z szacowanych obecnie 16,8% dorosłej populacji amerykańskiej rozwinie objawy mocznicy i wymagać będzie dializ [5]. U większości takich pacjentów oczekiwać można zwiększonej chorobowości i śmiertelności z przyczyn sercowo-naczyniowych oraz zwiększonego ryzyka ostrego uszkodzenia nerek (acute kidney injury, AKI). Jak sugerują dane z badań epidemiologicznych, oba te zjawiska, duże ryzyko sercowo-naczyniowe i ryzyko AKI, przesądzają o bardzo dużym zagrożeniu rozwojem niewydolności serca. Na przykład w grupie 1 091 201 osób bez cech niewydolności serca na początku obserwacji ryzyko jej rozwoju w okresie dwuletnim wynosiło 9 osób na 100 pacjentów na rok u osób bez cukrzycy i choroby nerek, 31 osób na 100 pacjentów na rok u chorych z PChN bez cukrzycy i aż 52,3 przypadka na 100 pacjentów na rok w przypadku PChN na podłożu cukrzycy. Oznacza to ok. siedmiokrotny wzrost ryzyka rozwoju niewydolności serca w tej ostatniej sytuacji [6]. Podobnie u chorych z AKI w wyniku zastosowania kontrastu jodowego ryzyko hospitalizacji z powodu niewydolności serca zwiększa się ponad dwukrotnie [7].
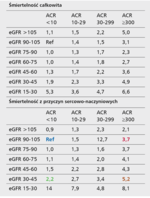
Tabela 2. Względne ryzyko zgonu z wszystkich przyczyn i śmiertelności z przyczyn sercowo-naczyniowych na 1000 chorych na rok
Prawdopodobieństwo rozwoju choroby układu krążenia oraz ryzyko zgonu wzrastają równolegle do zmniejszającej się filtracji kłębuszkowej [8] i nasilającej się albuminurii [9,10]. Występując łącznie, zjawiska te wzmacniają bardzo znacząco niekorzystny wpływ. Na podstawie danych od 1 555 332 chorych wysokiego ryzyka oszacowano względne ryzyko choroby układu krążenia i zgonu na 1000 obserwowanych chorych w ciągu roku. Za referencyjne uznano ryzyko u osób z filtracją 90-105 ml/min/1,73 m2 i albuminurią poniżej 10 mg albumin na 1 g kreatyniny [11] (tab. 2).
W stosunku do ryzyka referencyjnego (tab. 2, kolor niebieski) u osoby z filtracją zmniejszoną do 30-45 ml/min/1,73 m2 i małą albuminurią ryzyko choroby układu krążenia jest zwiększone ponad dwukrotnie (tab. 2, kolor zielony). Znacząca albuminuria przy referencyjnej filtracji zwiększa ryzyko blisko czterokrotnie (tab. 2, kolor czerwony), a w przypadku współwystępowania tych zjawisk ryzyko zwiększa się ponad pięciokrotnie (tab. 2, kolor brązowy).
Czynniki ryzyka rozwoju niewydolności serca w PChN
Przewlekła choroba nerek obejmuje szerokie spektrum nieprawidłowości, od przypadków z prawidłową filtracją, przez niewielkie jej upośledzenie, fazę mocznicy i leczenia nerkozastępczego, aż po okres po przeszczepieniu nerki. W każdym okresie można obserwować mniejszą lub większą albuminurię aż do znaczącego białkomoczu. Oznacza to, że na każdym etapie PChN mamy do czynienia z innym profilem czynników ryzyka sercowo-naczyniowego, w tym czynników kluczowych w patogenezie niewydolności serca. Trzeba do nich zaliczyć choroby, które stanowią wspólne ogniwo w rozwoju PChN i niewydolności serca oraz choroby niezwiązane z nią etiologicznie, ale towarzyszące PChN. Wymienić należy klasyczne czynniki ryzyka, a w bardziej zaawansowanych okresach PChN także nowe czynniki, tzw. nieklasyczne, swoiste dla przewlekłej choroby nerek [12,13]. Okres leczenia nerkozastępczego charakteryzuje się obecnością kolejnych swoistych czynników zwiększających prawdopodobieństwo patologii sercowo-naczyniowych i niewydolności serca. Również okres po przeszczepieniu nerki niesie także nowe zagrożenia. Niedocenionym czynnikiem jest zaniechanie stosowania leków o udokumentowanej skuteczności. Rzadsze wykorzystywanie inhibitorów konwertazy angiotensyny, beta-adrenolityków, statyn i kwasu acetylosalicylowego w bardziej zaawansowanych okresach PChN [8,14] może przyczynić się do progresji uszkodzenia układu krążenia i do rozwoju niewydolności serca. Wraz z malejącą filtracją kłębuszkową zwiększa się również ryzyko toksyczności leków i środków kontrastowych i rośnie prawdopodobieństwo ostrego uszkodzenia nerek. Ostre uszkodzenie nerek może być wprost odpowiedzialne za rozwój niewydolności serca. Niezależnie od tego działania indukować może PChN, nasilać progresję już istniejącej choroby, a w konsekwencji zwiększać ryzyko niewydolności serca [15,16]. Najważniejsze czynniki ryzyka sercowo-naczyniowego obecne na różnych etapach PChN przedstawiono w tabeli 3.
Warto też pamiętać, że w późniejszych okresach PChN związek tradycyjnych czynników z chorobowością i śmiertelnością staje się luźniejszy lub wręcz odwraca się [17]. Nosi to nazwę odwróconej epidemiologii i nakazuje ostrożność w leczeniu niektórych tradycyjnych czynników ryzyka sercowo-naczyniowego w nadziei na spowolnienie patologicznej przebudowy serca i naczyń. Przykładem takiego zagrożenia są dane z badania ONTARGET, w którym nadmierne obniżenie ciśnienia tętniczego za pomocą telmisartanu w połączeniu z ramiprilem wiązało się ze zwiększonym ryzykiem pogorszenia czynności nerek [18]
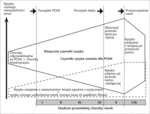
Czynniki wymienione w tabeli 3 pojawiają się w różnym czasie, w sposób bardzo zindywidualizowany, nakładają się na siebie w różnym stopniu w kolejnych okresach PChN. Wyjątkami są albuminuria i obniżona filtracja kłębuszkowa – ich interakcje zostały opisane powyżej, w pozostałych przypadkach nie potrafimy określić charakteru wzajemnych relacji między innymi czynnikami ryzyka. Nie wiadomo, czy relacje te mają charakter addytywny, czy zwielokrotniający działanie indywidualnych czynników. Obserwacje epidemiologiczne dostarczają jedynie wiedzy, że ryzyko śmiertelności czy chorobowości z przyczyn sercowo-naczyniowych rośnie wykładniczo w kolejnych etapach przewlekłej choroby nerek [19]. W najbardziej zaawansowanym okresie u osoby dializowanej ryzyko śmierci jest 10-20-krotnie, a przypadku dzieci nawet 100-krotnie większe niż w populacji ogólnej [20] (ryc. 1).