Zaburzenia rytmu i przewodzenia
Diagnostyka omdleń u chorych w wieku podeszłym
prof. dr hab. n. med. Piotr Kułakowski
Wprowadzenie
Omdlenie to jeden z rodzajów nagłych utrat przytomności. Spowodowane jest uogólnioną hipoperfuzją ośrodkowego układu nerwowego, a powrót świadomości jest zwykle szybki i całkowity [1]. Wyróżnia się kilka rodzajów omdleń: 1) odruchowe, a wśród nich najczęstsze – wazowagalne, 2) hipotensja ortostatyczna, 3) omdlenie arytmiczne, 4) omdlenie spowodowane chorobą organiczną serca i 5) naczyniowo-mózgowe [1]. Omdlenie należy odróżnić od innych stanów mogących przebiegać z utratą przytomności, takich jak śpiączka metaboliczna, udar mózgu czy napad padaczkowy.
U ludzi starszych, u których podejrzewa się występowanie omdleń, często podawaną dolegliwością są upadki. Zgłasza je 30-62% osób starszych i bardzo często trudno jednoznacznie stwierdzić, jaka jest ich przyczyna [2]. Mogą być one spowodowane zarówno omdleniem, jak i napadem padaczkowym lub udarem mózgu, a ponadto znaczna część upadków jest spowodowana potknięciem się z niepamięcią okoliczności incydentu, co wręcz uniemożliwia dokładne ustalenie, co się wydarzyło z pacjentem. Wydatki na diagnostykę i leczenie skutków upadków są niebagatelne – na przykład w krajach zachodnich pochłaniają 0,85-1,5% funduszów przeznaczanych na służbę zdrowia ogółem [3].
Epidemiologia omdleń u osób starszych
Omdlenia stanowią częsty problem zarówno w populacji ogólnej, jak i wśród chorych. Ocenia się, że w ciągu życia do omdlenia dojdzie u około 40% kobiet i 20% mężczyzn [1]. Wśród chorych przyjmowanych do szpitala omdlenie figuruje jako główne rozpoznanie u co najmniej 1% pacjentów [1].
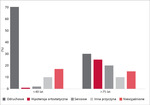
Istnieją dwa szczyty występowania omdleń w populacji. Pierwszy to wiek młodzieńczy (w zakresie 14-25 lat, a nawet 10-30 lat), kiedy dominują bezwzględnie omdlenia odruchowe. Drugi szczyt występuje właśnie u ludzi starszych powyżej 65 roku życia [1]. W tej grupie, podobnie jak u osób młodszych, omdlenie odruchowe pozostaje najczęstszą postacią utraty przytomności, ale prawie równie często pojawiają się omdlenia w przebiegu hipotensji ortostatycznej oraz zaburzeń rytmu serca. Częstość występowania różnych typów omdlenia w zależności od wieku przedstawia rycina [4-5].
Stratyfikacja ryzyka u chorych w wieku podeszłym
Według wytycznych ESC jednym z ważnych etapów schematu postępowania diagnostycznego w omdleniach jest stratyfikacja ryzyka, jeśli przyczyna omdlenia nie jest znana po przeprowadzeniu oceny wstępnej. Jest to konieczne, ponieważ lekarz musi ocenić, czy można dalszą diagnostykę przeprowadzać w trybie ambulatoryjnym planowym czy też u chorego ryzyko powikłań sercowo-naczyniowych jest duże, a co za tym idzie diagnostyka powinna być przeprowadzona szybko i zwykle w warunkach szpitalnych.
W celu stratyfikacji ryzyka używa się najczęściej prostych skal, takich jak OESIL, EGSYS, ROSE [1] lub San Francisco Syncope Rule [6]. Jednak okazuje się, że ich wartość może zależeć od wieku chorego i mogą być one mniej dokładne wśród osób starszych. W jednym z badań okazało się, że u 352 chorych powyżej 65 roku życia w trakcie 2-letniej obserwacji skale ryzyka okazały się nieprzydatne w przewidywaniu konieczności hospitalizacji lub wystąpienia zgonu [7]. Również inni wykazali ograniczenia skal ryzyka w populacji osób w zaawansowanym wieku, postulując, aby były one stosowane razem ze szczegółowa oceną kliniczną [8]. Może to wynikać z faktu, że chorzy w starszym wieku stanowili jedynie ułamek badanych populacji, których dane wykorzystano do opracowania tych skal, i w rzeczywistości sprawdzają się one lepiej w młodszej populacji. Ponadto istnieją znane ograniczenia stosowania danych z wywiadu zebranego u ludzi starszych w porównaniu z osobami młodszymi. Tak więc stosowanie uznanych skal ryzyka u chorych z omdleniami w wieku podeszłym może być obarczone większym ryzykiem błędu niż u osób młodszych.
Wywiad
Zebranie wywiadu jest podstawowym elementem oceny wstępnej u chorych z omdleniami. Jednak u osób starszych jest on mniej miarodajny z powodu często występujących zaburzeń pamięci, które uniemożliwiają odtworzenie przez chorego okoliczności omdlenia. Bezcennych informacji może dostarczyć wywiad zebrany od świadka zdarzenia, ale jest to możliwe tylko w przypadku 40% zdarzeń [9]. W porównaniu z osobami młodszymi wywiad u osób starszych musi być zwykle bardziej obszerny z powodu częstego współistnienia wielu chorób mogących sprzyjać wystąpieniu omdlenia i stosowania przez nich wielu leków mogących wpływać na rytm serca i ciśnienie krwi. Należą do nich m.in. inhibitory konwertazy angiotensyny lub sartany, diuretyki, antagoniści kanału wapniowego, leki przeciwarytmiczne, przeciwdepresyjne, benzodiazepiny i leki przeciwpsychotyczne. Udowodniono, że przyjmowanie więcej niż czterech leków wiąże się ze szczególnym narażeniem na upadki, w tym omdlenie [10]. Typowy przykład to pacjent z omdleniami, nadciśnieniem tętniczym, miażdżycą naczyń, w tym tętnic szyjnych i napadowym migotaniem przedsionków. Trzeba wziąć wówczas pod uwagę wiele mechanizmów usposabiających do wystąpienia omdlenia zależnych od chorób towarzyszących i stosowanych leków.
Kolejnym problemem podczas zbierania wywiadu jest fakt, że okoliczności typowych omdleń wazowagalnych u osób starszych wcale nie są tak typowe, jak u osób młodszych. Na przykład wykazano, że przedłużone przebywanie w pozycji stojącej, zmiana pozycji ciała lub upał istotnie częściej poprzedzają wystąpienie omdleń odruchowych u młodszych niż u starszych [11]. Z kolei u starszych omdlenia odruchowe istotnie częściej przybierały postać upadków i częściej (5 vs 3%) kończyły się poważnym urazem lub złamaniem. Co ciekawe, mimo częstszego występowania choroby serca u ludzi starszych, uczucie kołatania serca poprzedzające omdlenie istotnie rzadziej było odczuwane przez starszych niż młodszych. Wszystko to sprawia, że ustalenie przyczyny omdlenia u ludzi starszych tylko na podstawie wywiadu jest znacznie trudniejsze niż u młodszych i wymaga często współpracy kardiologa, geriatry, ortopedy lub neurologa.
Omdlenia odruchowe i hipotensja ortostatyczna
Jak już wspomniano, omdlenia odruchowe wcale nie są domeną ludzi młodych i wśród osób starszych nadal są istotną, a według niektórych nawet główną przyczyną omdleń. Ponieważ ocena wstępna, włącznie z wywiadem, jest mniej miarodajna u starszych niż u młodszych, tym większe znaczenie mają dodatkowe testy diagnostyczne wykonywane w celu ustalenia przyczyny utrat przytomności u starszych. Do grupy omdleń odruchowych zalicza się omdlenia wazowagalne i nadwrażliwość zatoki szyjnej. Hipotensja ortostatyczna jest zwykle wyróżniana jako odmienny mechanizm prowadzący do omdlenia, ale ponieważ wszystkie te trzy wyżej wymienione schorzenia wzajemnie się przeplatają, szczególnie u ludzi starszych, testy diagnostyczne stosowane w celu ich wykrycia zostaną omówione wspólnie w tym rozdziale.
Próba pionizacyjna
Trzyminutowa próba pionizacyjna jest bardzo prostym, ale niezwykle cennym badaniem, szczególnie u osób starszych, ponieważ w tej populacji hipotensja ortostatyczna, którą wykrywa się właśnie przy pomocy próby pionizacyjnej, jest jedną z głównych przyczyn omdleń (stwierdza się ją u 30% osób starszych z omdleniami). Kryteria rozpoznania hipotensji ortostatycznej są takie same dla wszystkich grup wiekowych i w sumie dość liberalne [1]. Wystarczy spadek ciśnienia skurczowego o ≥20 mm Hg lub <90 mm Hg albo rozkurczowego o ≥10 mm Hg, aby rozpoznać hipotensję ortostatyczną w sposób niebudzący wątpliwości (jeśli odtworzono objawy) lub wysoce prawdopodobny (bez odtworzenia objawów, ale przy spełnieniu kryteriów liczbowych wymienionych powyżej).
Warto pamiętać, że występowanie hipotensji ortostatycznej jest tylko w 25% przypadków związane z wiekiem, a aż w 75% jest wynikiem stosowania różnych leków [12]. Trzeba wziąć także pod uwagę częste występowanie w podeszłym wieku napadów tachyarytmii, głównie migotania przedsionków, które znacznie nasilają tendencję do hipotensji ortostatycznej. Ważne jest również to, że objawy hipotensji ortostatycznej u osób starszych nie zawsze są powtarzalne, dlatego w przypadku prawidłowego wyniku jednorazowo przeprowadzonej próby ortostatycznej warto ją powtórzyć [1].
Test pochyleniowy
Wskazania i protokół wykonania testu pochyleniowego w zasadzie są podobne u osób młodszych i starszych, ale istnieją jednak drobne różnice. Po pierwsze, z uwagi na częste występowanie omdleń odruchowych u osób starszych, ale mniej miarodajny wywiad oraz nierzadko nietypowe okoliczności omdleń odruchowych test pochyleniowy powinien być częściej wykonywany w starszej niż młodszej grupie wiekowej. W praktyce nadal w wielu pracowniach testowi pochyleniowemu poddawani są ludzie młodzi z typowym wywiadem, co jest błędem. Co więcej, nieprawidłowy wynik testu pochyleniowego u osób starszych częściej będzie miał istotne implikacje terapeutyczne niż u młodszych. Dobrym przykładem jest tu reakcja kardiodepresyjna z pauzą powyżej 3 lub 6 sekund, która będzie często wskazaniem do wszczepienia stymulatora u ludzi starszych, ale bardzo rzadko u osób młodych [13].