Najważniejsze kardiologiczne powikłania grypy
11.10.2022
dr n. med. Adriana Roży
prof. dr hab. n. med. Joanna Chorostowska-Wynimko
Objawy zakażenia układu oddechowego są, niezależnie od grupy wiekowej, jedną z najczęstszych przyczyn wizyt w gabinetach lekarzy podstawowej opieki zdrowotnej i stanowią poważny problem zdrowotny oraz ekonomiczny na całym świecie. Głównym czynnikiem etiologicznym są wirusy, a do zakażenia dochodzi bezpośrednio w wyniku kontaktu z aerozolami uwalnianymi przez chorych podczas kaszlu i kichania lub pośrednio przez małocząsteczkowe aerozole utrzymujące się w powietrzu do 33 minut (aerozole o średnicy 5 µm) lub nawet do 12 godzin (aerozole o średnicy 1 µm) w pomieszczeniach z ograniczonym przepływem powietrza1. Źródłem kontaktu mogą być również cząstki wirusowe w wydzielinach obecnych na skażonych powierzchniach czy przedmiotach. Wysoka zakaźność wirusów powodujących infekcje dróg oddechowych wynika z wysokiej efektywności ich transmisji, szczególnie w większych skupiskach ludzkich. W 2019 r. stanęliśmy w obliczu globalnego kryzysu zdrowotnego spowodowanego przez pandemię wywołaną koronawirusem SARS-CoV-2, zastosowano na niespotykaną dotąd skalę środki ochrony osobistej i populacyjnej, skupiając uwagę systemu opieki zdrowotnej i społeczeństwa na zagrożeniach związanych z COVID-19. Znacząco mniej uwagi poświęcano innemu, dobrze znanemu patogenowi, występującemu na całym świecie czynnikowi etiologicznemu, jakim są wirusy grypy. Tymczasem związane z nimi problemy i ryzyko zdrowotne – istotne zarówno w skali indywidualnej, jak i społecznej – nadal są poważnym wyzwaniem. Otwarte pozostaje pytanie, czy i na ile doświadczenia z okresu pandemii COVID-19 zmieniły bądź mogą zmienić strategię postępowania wobec grypy sezonowej.
Sezon grypowy na półkuli północnej przypada na okres od października do kwietnia, ze szczytem zachorowań w Polsce między styczniem a marcem, na półkuli południowej – od maja do września, podczas gdy w klimacie tropikalnym trwa cały rok2,3. Istotnie większe prawdopodobieństwo zachorowania oraz częstsze występowanie ognisk epidemicznych obserwuje się przede wszystkim w dużych skupiskach ludzkich: placówkach oświatowych (przedszkola, szkoły, uczelnie wyższe), medycznych (szpitale) i opiekuńczych, instytucjach kultury czy centrach handlowych oraz środkach transportu. Według danych World Health Organization (WHO) co roku na grypę choruje miliard osób na świecie, tj. 5-10% osób dorosłych i 20-30% dzieci. Zakażenia wirusem grypy mają zwykle charakter samoograniczający i nie stanowią istotnego zagrożenia dla osób zdrowych, niemniej na całym świecie są one przyczyną 3-5 mln zachorowań o ciężkim przebiegu klinicznym3. Najwyższy odsetek zakażeń o ciężkim i/lub powikłanym przebiegu odnotowuje się przede wszystkim wśród młodszych dzieci, osób starszych oraz kobiet w ciąży. Niezależny, ale bardzo istotny czynnik ryzyka stanowią choroby przewlekłe, przede wszystkim układów oddechowego i krążenia, jak również zaburzenia funkcji układu immunologicznego czy choroby metaboliczne. W grupach osób chorych przewlekle zakażenie wirusem grypy może prowadzić do zaostrzenia choroby podstawowej lub skutkować wystąpieniem nowych patologii. WHO szacuje, że tylko z powodu powikłań płucnych grypa sezonowa może odpowiadać za 290 000-650 000 zgonów rocznie3.

Tabela 1. Liczba zachorowań i podejrzeń zachorowań na grypę oraz hospitalizacji z powodu grypy lub podejrzenia grypy w latach 2014-2022 w Polsce4,5
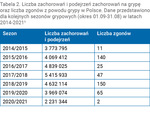
Tabela 2. Liczba zachorowań i podejrzeń zachorowań na grypę oraz liczba zgonów z powodu grypy w Polsce. Dane przedstawiono dla kolejnych sezonów grypowych (okres 01.09-31.08) w latach 2014-20216
Według danych Narodowego Instytutu Zdrowia Publicznego PZH – Państwowego Instytutu Badawczego (NIZP PZH – PIB) w Polsce liczba zachorowań i podejrzeń zachorowań na grypę oraz odsetek hospitalizacji co roku utrzymują się na podobnym poziomie (szczegółowe dane przedstawiono w tabeli 1). Największą liczbę zgonów z powodu grypy odnotowano w sezonie 2015/2016 i 2018/2019 (szczegółowe dane przedstawiono w tabeli 2).
Dokładna analiza przedstawionych danych pozwala stwierdzić, że w 2021 r. liczba potwierdzonych przypadków grypy w Polsce była istotnie mniejsza niż w latach poprzednich pomimo podobnej liczby zachorowań i podejrzeń zachorowań na grypę. Faktem jest, że w sezonie epidemicznym zakażenia wirusem grypy o łagodnym przebiegu są rozpoznawane zazwyczaj wyłącznie na podstawie obrazu klinicznego, a więc klasycznych objawów choroby, bez wykonywania testów diagnostycznych. Niemniej tak znacząca dysproporcja pomiędzy liczbą zachorowań potwierdzonych badaniem laboratoryjnym widoczna pomiędzy 2021 r. a pozostałymi sezonami może również wskazywać na ograniczenie liczby badań diagnostycznych potwierdzających/wykluczających zakażenie wirusem grypy, które wykonywano w okresie pandemii COVID-19, co w efekcie przełożyło się na małą liczbę przypadków zgłoszonych w zintegrowanym systemie nadzoru epidemiologicznego i wirusologicznego nad grypą SENTINEL. Należy również podkreślić, że w przeciwieństwie do szybko stworzonego i sprawnego systemu raportowania liczby wykonanych testów w kierunku SARS-CoV-2 w Polsce nigdy nie powstał zintegrowany system gromadzący podobne dane dotyczące diagnostyki grypy.
WHO wskazuje, że w okresie pandemii COVID-19 problemy z nadzorem nad grypą i sprawozdawczością pojawiły się w wielu krajach półkuli północnej7. W latach 2020-2022, w okresie od września do stycznia zgłoszono niewielką liczbę przypadków z potwierdzonymi zakażeniami wirusami grypy w porównaniu z podobnymi okresami przed pandemią COVID-19, odpowiednio 2021/2022 – 137 577, 2020/2021 – 5257, 2019/2020 – 332 140, 2018/2019 – 233 3318. Odsetek potwierdzonych zachorowań na grypę w sezonie 2021/2022 wyniósł mniej niż 3% w porównaniu z 17% w podobnych okresach raportowania w latach 2017-2020. Niemniej zachorowania na grypę były zgłaszane przez wiele krajów, przy czym w sezonie 2021-2022 wykryto wyższą aktywność wirusa grypy niż w sezonie 2020-20217.
Można więc uznać, że spadek liczby zachorowań na grypę w latach 2020/2022 jest niewątpliwy, a kluczową rolę odegrały zapewne działania podjęte w związku z pandemią COVID-19.
Znaczący spadek liczby zakażeń wywołanych wirusami grypy w latach 2020-2022 można z bardzo dużym prawdopodobieństwem powiązać z szeregiem obostrzeń wprowadzonych podczas pandemii COVID-19, które radykalnie ograniczyły transmisję wirusów oddechowych w populacji. Należy przede wszystkim wskazać na ograniczenia w przemieszczaniu się, upowszechnienie strategii dystansu społecznego oraz stosowanie na masową skalę środków ochrony osobistej, w szczególności osłaniających drogi oddechowe.

Tabela 3. Obecność wirusów oddechowych na powierzchni środków ochrony osobistej oraz skóry i odzieży pracowników opieki zdrowotnej po kontakcie z chorymi na ostre wirusowe zakażenie dróg oddechowych9
Wysoką skuteczność środków ochrony indywidualnej potwierdziły wyniki wielu szczegółowych badań naukowych, w tym analizy wirusologiczne próbek pobranych w rzeczywistych warunkach szpitalnych9,10. Phan i wsp. przeanalizowali wymazy z powierzchni środków ochrony osobistej pracowników sprawujących opiekę nad grupą 52 osób hospitalizowanych z powodu ostrego wirusowego zakażenia dróg oddechowych o etiologii potwierdzonej badaniem molekularnym metodą reakcji łańcuchowej polimerazy (PCR – polymerase chain reaction), zakażonych wirusami grypy (n = 31), rynowirusem (n = 15) lub innymi wirusami (n = 6). Materiały do badań pobierano dwukrotnie: bezpośrednio po zakończeniu pracy z pacjentem z rękawiczek ochronnych, maski, fartucha oraz stetoskopu, a także po raz drugi natychmiast po zdjęciu środków ochrony osobistej z powierzchni dłoni, twarzy (na granicy kontaktu skóry z maseczką ochronną) oraz ubrania noszonego pod fartuchem. Metodą PCR potwierdzono obecność materiału genetycznego wirusa zidentyfikowanego u danego chorego w znaczącym odsetku próbek, na powierzchni zarówno środków ochrony osobistej, jak i skóry oraz odzieży (tab. 3). Średnia liczba cząsteczek wirusa na powierzchni skóry i ubrania była jednak istotnie niższa niż na powierzchni środków ochrony osobistej, np. 120 kopii/cm2 na rękawiczkach vs 25 kopii/cm2 na dłoni (p = 0,007)9.
Racjonalnym wyjaśnieniem wydaje się transmisja podczas zdejmowania środków ochrony osobistej bądź też brak adekwatnej ochrony ze strony bariery ze względu na jej jakość lub nieumiejętne stosowanie.
Przytoczone wyniki dobitnie potwierdzają skuteczność stosowania środków ochrony osobistej w warunkach ekspozycji, również intensywnej, na wirusy przenoszone drogą oddechową. Ich wysoka efektywność w zapobieganiu transmisji wirusów potwierdza sens stosowania tego typu zabezpieczeń, ale też rolę edukacji w zakresie techniki prawidłowego użytkowania, w tym usuwania. Ta zasada powinna dotyczyć nie tylko personelu placówek medycznych, ale generalnie wszystkich osób posługujących się środkami ochronnymi. Wreszcie oczywistym wnioskiem z przywołanego badania, jak również wielu innych podobnych, jest kluczowa rola elementarnych nawyków higienicznych, zwłaszcza mycia rąk9,10.