Nowości
Co nowego w diagnostyce i terapii czerniaków skóry?
Prof. dr hab. med. Piotr Rutkowski1, lek. med. Dorota Kwapisz1, dr hab. med. Witold Owczarek, prof. WIM2
STRESZCZENIE
Częstość występowania czerniaka skóry stale wzrasta. Podstawową metodą klinicznej diagnostyki różnicowej jest obecnie dermoskopia. Najważniejszą metodą leczenia chorych we wczesnym stopniu zaawansowania pozostaje chirurgia. W terapii chorych na miejscowo zaawansowanego czerniaka skóry zastosowanie znajduje: elektrochemioterapia i chemioterapia perfuzyjna kończynowa w hipertermii, zaś w przypadku choroby przerzutowej postęp wiąże się z osiągnięciami immunoterapii oraz selektywnymi inhibitorami BRAF. Nowe terapie wpłynęły na poprawę wyników przeżyć u chorych na uogólnionego czerniaka. W tym artykule przedstawiamy nowe możliwości diagnostyki oraz leczenia chorych z rozpoznanym czerniakiem skóry.
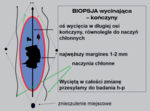
Czerniaki skóry należą do nowotworów złośliwych o największej dynamice wzrostu liczby zachorowań w Polsce.[1] Ze względu na lokalizację i stosunkową łatwość rozpoznania, w unikalny sposób pozwalają one na wczesną identyfikację ogniska pierwotnego, a przez to na całkowite wyleczenie chorego. Wczesna diagnostyka i odpowiednie leczenie chirurgiczne pierwotnego ogniska nowotworu (właściwie przeprowadzona biopsja wycinająca – ryc. 1 – oraz postępowanie z regionalnymi węzłami chłonnymi, jak biopsja węzła wartowniczego) stanowią nadal najistotniejsze elementy umożliwiające wyleczenie chorego. W ostatnim roku ostatecznie sprecyzowano wskazania do wykonywania biopsji węzła wartowniczego u chorych na pierwotne czerniaki w stopniu ≥ pT1b jako najważniejszej techniki diagnostyki oceniającej zaawansowanie czerniaka poprzez wykrywanie wczesnych przerzutów w regionalnych węzłach chłonnych z istotnymi następstwami rokowniczymi (zalecenia SSO/ASCO oraz polskie – tabela 1). Wskaźniki pięcioletnich przeżyć wynoszą we wczesnych postaciach czerniaka 60-90 proc. oraz 20-70 proc. i 5-10 proc. w, odpowiednio, stadium regionalnego zaawansowania i uogólnienia.[1] Mimo że czerniak jest nowotworem, który ze względu na lokalizację na skórze można wykryć we wczesnym stadium (wyleczalnym metodami chirurgicznymi w ponad 90 proc.), to wciąż zaawansowanie wyjściowe tego nowotworu w Polsce jest znacznie wyższe niż w krajach Europy Zachodniej, co przekłada się na odsetek wyleczeń w naszym kraju jedynie na poziomie około 60-70 proc. Niezadowalające wyniki leczenia chorych w IV stopniu zaawansowania i brak przez dziesięciolecia nowych terapii prowadziły do swego rodzaju nihilizmu terapeutycznego. Przełomowe w leczeniu uogólnionych czerniaków są ostatnie dwa lata.[1,2]
POSTĘPY W DIAGNOSTYCE
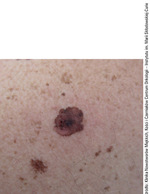
Fot. 2. Czerniak szerzący się powierzchownie (Superficial spreading melanoma). Zmiana wykazuje niejednolite zabarwienie i nieregularne zarysy.
W rozpoznaniu czerniaka nadal największe znaczenie ma badanie kliniczne uzupełnione o badanie dermoskopowe lub wideodermoskopowe. Prawidłowe postępowanie pozwala z dużym prawdopodobieństwem zakwalifikować zmianę do biopsji wycinającej we wczesnym etapie rozwoju. Zasadą badania jest ocena skóry całego ciała, błon śluzowych oraz dostępnych węzłów chłonnych. Wykonujący badanie powinien zwrócić szczególną uwagę na znamiona nowo powstałe oraz zmiany, które uległy przemianie w okresie pomiędzy poszczególnymi badaniami (fot. 2).[3]

Fot. 3. Czerniak szerzący się powierzchownie. Obraz badania wideodermoskopowego (powiększenie 55 ×).
W części przypadków pomocne jest gromadzenie dokumentacji fotograficznej pojedynczych zmian lub całej powierzchni skóry (Total Body Photography, cztery projekcje: przód, tył, bok prawy i lewy). Na podstawie dokumentacji określa się indywidualny układ znamion melanocytowych (mole map ping).[4,5] Opracowany w 1985 roku, a następnie zmodyfikowany system objawów klinicznych zwany zasadą ABCD(E) (A – asymetria względem wszystkich osi; B – brzegi nierówne, postrzępione, C – kolor różnorodny, D – średnica > 5 mm, E – uwypuklenie powierzchni ponad poziom naskórka) sprawdza się w rozpoznawaniu czerniaków wczesnych.[6] W przypadkach czerniaka miejscowo zaawansowanego większe znaczenie ma siedmiopunktowa skala Glasgow (powiększanie, zmiana kształtu, zmiana koloru, obecność stanu zapalnego, obecność sączenia, krwawienia ze zmiany lub widoczny strup, zaburzenie czucia, średnica > 7 mm).[7] Badanie powinno być poprzedzone szczegółowym wywiadem uwzględniającym występowanie czynników zwiększających ryzyko zachorowania (m.in. oparzenia słoneczne, zwłaszcza w okresie dzieciństwa, częste kąpiele słoneczne, korzystanie z solariów, czerniak w rodzinie).[8] Wykonanie badania dermoskopowego zwiększa czułość rozpoznania nawet o 30 proc. (fot. 3)[9] Ocena dermoskopowa może być wykonywana przy użyciu różnych algorytmów, zarówno ilościowych (metoda ABCD, reguła 7 pkt, reguła 3 pkt), jak i jakościowych (algorytm Menziesa, analiza wzorów).[10] Dermoskopię można połączyć z sekwencyjnym obrazowaniem cyfrowym (short term sequential digital imaging), w którym otrzymane obrazy są przechowywane, a następnie porównywane po 2-4 miesiącach.[11] Systemy dermoskopowe mogą zostać dodatkowo wyposażone w programy komputerowe wspomagające prawidłowe rozpoznanie (Computer-aided diagnosis).[12] Skaningowa mikroskopia konfokalna (Confocal laser scanning microscopy) skóry znajduje zastosowanie w diagnostyce zmian wątpliwych o lokalizacji uniemożliwiającej wykonanie biopsji wycinającej.[13] Wskazuje się również na możliwość zastosowania w diagnostyce metod obrazowych, takich jak laserowa tomografia wielofotonowa (Multiphoton laser tomography) i optyczna koherentna tomografia (Optical coherence tomography). Ocena przydatności tych metod w rozpoznawaniu czerniaka wymaga dalszych badań.[8] Wykonywanie badań zaleca się co najmniej raz w roku, jednak okres ten powinien być dostosowany indywidualnie dla każdego pacjenta.
POSTĘPY W LECZENIU MIEJSCOWO-REGIONALNYM
Wznowa miejscowa i przerzuty w obrębie tkanki podskórnej stanowiące continuum rozprzestrzeniania się czerniaka drogą chłonną (a zwłaszcza przerzuty pomiędzy ogniskiem pierwotnym a regionalnym spływem chłonnym, czyli tak zwane przerzuty in-transit) stanowią złożony problem kliniczny występujący u około 10 proc. chorych na czerniaki. Rokowanie w tej grupie chorych jest zbliżone do grupy chorych z klinicznymi przerzutami do węzłów chłonnych z przeżyciami dziesięcioletnimi wynoszącymi 20-40 proc. Leczenie powinno być indywidualizowane i zależy od liczby zmian, wielkości, lokalizacji i przebiegu klinicznego. Jedną z nowych metod przeznaczoną do terapii nieoperacyjnych nowotworów zlokalizowanych w skórze lub tkance podskórnej (niezależnie od typu histologicznego) jest elektrochemioterapia (ECT). ECT polega na wykorzystaniu zjawiska odwracalnej elektroporacji do podniesienia efektywnego stężenia chemioterapeutyków (bleomycyny lub cisplatyny) we wnętrzu komórek nowotworu. Jednocześnie nie wywiera ona wpływu na tkanki niepoddane działaniu impulsów elektrycznych. Charakteryzuje się ona wysokim odsetkiem odpowiedzi miejscowej na leczenie (ponad 80 proc.), do których dochodzi w krótkim czasie.[14] Znajduje głównie zastosowanie w leczeniu mnogich przerzutów do skóry, niekwalifikujących się do leczenia chirurgicznego, radioterapii lub izolowanej perfuzji kończynowej. Dodatkową korzyścią jest wysoka skuteczność ECT w terapii krwawiących, owrzodziałych ognisk czerniaka.
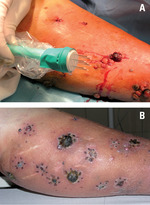
Polskie doświadczenia obejmują dane Centrum Onkologii – Instytutu w Warszawie u ponad 30 chorych poddanych ECT z powodu przerzutów czerniaka. Efekt zabiegu ECT u chorej z masywnym rozsiewem in-transit w obrębie uda zaprezentowano na fot. 4. Mniejsze zmiany uległy wygojeniu z pozostawieniem włóknistej blizny. Tolerancja leczenia jest bardzo dobra, objawy uboczne dotyczą głównie obrzęku lub rumienia w miejscu leczenia. Ta prosta technicznie metoda może być powtarzana w celu zwiększenia odsetka całkowitych odpowiedzi na leczenie. ECT prawdopodobnie nie ma jednak wpływu (lub jest on niewielki) na przeżycia całkowite chorych poddawanych temu zabiegowi, w dużym odsetku chorych dochodzi po pewnym czasie do progresji regionalnej poza miejscami poddanymi elektrochemioterapii.[14]
Inną techniką jest chemioterapia perfuzyjna kończynowa w hipertermii (HILP; hyperthermic isolated limb perfusion) – to technologia regionalnej chemioterapii polegająca na podawaniu cytostatyku poprzez dostęp chirurgiczny do wyizolowanych naczyń pachowych, udowych lub biodrowych (w zależności od lokalizacji zmian nowotworowych). Do odsłoniętych naczyń wprowadzane są obwodowo kaniule, a przepływ dogłowowy jest zamykany. Najczęściej stosowanym do perfuzji chemioterapeutykiem jest melfalan. W przypadku rozległych zmian dodatkowo podaje się czynnik martwicy guza (ang. Tumor Necrosis Factor – TNF-α). Wśród zalet metody należy wymienić możliwość zwiększenia stężenia chemioterapeutyku w tkankach perfundowanej kończyny od 10 do nawet 100 razy, w porównaniu z podaniem systemowym. Jednocześnie powikłania ogólne są rzadkie – przeciek chemioterapeutyku do krążenia centralnego ocenia się na mniej niż 1 proc. ogólnej dawki leku, jednak powikłania miejscowe mogą prowadzić w pojedynczych przypadkach do konieczności amputacji kończyny.[2,15] Istnieje udowodniony wpływ HILP na poprawę długości przeżyć i przeżyć wolnych od progresji miejscowej przy zastosowaniu chemioterapii perfuzyjnej.[2]
U pacjentów z czerniakiem całkowite remisje obserwowano u 50-80 proc. chorych poddanych terapii z użyciem melfalanu, mediana czasu trwania odpowiedzi sięga 20 miesięcy.[2]