Choroba wieńcowa – odrębności w grupie chorych dializowanych
Diagnostyka na podstawie wywiadu jest trudna. Z jednej strony można zauważyć swego rodzaju nihilizm terapeutyczny – często podawane przez pacjentów objawy, takie jak duszność, ból w klatce piersiowej, w połączeniu z przyrostem masy ciała, są interpretowane jako oznaki przewodnienia. Doprowadza to do opóźnienia diagnostyki i leczenia. Z kolei znaczna część młodych dializowanych pacjentów (26%) zgłasza bóle w klatce piersiowej, pomimo braku istotnych zmian w tętnicach wieńcowych w koronarografii. Przyczyną takiego obrazu są m.in. niedokrwistość, dysfunkcja śródbłonka, przerost mięśnia lewej komory i dysregulacja układu autonomicznego. Utrudnienie w diagnostyce stanowi to, że blisko 3/4 pacjentów dializowanych z cukrzycą, z obecnością istotnych zmian w tętnicach wieńcowych, nie ma typowej dławicy6. Jest to spowodowane zaawansowanymi zmianami w przebiegu neuropatii cukrzycowej i mocznicowej.
Z uwagi na przerost mięśnia lewej komory i zaburzenia elektrolitowe spoczynkowy zapis EKG cechuje się niewielką wartością diagnostyczną. Wysiłkowe badanie EKG na bieżni ruchomej ma także ograniczone znaczenie z uwagi na wyjściowe zmiany elektrokardiograficzne. Ponadto współistniejąca neuropatia autonomiczna najczęściej uniemożliwia osiągnięcie tętna submaksymalnego. W takim przypadku zalecane są echokardiograficzne próby obciążeniowe, np. próba z dobutaminą.
Chorzy dializowani są najczęściej wykluczani z randomizowanych badań klinicznych. Jednym z niewielu wyjątków jest Rejestr GRACE (Global Registry of Acute Coronary Events). Obserwacją objęto w nim 55 189 chorych z ostrym zespołem wieńcowym, z czego 579 dializowanych (ok. 1%)7. U mniej więcej połowy z nich rozpoznano ostry zespół wieńcowy bez uniesienia odcinka ST (NSTE-ACS – non-ST-segment elevation acute coronary syndrome). Częściej byli to pacjenci obciążeni wieloma schorzeniami – z nadciśnieniem tętniczym, cukrzycą, niewydolnością serca, po incydencie niedokrwiennym (udar mózgu/przemijający atak niedokrwienny) ośrodkowego układu nerwowego. Chorych dializowanych rzadziej poddawano rewaskularyzacji. Ponadto rzadziej otrzymywali oni inhibitory enzymu konwertującego angiotensynę (ACEI – angiotensin-converting enzyme inhibitors), kwas acetylosalicylowy i statyny. Cechowała ich także wyższa śmiertelność wewnątrzszpitalna i w okresie 6 miesięcy od ostrego zespołu wieńcowego7.
Rewaskularyzacja wieńcowa u pacjenta dializowanego, zarówno przezskórna, jak i kardiochirurgiczna, wiąże się z wyższym odsetkiem niepowodzeń technicznych, krwawień i powikłań naczyniowych. W przypadku choroby wielonaczyniowej starsze badania wykazywały przewagę postępowania kardiochirurgicznego. Obecnie, z uwagi na lepsze techniki wykorzystywane w procedurach przezskórnych, w tym w angioplastyce (m.in. powszechne stosowanie stentów powlekanych lekami), można postawić znak równości między obiema metodami. Należy pamiętać, że postępowanie kardiochirurgiczne często ograniczają rozległe zwapnienia w aorcie wstępującej (tzw. porcelanowa aorta). W przypadku postępowania operacyjnego zabiegi bez użycia krążenia pozaustrojowego (off-pump) wiążą się z lepszym rokowaniem w grupie chorych dializowanych.
Infekcyjne zapalenie wsierdzia u pacjenta dializowanego
Jednym z najgroźniejszych stanów chorobowych występujących u pacjenta dializowanego, cechującym się bardzo wysoką śmiertelnością (wg różnych autorów nawet do 62%), jest infekcyjne zapalenie wsierdzia (IZW). Bakteriemia w tej populacji chorych występuje z częstością 0,7-1,4%, natomiast IZW rozwija się średnio u 6% pacjentów dializowanych8. Podobnie jak w przypadku ostrego zespołu wieńcowego pierwsze objawy często bywają przeoczone. Każda gorączka utrzymująca się między dializami, a także zmiana charakteru szmeru nad sercem powinna nasuwać podejrzenie IZW. Najczęstszym źródłem zakażenia jest cewnik dializacyjny.
W 2017 r. opublikowano analizę duńskiego rejestru pacjentów leczonych nerkozastępczo (RRT – renal replacement therapy). Badaniu poddano grupę ponad 10 000 pacjentów, z których ok. 7000 stanowili chorzy hemodializowani. Analizowano czynniki ryzyka IZW. Na podstawie obserwacji autorzy doszli do wniosku, że największe ryzyko jego rozwoju występuje w ciągu pierwszych 6 miesięcy leczenia nerkozastępczego. Do tego powikłania częściej dochodzi u pacjentów hemodializowanych, szczególnie u osób z cewnikiem w żyle centralnej (CVC – central venous catheter). Czynnikiem silnie predysponującym jest także istniejąca wada zastawki aortalnej oraz przebycie w wywiadzie incydentu IZW. Nie wykazano różnic między kobietami i mężczyznami, zarówno w grupie bez cukrzycy, jak i z cukrzycą. Najczęstszym czynnikiem etiologicznym okazał się gronkowiec złocisty, rzadziej izolowano gronkowce koagulazoujemne oraz paciorkowce kałowe. Stwierdzono wysoką śmiertelność śródszpitalną (22%) i w ciągu roku od zachorowania (51%)9.
Farmakoterapia IZW u chorych dializowanych nie odbiega od standardów przyjętych dla populacji ogólnej. Warunkiem powodzenia leczenia jest usunięcie źródła infekcji, najczęściej cewnika dializacyjnego.
Przypadek kliniczny 1
Pacjent 36-letni, dializowany przez 4 lata, przekazany ze szpitala miejskiego z powodu gorączek do ponad 40°C utrzymujących się przez 3 tygodnie. W wywiadzie – nadciśnienie tętnicze, przewlekłe wirusowe zapalenie wątroby typu C, a w badaniu echokardiograficznym rozpoznano dwupłatkową zastawkę aortalną. Stan po przeszczepieniu nerki w 2005 r. Koronarografia wykonana w czasie kwalifikacji do przeszczepienia nerki w 2018 r. nie ujawniła istotnych zmian w naczyniach wieńcowych. Przy przyjęciu pacjent w klasie czynnościowej NYHA II. Leczony: wankomycyną 1,0 g i.v. co 7 dni i ceftriaksonem 1,0 g i.v. 2 × na dobę. W badaniach laboratoryjnych: stężenie hemoglobiny 10,4 g/dl, prokalcytoniny 1,47 ng/ml, NT-proBNP >35 000 pg/ml.
W badaniu echokardiograficznym przezklatkowym (TTE – transthoracic echocardiography):
- degeneracja zastawki aortalnej z cechami przebytego IZW; czynnościowo istotna stenoza z Vmax 4,1 m/s, gradientem średnim 37 mmHg
- cewnik dializacyjny w świetle prawego przedsionka z małymi strukturami o charakterze wegetacji (ryc. 1)
- istotna, wtórna niedomykalność zastawki trójdzielnej o Vmax 3,3 m/s z ciśnieniem skurczowym w prawej komorze ok. 60 mmHg
- zwapnienia u podstawy płatka tylnego zastawki mitralnej
- przerost mięśnia lewej komory w zakresie przegrody międzykomorowej do 18 mm
- frakcja wyrzutowa lewej komory 50% z objętością końcoworozkurczową 196 ml.
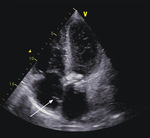
Rycina 1. Echokardiografia przezklatkowa: w świetle prawego przedsionka widoczna struktura odpowiadająca wegetacji na cewniku do dializ
Usunięto zakażony cewnik tunelizowany, a następnie założono nietunelizowany cewnik dializacyjny.
Pacjenta przekazano do szpitala kierującego w celu dalszej antybiotykoterapii do czasu zabiegu kardiochirurgicznego wymiany zastawki aortalnej (AVR – aortic valve replacement).
Przypadek kliniczny 2
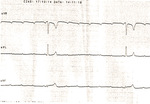
Pacjent 37-letni, z wieloletnim wywiadem tocznia rumieniowatego układowego, dializowany od 5 lat, został przekazany z ośrodka dializacyjnego z objawami sepsy, z objawowym blokiem przedsionkowo-komorowym III stopnia (ryc. 2).