Medycyna fizykalna
Zastosowanie magnetostymulacji w ortodoncji
Prof. dr hab. med. Krystyna Opalko
Wolnozmienne pola elektromagnetyczne zapobiegają powstaniu przewlekłego stanu zapalnego miazgi, a tym samym późniejszym powikłaniom
Zakładając aparat ortodontyczny, zazwyczaj nie robimy pomiarów, z jaką siłą działamy na tkanki zęba i jego otoczenie. Wiemy jednak, że przyłożona siła destabilizuje tkanki dziąsła i przyzębia, strukturę kostną oraz stan komórek nerwowych miazgi zwłaszcza w pierwszych 14 dniach po założeniu stałego aparatu ortodontycznego. W trakcie leczenia wpływa to nie tylko na przepływ krwi, ale zaburza też aktywność biochemiczną tkanek. Zostaje naruszona struktura kości, wywołując różnicę potencjałów i w konsekwencji przepływ prądu elektrycznego, co zmienia właściwości oraz wymiary struktur kostnych.
Zapalenie miazgi zęba
Jak wykazały badania M. Gałęskiej,[1] już pierwszego dnia po założeniu stałego aparatu ortodontycznego zmienia się reaktywność miazgi każdego zęba, do którego przyłożono siłę. Następnie z czasem ulega podwyższeniu próg pobudliwości badany aparatem elektronicznym (urządzenie powinno być to samo przez cały czas trwania leczenia). Stałe podwyższanie się progu pobudliwości miazgi siekaczy, przedtrzonowców i trzonowców świadczy o wolno narastającym stanie zapalnym.
Nie możemy jednak przewidzieć, kiedy zostanie przekroczony próg wydolności miazgi. Jak pokazały badania, podwyższony próg utrzymuje się jeszcze 30. dnia od założenia aparatu. Należy uznać, że istnieje konieczność monitorowania stanu miazgi testem elektrycznym wszystkich lub wybranych zębów. Przyjmuje się, że kontrolować należy zwłaszcza te, do których przyłożona zostaje największa siła. W jakich odstępach czasu to robić i z jaką częstotliwością, decydować powinien lekarz ortodonta znający leczoną wadę. Podczas testu trzeba zwrócić uwagę, jak długo utrzymuje się podwyższony próg pobudliwości miazgi oraz kiedy wraca do pozycji wyjściowej. Warto zaznaczyć, że badanie chlorkiem etylu jest błędem w sztuce i nie powinno być wykonywane.
Narastający stopniowo ból tępy, ćmiący, o niewielkim natężeniu w skali VAS (do 6), który może trwać nawet do 14 dni, wskazuje na rozwijające się przewlekłe zapalenie miazgi. Zbyt długie utrzymywanie się tego stanu może sugerować późniejsze powikłania. Przyjmując, że jest to poważne zagrożenie dla żywotności miazgi, warto zastanowić się nad profilaktyką tego objawu. Ten pierwszy okres, zależny od działającej na tkanki siły, da się znacząco złagodzić zabiegami fizykalnymi.[2]
Wiemy, że zapalenie miazgi jest procesem o złożonej etiologii. Może spowodować miejscowy, a nawet ogólnoustrojowy wzrost mediatorów zapalnych, takich jak np.: białko C-reaktywne (CRP), fibrynogen czy interleukiny. Analiza tylko dwóch parametrów: testu elektrycznego miazgi oraz wskaźnika natężenia bólu na skali VAS jest już ważną wskazówką do wprowadzenia zabiegów profilaktycznych. Zarówno aparat służący do badania elektropobudliwości miazgi, jak i skala VAS powinny znajdować się w gabinecie ortodontycznym jako podstawowa diagnostyka.
Na ból wolnozmienne pola elektromagnetyczne
Magnetostymulacja zmiennopolowa to czynnik fizyczny, który jest w oryginalnym polskim urządzeniu Viofor JPS, a jego działanie dokładnie opisane zostało w książce.[3] Należy dodać, że termin magnetostymulacja jest terminem funkcjonującym w Polsce, natomiast zmienne pola elektromagnetyczne o skrajnie małej częstotliwości określane są w literaturze światowej pojęciem ELF-MF (Extremely Low Frequency-Magnetic Field).
Ich zaletą jest przenikanie przez wszystkie struktury organizmu i docieranie do najważniejszej części, tzn. komórki. Wolnozmienne pola elektromagnetyczne stały się alternatywą dla farmakologicznych preparatów przeciwbólowych. Pobudzają bowiem organizm do wytwarzania endogennych opiatów, w tym głównie β-endorfin, a także poprzez wpływ na ośrodkowy i obwodowy system nerwowy powodują podwyższenie progu czucia bólu, który utrzymuje się do 24 godzin po zabiegu. Metoda ta wykorzystywana jest od szeregu lat w medycynie i szeroko przedstawiona w piśmiennictwie. Działanie przeciwbólowe w stomatologii zostało potwierdzone i udokumentowane w wielu pracach naszych i innych autorów.
Zjawiska elektrochemiczne zachodzące w błonie komórkowej pod wpływem działania pola systemu JPS powodują powstanie efektów biologicznych w samej komórce. Poruszające się jony uruchamiają procesy fizjologiczne przepuszczalności i transportu. Udokumentowano wpływ pola na systemy piezoelektryczne znajdujące się głównie w tkance kostnej. Dzięki temu dochodzi do stymulacji osteocytów, co pobudza wzrost beleczek kostnych. Należy pamiętać, że parametrem warunkującym powstanie efektów biologicznych jest odpowiednia częstotliwość. Kształt, częstotliwość i intensywność sygnałów w systemie Viofor JPS określają trzy programy oznaczone symbolami P1, P2, P3, składające się z dwóch typów sygnałów; trzy rodzaje częstotliwości, oznaczone jako M1, M2, M3 oraz amplituda impulsu magnetycznego oznaczona na płycie czołowej aparatu jako I: od 0,5 do 12. Wybór programu zależy od potrzeb pacjenta i decyzji lekarza.
Aplikatory do wyboru
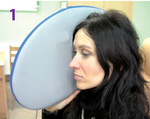
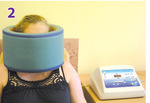
Zabiegi wykonuje się za pomocą wybranych aplikatorów. Po założeniu aparatu stałego lub zdejmowanego zastosujemy (zaraz po zakończeniu zabiegu zakładania aparatu) aplikator eliptyczny, koło lub aplikator zwany potocznie poduszką (ryc. 1, 2). Każdy z nich ma inny kształt i wielkość, więc obejmuje większą lub mniejszą część głowy. Najpopularniejszy jest aplikator eliptyczny. Jednak jeśli zakładany jest równocześnie aparat na górny i dolny łuk zębowy, to warto zastosować koło, ponieważ wykonany zostanie jeden zabieg, a nie dwa lub nawet cztery. Aplikator eliptyczny należy przyłożyć na ujście nerwu żuchwowego lub nerwu podoczodołowego. Jest on zbyt mały, aby objąć skutecznie oba ujścia lub powierzchnię strony prawej i lewej równocześnie. Aplikator „poduszka” obejmie całą stronę prawą lub lewą.
W celu podwyższenia progu odczuwania bólu wybieramy program o działaniu przeciwbólowym określony na sterowniku aparatu jako P2 i M2 przy intensywności narastającej od 3 do 5 co drugi dzień. W dalszych dniach zastosujemy program regeneracyjny P3 M2 lub P3 M1 przy intensywności nieprzekraczającej liczby 3.
Magnetostymulację wybrano jako niefarmakologiczną metodę podwyższenia progu odczuwania bólu, która jednocześnie nie zaburza ruchów ortodontycznych zębów, a wręcz im sprzyja. Jak wykazały badania Gałęskiej, u pacjentów, u których zastosowano zabiegi magnetostymulacji, ból trwał pięć dni, natomiast bez zabiegów utrzymywał się nawet do dwóch tygodni. Żaden pacjent, u którego użyto magnetostymulacji, nie stosował farmakologicznych środków przeciwbólowych w przeciwieństwie do pacjentów niepoddanych zabiegom. Ból w skali VAS nie przekraczał liczby 2. Świadczy to, że pole systemu JPS nie dopuszcza do pojawienia się objawu zapalenia miazgi poprzez podwyższenie progu pobudliwości we wszystkich zębach. W 30. dniu noszenia aparatu stałego badanie reaktywności wykazuje stan wyjściowy. Zauważamy więc, że problemy związane z bólem po założeniu stałego aparatu ortodontycznego przestają być istotne z chwilą zastosowania zabiegów magnetostymulacji systemem JPS. Zapobiegamy powstaniu przewlekłego stanu zapalnego miazgi, a tym samym późniejszym powikłaniom. Ponadto wyrównujemy zaburzoną homeostazę, a także przyspieszamy regenerację struktury kostnej. Dlatego ta diagnostyka i profilaktyka powinna zostać wprowadzona do procedury leczenia stałym aparatem ortodontycznym. ■