W celu złagodzenia dolegliwości bólowych i gorączki zaleca się doustne przyjmowanie ibuprofenu lub paracetamolu. Do miejscowego stosowania wskazane są tabletki do ssania, aerozole lub płyny do płukania zawierające niesteroidowe leki przeciwzapalne (NLPZ, jak benzydamina, flurbiprofen), leki znieczulające miejscowo (lidokaina, benzokaina, mentol, heksylorezorcynol), jak również antyseptyki: chloroheksydyna, amylometakrezol, alkohol 2,4-dichlorobenzylowy czy oktenidyna − antyseptyk o bardzo szerokim spektrum działania przeciwdrobnoustrojowego (m.in. przeciwko paciorkowcom, gronkowcowi złocistemu opornemu na metycylinę [MRSA – methicyllin-resistant Staphylococcus aureus], Pseudomonas aeruginosa, Enterococcus hirae, Haemophilus influenzae, a także grzybom [Candida albicans] i wirusom otoczkowym)49. Oktenidyna, stosowana miejscowo w postaci tabletek do ssania, uzyskuje wysokie stężenia w miejscu infekcji i przynosi korzyści pacjentom z ostrym zapaleniem gardła niezależnie od jego etiologii, ze względu na działanie przeciwdrobnoustrojowe i przeciwbólowe50. Można też dodatkowo płukać gardło wodą z solą oraz stosować inhalacje izotonicznym roztworem soli. W takim przypadku należy zachować odstęp czasowy między stosowaniem antyseptyku a płukaniami.
W ostrych stanach zapalnych zarówno górnych, jak i dolnych dróg oddechowych wziewne glikokortykosteroidy nie są zalecane ze względu na ich niekorzystny współczynnik korzyść/bezpieczeństwo. Natomiast jeżeli ostre zapalenie gardła jest elementem wirusowego zapalenia górnych dróg oddechowych lub mamy do czynienia z dołączającym się lub występującym samodzielnie OZO, korzyści przyniesie zastosowanie 1,8-cyneolu. Podawanie go chorym z nieropnym zapaleniem błony śluzowej nosa i zatok przynosowych wykazało w badaniach klinicznych złagodzenie objawów w porównaniu z placebo51.
Układ moczowy
Zakażenie układu moczowego (ZUM) jest zaliczane do najczęstszych infekcji bakteryjnych na świecie. Rocznie dotyczy ok. 150 mln osób, głównie kobiet, chociaż stwierdza się je także u mężczyzn, zwłaszcza w podeszłym wieku52-54. Leczenie utrudnia fakt, że najczęstszą przyczynę ZUM w Europie stanowią zakażenia Escherichia coli o narastającej, wielolekowej oporności54-58. Ponadto duży problem stanowi nawrotowy charakter ostrego ZUM, gdzie u 20-30% kobiet dochodzi do reinfekcji po zakończeniu leczenia59. Na podstawie międzynarodowych i wielu krajowych wytycznych, w leczeniu ostrych i nawracających ZUM zaleca się przede wszystkim antybiotykoterapię60,61.
Aktualnie zakażenia układu moczowego stanowią czwartą najczęstszą przyczynę przepisywania antybiotyków przez lekarzy − po zapaleniu oskrzeli, zapaleniu gardła i grypie. Biorąc pod uwagę, że trzy ostatnie są w większości chorobami o etiologii wirusowej, przepisywanie przy ich wystąpieniu antybiotyków jest niewłaściwe. ZUM jest głównym wskazaniem na świecie, kiedy należy przepisać antybiotyk. Każdego roku w Europie sprzedaje się ok. 30 mln opakowań antybiotyków i leków przeciwbakteryjnych z grup zarezerwowanych wyłącznie do leczenia pacjentów z zakażeniem układu moczowego. Realna skala jest jednak znacznie większa, gdyż sprzedaż antybiotyków z grup ogólnych przekracza 650 mln opakowań, a z pewnością istotna część z nich stosowana jest wobec ZUM37,56.
Na przestrzeni minionych lat obserwuje się narastający udział bakterii antybiotykoopornych wśród czynników etiologicznych zakażeń układu moczowego. Według danych Europejskiej Sieci Monitorowania Oporności na Antybiotyki (Ears-Net − European Antimicrobial Resistance Surveillance Network) co najmniej połowa izolatów Escherichia coli jest oporna na przynajmniej jeden antybiotyk62. W Polsce sytuacja jest szczególnie niepokojąca. Ears-Net podaje, że odsetek lekoopornych izolatów E. coli przekracza w naszym kraju 60% i jest jednym z najwyższych w Europie63. W przypadku zapalenia pęcherza moczowego, będącego najczęstszą postacią ZUM, wrażliwość E. coli nie jest wyższa niż 80% dla żadnego ze standardowo zalecanych antybiotyków64,65. Równolegle furazydyna, będąca pochodną nitrofuranu, jest dostępna bez recepty, a z kolei oporność na działanie nitrofurantoiny i jej pochodnych może dotyczyć do 30% szczepów66. Ponadto obserwowane są szczepy uropatogenne E. coli, cechujące się nadmierną opornością na nitrofurantoinę67. W związku z tym, że furazydyna i nitrofurantoina są pochodnymi nitrofuranu, powstają poważne obawy co do skuteczności chemioterapeutyków z tej grupy w leczeniu chorych z ZUM.
Problem w przypadku terapii pacjentów z ZUM bez powikłań stanowi niefrasobliwe, zbyt częste stosowanie antybiotyków. Ostatnia analiza danych z badań rynkowych potwierdziła znaczne zużycie antybiotyków na receptę w leczeniu pacjentów z ZUM w Europie56. Warto podkreślić, że niektóre wytyczne zostały również uzupełnione o możliwość stosowania form leczenia innych niż antybiotyki, wciąż niedocenianych przez lekarzy i zbyt mało popularnych68,69.
Wiodące objawy ZUM są dosyć bogate, obejmują dyzurię, bolesne parcie na mocz, pieczenie, ból, krwawienie z cewki moczowej, krwiomocz, a z objawów ogólnoustrojowych – gorączkę i osłabienie. Standardem postępowania powinno być zlecanie pacjentowi wykonania posiewu moczu jako elementu koniecznego do optymalnego wyboru terapi70, czyli przejście od terapii empirycznej do leczenia celowanego. Jednak należy brać pod uwagę, że w przypadku ZUM mają tu zastosowanie wszystkie zastrzeżenia omówione powyżej przy terapii infekcji układu oddechowego.
Antybiotykoterapia
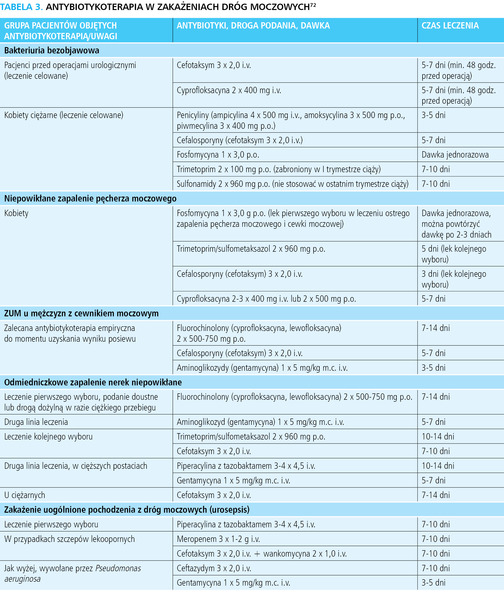
Zasadniczym badaniem potwierdzającym lub wykluczającym obecność ZUM jest posiew moczu, pobranego metodą środkowego strumienia lub metodą cewnikowania. W tabeli nr 3 zestawiono najczęstsze wskazania, rodzaj antybiotykoterapii z podaniem preferowanego leku, jego dawki i drogi podania oraz zalecanego czasu trwania terapii. Istotne znaczenie w wyborze leku u chorych hospitalizowanych mają lokalne wytyczne zespołów ds. zakażeń szpitalnych, które modyfikują zalecenia krajowe i międzynarodowe, biorąc pod uwagę lokalną specyfikę zakażeń. Proponowane zalecenia mogą się różnić od wskazań publikowanych przez inne gremia ekspertów, w zależności m.in. od profilu bakteriologicznego danej populacji chorych.
Odrębnym zagadnieniem (nieomawianym w tym tekście) jest profilaktyka zakażenia dróg moczowych u osób operowanych, stosowana u pacjentów, u których nie występuje ZUM, ale istnieje podwyższone ryzyko jego wystąpienia w związku z leczeniem operacyjnym i np. cewnikowaniem (operacje urologiczne, ortopedyczne, kardiochirurgiczne i in.).
Bakteriuria bezobjawowa
Stwierdzenie obecności bakterii w moczu (nawet w ilości znamiennej) przy braku objawów typowych dla zakażenia dolnych dróg moczowych oraz braku objawów ZUM nie pozwala na jego rozpoznanie71,72.
Podstawowa grupa pacjentów, która wymaga leczenia bezobjawowej bakteriurii, to kobiety w ciąży. Należy stosować u nich krótkie kursy antybiotykoterapii (2-7 dni). W licznych badaniach udowodniono, że taki schemat terapeutyczny charakteryzuje się lepszym stosunkiem korzyści do ryzyka niż długotrwałe (8-14 dni) podawanie pojedynczej dawki antybiotyku71,73. Antybiotyki uznane za bezpieczne dla ciężarnych to penicyliny, cefalosporyny, fosfomycyna. Trimetoprim jest zabroniony w I trymestrze ciąży; nitrofurantoina jest zabroniona przy niedoborze dehydrogenazy glukozo-6-fosforanowej i pod koniec ciąży; sulfonamidów nie stosujemy w ostatnim trymestrze71.
Kolejną grupą, dla której można rozważyć leczenie bezobjawowej bakteriurii, są chorzy z cukrzycą. Standardowo osoby z dobrze kontrolowaną cukrzycą nie wymagają aktywnego leczenia, bowiem eradykacja drobnoustroju nie zmniejsza u nich ryzyka objawowego ZUM. Natomiast źle kontrolowana cukrzyca może zwiększać ryzyko objawowego ZUM. U takich pacjentów ewentualnie możemy zastosować kotrimoksazol lub trimetoprim.
Odrębną grupą są chorzy kwalifikowani do operacji (w tym urologicznych przebiegających ze spodziewanym naruszeniem ciągłości błony śluzowej dróg moczowych). W bezobjawowej bakteriurii stosuje się u nich cefalosporynę lub fluorochinolon, podając pierwszą dawkę co najmniej 48 godz. przed operacją.