Farmakoterapia
Nowe zastosowania statyn i możliwości ich wykorzystania w medycynie paliatywnej
dr n. med. Oktawia Pylak-Piwko1
Karolina Piwko2
- Według wyników badań z ostatnich lat statyny pozytywnie wpływają na czynność śródbłonka naczyń, stabilizację blaszki miażdżycowej, wykazują efekt przeciwzapalny, przeciwzakrzepowy i profibrynolityczny
- Ich działanie plejotropowe wykorzystuje się podczas leczenia onkologicznego o potencjale kardiotoksycznym i po jego zakończeniu. Trwają też badania nad wykorzystaniem statyn w leczeniu onkologicznym jako terapii uzupełniającej lub alternatywnej dla leczenia chemicznego
- Ciekawym tematem do dalszych badań jest ponadto zastosowanie statyn w hamowaniu postępu wyniszczenia nowotworowego
Statyny są wskazane we wtórnej profilaktyce zdarzeń sercowo-naczyniowych, ponieważ zmniejszają ryzyko wystąpienia ponownych incydentów. Stosuje się je również w profilaktyce pierwotnej choroby niedokrwiennej serca (ChNS). Od opublikowania w 1994 roku wyników badania 4S statyny stały się głównymi lekami w kontroli zaburzeń lipidowych jako celu strategicznym redukcji ryzyka sercowo-naczyniowego. Badania ostatnich lat nad statynami doprowadziły do wniosków, że poza działaniem hipolipemizującym pozytywnie wpływają one na czynność śródbłonka naczyń, stabilizację blaszki miażdżycowej, wykazują efekt przeciwzapalny, przeciwzakrzepowy i profibrynolityczny. Działanie plejotropowe statyn wykorzystuje się w kardioprotekcji podczas terapii onkologicznej o potencjale kardiotoksycznym i po jej zakończeniu. W ostatnich latach rozpoczęto badania i dyskusję nad wykorzystaniem inhibitorów reduktazy 3-hydroksy-3-metylo-glutarylokoenzymu A w leczeniu onkologicznym jako terapii uzupełniającej leczenia chemicznego lub alternatywnej dla takiego postępowania. Ciekawym tematem do dalszych badań jest również zastosowanie statyn w hamowaniu postępu wyniszczenia nowotworowego, którego mechanizm nie został do końca dokładnie poznany, niemniej w wielu badaniach z udziałem cytokin prozapalnych wskazuje się na ich główną rolę w patomechanizmie kacheksji.
Celem artykułu jest zwrócenie uwagi na nowe możliwości zastosowania statyn w onkologii, a zwłaszcza w hamowaniu postępu kacheksji. W pracy przeanalizowano 42 pozycje piśmiennictwa z lat 2003-2022 dotyczące wykorzystania działania plejotropowego statyn.
Statyny – mechanizm działania i wskazania do stosowania
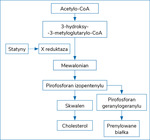
Statyny są inhibitorami reduktazy 3-hydroksy-3-metyloglutarylokoenzymu A (HMG-CoA), który bierze udział w produkcji cholesterolu. Wpływają głównie na zmniejszenie stężenia cholesterolu frakcji lipoprotein o niskiej gęstości (LDL – low density lipoprotein) poprzez zwiększenie ekspresji receptorów LDL na hepatocytach wywołanej zahamowaniem syntezy cholesterolu i, co za tym idzie, poprzez wzmożone usuwanie cząstek LDL z krwi1. Leki te w mniejszym stopniu oddziałują na stężenie triglicerydów i cholesterolu frakcji lipoprotein o dużej gęstości (HDL – high density lipoprotein).
Pierwszą statyną zastosowaną w lecznictwie była mewastatyna, wyizolowana w 1976 roku z pleśni Penicillium citrinum. Obecnie stosowane są dwie grupy statyn:
- I grupa – statyny izolowane drogą mikrobiologiczną: lowastatyna, symwastatyna, prawastatyna
- II grupa – statyny syntetyczne: atorwastatyna, fluwastatyna, rozuwastatyna, pitawastatyna.
Miejsce działania statyn w szlaku syntezy cholesterolu przedstawiono na rycinie 1.
Leki te różnią się między sobą wchłanianiem z przewodu pokarmowego, biodostępnością, wiązaniem z białkami osocza i sposobem wydalania z organizmu. Poza lowastatyną i symwastatyną, które są prolekami, podaje się je w postaci aktywnej. Wchłanianie waha się między 20% a 98%. Statyny, z wyjątkiem prawastatyny, która jest metabolizowana przez siarczanowanie, podlegają metabolizmowi wątrobowemu I fazy z udziałem enzymów CYP450. Za biotransformację atorwastatyny, lowastatyny i symwastatyny odpowiada w szczególności izoforma CYP3A4, fluwastatyna jest metabolizowana przy udziale CYP2C9, natomiast rozuwastatyna jest substratem CYP2C9 i CYP2C192,3.
Przed rozpoczęciem leczenia oznacza się aktywność aminotransferazy alaninowej (AlAT – alanine aminotransferase) i kinazy kreatynowej (CK – creatine kinase). Nie włączamy statyny, gdy aktywność AlAT przekracza trzykrotność, a CK czterokrotność górnej granicy normy. Nie ma konieczności monitorowania czynności wątroby podczas przewlekłego leczenia inhibitorami HMG-CoA. Badania te, jak również oznaczenie kinazy kreatynowej wykonujemy tylko w momencie wystąpienia objawów niepożądanych wskazujących na uszkodzenie wątroby czy miopatię.
Większe ryzyko toksycznego działania statyn występuje w przypadku jednoczesnego stosowania azolowych leków przeciwgrzybiczych, antybiotyków makrolidowych (erytromycyny i klarytromycyny), gemfibrozylu, cyklosporyny, takrolimusu, werapamilu, amiodaronu, digoksyny, antagonistów witaminy K (VKA – vitamin K antagonist), leków przeciwdepresyjnych (wenlafaksyny, fluoksetyny, sertraliny), benzodiazepin, leków przeciwhistaminowych, inhibitorów proteazy HIV, soku grejpfrutowego czy alkoholu. Natomiast stosowanie kurkuminy pozwala na zmniejszenie objawów miopatii poprzez blokowanie szlaku zapalnego jądrowego czynnika transkrypcyjnego κB (NF-кB – nuclear factor κB), co w konsekwencji powoduje obniżenie stężenia cytokin zapalnych, takich jak interleukina 6 (IL6) i czynnik martwicy nowotworu α (TNFα – tumor necrosis factor α)4.

Tabela 1. Główne stany chorobowe i inne czynniki predysponujące do zwiększonego ryzyka wystąpienia miopatii5
W tabeli 1 przedstawiono najczęstsze stany chorobowe i inne czynniki predysponujące do zwiększonego ryzyka wystąpienia miopatii5.
U chorych leczonych statyną występuje zwiększone ryzyko wystąpienia cukrzycy typu 2 i zaburzeń tolerancji glukozy. Jest to spowodowane zakłóceniem szlaków mitochondrialnych na drodze różnych mechanizmów, m.in. zmniejszenia fosforylacji oksydacyjnej mitochondriów oraz wzrostu stresu oksydacyjnego6. Ryzyko wystąpienia zaburzeń gospodarki węglowodanowej jest większe w przypadku stosowania silniejszych statyn w dużych dawkach, jak również u osób z innymi czynnikami ryzyka cukrzycy, takimi jak otyłość, insulinooporność czy obciążenie rodzinne.
Najlepszy efekt hipolipemizujący można zaobserwować w pierwszych tygodniach przyjmowania statyny. Podwojenie dawki nie podwaja już działania hipolipemizującego.
Leki te są wskazane we wtórnej profilaktyce wystąpienia zdarzeń sercowo-naczyniowych, ponieważ zmniejszają ryzyko ponownych incydentów. Stosuje się je również w profilaktyce pierwotnej ChNS1. Od roku 1988, kiedy po raz pierwszy wydano amerykańskie wytyczne dotyczące leczenia zaburzeń lipidowych pod nazwą National Cholesterol Education Program (NCEP) Adult Treatment Panel (ATP), główną taktyką mającą na celu zmniejszenie ryzyka sercowo-naczyniowego stała się kontrola stężenia cholesterolu frakcji LDL. W badaniach Multiple Risk Factor Intervention Trial (MRFIT) oraz w Coronary Drug Project udowodniono zależność pomiędzy stężeniem cholesterolu LDL a ryzykiem sercowo-naczyniowym. W kolejnym, przełomowym badaniu Scandinavian Simvastatin Survival Study (4S), którego wyniki opublikowano w 1994 roku, wykazano, że stosowanie symwastatyny zredukowało o 42% umieralność z przyczyn sercowo-naczyniowych i o 30% całkowitą śmiertelność. Kolejne badania kliniczne z zastosowaniem statyn potwierdziły wyniki badania 4S. Statyny stały się głównymi lekami w kontroli zaburzeń lipidowych – celu strategicznym redukcji ryzyka sercowo-naczyniowego, co zawarto w trzeciej wersji wytycznych ATP (ATP III) opublikowanych w 2001 roku7,8.
Kolejne badania przyniosły obserwacje dotyczące plejotropowego, niezależnego od hipolipemizującego, działania statyn. W badaniu Pravastatin or Atorvastatin Evaluation and Infection Therapy – Thrombolysis in Myocardial Infarction 22 (PROVE IT-TIMI 22) udowodniono, że intensywne leczenie atorwastatyną w dawce 80 mg/24 h i prawastatyną w dawce 40 mg/24 h chorych z ostrym zespołem wieńcowym przynosi istotne korzyści w redukcji ryzyka sercowo-naczyniowego, prowadząc do regresji zmian miażdżycowych w naczyniach. W badaniu A Study to Evaluate the Effect of Rosuvastatin on Intravascular Ultrasound-Derived Coronary Atheroma Burden (ASTEROID) zaobserwowano regresję zmian miażdżycowych w naczyniach w trakcie stosowania rozuwastatyny, która oprócz obniżania stężenia cholesterolu frakcji LDL wpływała również znamiennie statystycznie na podwyższenie stężenia cholesterolu frakcji HDL w surowicy7.