Krok 3: I jak invitation
Na tym etapie należy ustalić, jak bardzo szczegółowe dane chciałby usłyszeć chory. Chociaż większość wyraża chęć uzyskania pełnej wiedzy o diagnozie, rokowaniu i szczegółach choroby, to są tacy, którzy wolą wiedzieć mniej. Unikanie informacji jest ważnym psychologicznym mechanizmem radzenia sobie ze stresem i może intensyfikować się w miarę trwania choroby13. Oto przykłady pytań, które można zadać pacjentowi: jeżeli chodzi o wyniki badań, jak bardzo szczegółowe informacje chciałaby/chciałby pani/pan otrzymać? w jaki sposób przekazać pani/panu informacje o wynikach badań? czy chciałaby/chciałby pani/pan, aby przekazać wszystkie informacje szczegółowo, czy poświęcić więcej czasu na omówienie planu leczenia? Pacjenci mają prawo do pełnej informacji na temat swojego stanu zdrowia1, niemniej, jeśli nie chcą znać szczegółów, to powinno się im zaproponować udzielenie odpowiedzi na ewentualne pytania, które mogą się pojawić w przyszłości.
Krok 4: K jak knowledge
Jest to etap, na którym przekazywana jest niepomyślna informacja. Bardzo ważne jest ostrzeżenie pacjenta, że nie będzie ona taka, jaką chciałby usłyszeć. Dzięki temu istnieje szansa, że zmniejszeniu ulegnie mogący się ujawnić w takiej sytuacji szok odbiorcy. Przykładowe komunikaty, które można tu zastosować, są następujące: niestety, nie mam dla pani/pana dobrych informacji; przykro mi, że muszę pani/panu powiedzieć, że... Po takim przygotowaniu należy przekazać właściwą niepomyślną informację. Trzeba to zrobić w jednoznaczny i zwięzły sposób, używając określeń odpowiadających sytuacji medycznej chorego, np.: niestety nie mam dla pani/pana dobrych informacji: przyczyną dolegliwości jest rak płuca; przykro mi, ale muszę powiedzieć, że guzek, który pani/pan wyczuła/wyczuł, to zmiana nowotworowa. Warto przy tej okazji unikać żargonu medycznego lub tłumaczyć pojęcia, które mogą nie być zrozumiałe dla pacjenta, typu „próbka tkanki” zamiast „biopsja” lub „badanie tkanki” zamiast „badanie histopatologiczne”. Na tym etapie warto też unikać nadmiernej dosadności (jak: ma pani/pan bardzo poważnego raka i jeśli nie podejmie leczenia, natychmiast umrze), ponieważ może to odebrać nadzieję. Z tego względu niewskazane są też sformułowania, takie jak „nic więcej nie możemy dla pani/pana zrobić”.
Krok 5: E jak emotions/empathy
Jest to moment w rozmowie, na który składają się zarówno rozpoznanie, jak i zareagowanie na emocje pacjenta. To jedno z najtrudniejszych wyzwań dla lekarza związanych z przekazywaniem niepomyślnych wieści, a czas jest kluczem do sukcesu. Cisza, która powinna nastać po przekazaniu informacji, jest potrzebna obu stronom tej trudnej rozmowy – choremu, by dzięki świadomości swoich emocji zrozumiał, co się z nim dzieje, a medykowi, by mógł je dostrzec i niejako podążając za pacjentem, na nie odpowiedzieć. Ważne jest zaakceptowanie tego, że reakcje pacjentów mogą być różne. Zauważenie i nazwanie emocji upodmiotawia pacjenta w tej relacji14.
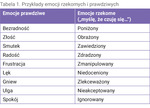
Metodą komunikacji, która może ułatwić odnajdywanie rozwiązań w kontakcie, jest tzw. porozumienie bez przemocy. Jednym z ważniejszych elementów tej metody jest podział emocji na prawdziwe oraz rzekome (tab. 1), które mogą być myślami czy wyobrażeniami. Świadomość istnienia emocji rzekomych jest bardzo ważna. Chory, mówiąc, że czuje się zawiedziony, może tak naprawdę odczuwać smutek lub bezsilność. W takiej sytuacji lekarz powinien dopytać go i postarać się ustalić prawdziwie odczuwaną emocję (np. zapytać: kiedy mówi pani/pan, że czuje się zawiedziona/zawiedziony, to czy odczuwa smutek, przygnębienie?)15.
W prawidłowym rozpoznaniu emocji niewątpliwie pomocna jest obserwacja sfery behawioralnej. Silne uczucia wpływają na procesy poznawcze (uwagę, pamięć, racjonalne myślenie), wywołują napięcie i obniżają kontrolę zachowania. Chory może okazywać emocje przez zaciśnięte pięści, drżenie głosu, unikanie wzroku, milczenie, zaciśnięte usta czy łzy w oczach. Niektórzy mogą z kolei reagować szokiem na niepomyślną informację. Wtedy zostają uruchomione naturalne mechanizmy obronne, a lekarz może odnieść wrażenie, że jego rozmówca jest nieobecny, tak jakby był za szybą. W takiej sytuacji należy dać mu więcej czasu na przyswojenie wiadomości. Można powtarzać, że jest się w tym momencie do dyspozycji. Taką sytuację obrazują badania przeprowadzone przez Goldzweig i wsp. analizujące różnice w oczekiwaniach i poziomie satysfakcji z rozmowy pacjentów w porównaniu z lekarzami onkologami. W ocenie medyków chorzy potrzebowali głównie informacji dotyczącej choroby i przebiegu leczenia, podczas gdy pacjenci wskazywali, że najważniejsze było dla nich okazanie otuchy, umożliwienie swobodnej rozmowy i poczucie zaufania do medyka. Okazuje się, że bardzo dużo może dla nich znaczyć sama jego obecność16.
Po tym, jak chory wyrazi swoje emocje, lekarz powinien postarać się połączyć je z przyczyną. Aby móc to zrobić, konieczne jest skupienie się na sferze poznawczej pacjenta, czyli jego myślach, które pojawiły się w obecnej sytuacji, oraz na przekonaniach. Dzięki temu pacjent będzie w stanie lepiej zrozumieć swoją sytuację. Warto podkreślić to, co zostało zauważone u rozmówcy, np. za pomocą komunikatu: rozumiem, że może pani/pan być teraz w szoku, jest to naturalna reakcja na taką wiadomość. Ważne, aby chory widział akceptację oraz zrozumienie dla stanu, w którym się znalazł. Jeżeli chodzi o przekonania, to z chorobą nowotworową związane są najczęściej: wyłysieję; nie chcę umierać; nowotwór to wyrok; co się ze mną teraz stanie; to kara za grzechy. Ocena poznawcza sytuacji przez pacjenta będzie wpływać na emocje, które mogą się pojawić podczas przekazywania niepomyślnych informacji. Jeśli dominującym dla niego elementem sytuacji, w której się dowiedział o chorobie, jest zagrożenie, to może odczuwać strach, lęk, niepokój, gniew czy złość. Z kolei uczucie bezradności pojawi się, gdy swoją sytuację będzie odbierał jako brak poczucia sprawczości lub brak kontroli nad sytuacją. Poczucie winy czy wstyd mogą z kolei się pojawić w kontekście oceny związanej z następstwami choroby dla rodziny, a smutek lub żal – jeśli chory odbierze swoją sytuację jako nieodwracalną stratę17.
Najczęściej popełnianymi na tym etapie przez medyków błędami są zagadywanie i niedawanie czasu rozmówcy na reakcję z uwagi na obawy związane z brakiem umiejętności poradzenia sobie z jego emocjami. Lekarze albo nie wiedzą, jak poradzić sobie z własnymi emocjami i z reakcjami, które wywołują, albo na zasadzie projekcji mogą własny lęk czy rozdrażnienie mylnie przypisywać innym osobom. Wyrażanie i odczytywanie własnych emocji mogą pomóc medykowi uwrażliwić się na pacjenta. Jak słusznie twierdzą Izabela Stangierska i Wanda Horst-Sikorska: „W kontakcie z chorym na nowotwór nieprzydatne są żadne maski, a nawet najlepiej dobrane słowa, jeśli towarzyszy im pośpiech, umykające spojrzenie i niekontrolowane gesty, które dekonspirują niepewność i nieszczerość lekarza, a przez to wzmagają poczucie zagrożenia u chorego i utrudniają współpracę”18.
Krok 6: S jak strategy/summary
To ostatni z etapów rozmowy z chorym, kiedy to zostaje mu przedstawiona strategia dalszego postępowania. Można go niejako uznać za sprawdzian, na ile prawidłowo przekazana została pacjentowi niepomyślna diagnoza i czy wystarczająco lekarz się nim zaopiekował pod kątem jego emocji. Im lepiej to zrobił, tym jest większa szansa, że chory będzie na tym etapie słuchał i zapamięta informacje, które mu przekaże lekarz. Ważne jest, aby przed omówieniem planu leczenia zapytać pacjenta, czy jest gotowy w tym czasie na taką rozmowę. Ci, którzy podczas konsultacji dowiadują się po raz pierwszy o chorobie nowotworowej, mają silną potrzebę usłyszenia (w sposób dostosowany do ich możliwości przyswajania) informacji o sposobie walki z chorobą, o tym, gdzie powinni się dalej udać i jakie badania wykonać. To pozwala skierować ich uwagę z kumulujących się w nich emocji na najbliższe czasowo zadania, które przed nimi stoją. Chorzy podkreślają, że o ile to, czy przekazujący informację o chorobie dał im nadzieję, jest niezwykle istotne i motywujące, o tyle głód wiedzy na temat rodzaju raka, sposobu leczenia, instrukcji co do dalszych działań, jest jeszcze ważniejszy. Zapamiętują oni te informacje, ponieważ rodzą one w nich poczucie zadaniowości, by jak najszybciej powrócić do zdrowia19.
Pacjenci, którzy mają przejrzysty plan na przyszłość, rzadziej odczuwają niepokój i niepewność, ale są też tacy, którzy mają pewne wyobrażenie o powadze swojej choroby oraz ograniczeniach w leczeniu, ale boją się poruszyć ten temat z lekarzem. Jeszcze inni mają mało realne oczekiwania (np. wyrażone w zdaniu: powiedzieli mi, że czyni pan cuda) lub postrzegają wyleczenie jako rozwiązanie kilku różnych istotnych dla nich problemów. Te mogą obejmować utratę pracy, niemożność opieki nad rodziną, ból i cierpienie czy brak mobilności. Dlatego tak ważne jest, aby chory miał możliwość wyrażenia swoich lęków i obaw, dlatego że często pozwala mu to uznać powagę swego stanu20.
Specyfika SPIKES
Protokół SPIKES jest bardzo dobrym narzędziem do przekazywania niepomyślnych informacji pacjentom. Najlepszą i najbezpieczniejszą metodą nauki stosowania go w praktyce są niewątpliwie techniki symulacji medycznej z udziałem chorych symulowanych na podstawie przygotowanych wcześniej scenariuszy. Osoba ucząca się przekazuje pacjentowi symulowanemu (aktorowi) informację w obecności trenera, który obserwuje rozmowę i na koniec przekazuje informację zwrotną. Takie metody nauczania są już z powodzeniem stosowane na kierunkach medycznych różnych uczelni i mogą być także z powodzeniem stosowane w kształceniu podyplomowym.
Podsumowanie
Informowanie pacjenta o chorobie nowotworowej jest niewątpliwie bardzo trudnym zadaniem, tym bardziej że ma wpływ na dalszy proces diagnostyczno-leczniczy. Prawidłowe przeprowadzenie takiej rozmowy wymaga od lekarza umiejętności komunikacyjnych. Niezwykle pomocnym narzędziem okazuje się protokół SPIKES, który w ustrukturyzowany sposób dzieli rozmowę na etapy ułatwiające medykowi prawidłowo ją poprowadzić. Stosowanie protokołu w praktyce jest korzystne dla obu stron i powoduje poczucie sprawstwa, bezpieczeństwa oraz zrozumienia u pacjenta, a także poczucie pewności lekarza w radzeniu sobie z jego trudnymi emocjami. Najbezpieczniejszą metodą nauki przekazywania niepomyślnych wieści są techniki z udziałem symulowanych pacjentów.