Program edukacyjny
Borelioza: jak postawić właściwą diagnozę
Dr n. med. Magdalena Osiewicz
Zapalenie stawów skroniowo-żuchwowych lub porażenie nerwu twarzowego mogą zaprowadzić pacjenta do naszego gabinetu.
Borelioza (choroba z Lyme, krętkowica kleszczowa, ang. Lyme disease, Lyme borreliosis, łac. borreliosis) to choroba zakaźna, wieloukładowa, wywoływana przez bakterie należące do krętków (Borrelia burgdorferi, Borrelia garinii, Borrelia afzelii, Borrelia japonica), przenoszona na człowieka i niektóre zwierzęta przez kleszcze z rodzaju Ixodes, w Polsce – Ixodes ricinus.[1]
Rezerwuarami krętka są liczne gatunki zwierząt, głównie gryzonie (myszy), niektóre gatunki ptaków, zwierzęta domowe (koty, psy, konie i krowy), a także jelenie. Kleszcze najczęściej atakują myszy, u których przez długi czas nie obserwuje się objawów choroby. Borelioza jest najczęstszą chorobą odkleszczową. Zakażenie człowieka następuje poprzez ślinę lub wymiociny kleszcza. Ukłucie jest zazwyczaj bezbolesne, ponieważ owad wstrzykuje w miejscu ugryzienia znieczulenie. Zapewne z tego powodu ukąszenie przez kleszcza zgłasza mniej niż 50 proc. pacjentów cierpiących z powodu boreliozy, co utrudnia poprawną diagnozę.[2]
Podstawą rozpoznania boreliozy jest stwierdzenie wystąpienia przynajmniej jednego z poniższych objawów[4]:
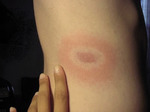
1. Rumień wędrujący (rumień pełzający, erythema migrans, EM) – pojawia się w miejscu ukłucia przez kleszcza, zwykle po jednym-trzech tygodniach (czasem po trzech miesiącach). Typowa zmiana początkowo ma formę plamy, ale szybko się powiększa, wykazując centralne przejaśnienie (ryc. 1).
2. Borrelial lymphocytoma (BL) – występuje u ok. 1 proc. chorych, zwykle kilka tygodni po ukłuciu przez kleszcza, jako pojedynczy, sinoczerwony niebolesny guzek.
3. Przewlekłe zanikowe zapalenie skóry kończyn (Acrodermatitis chronica atrophicans, ACA) – to sinoczerwone zmiany, początkowo z cechami obrzęku zapalnego, a później zaniku skóry. Ujawniają się wiele lat po zakażeniu i lokalizują w obrębie dystalnych części kończyn, zwłaszcza dolnych.
4. Zapalenie stawów (Lyme arthritis, LA) – przebiega w formie różnych postaci klinicznych. Zmiany najczęściej dotyczą stawów kolanowych, ramienno-barkowych, łokciowych. Mogą obejmować też stawy skroniowo-żuchwowe oraz drobne stawy rąk i stóp.
5. Zapalenie mięśnia sercowego (Lyme carditis, LC) – objawy kliniczne wykrywane są przypadkowo w trakcie diagnozowania innych postaci boreliozy.
6. Neuroborelioza – w stadium wczesnym może przebiegać jako porażenie nerwów czaszkowych, najczęściej nerwu twarzowego, ale również jako zapalenie mózgu lub mózgu i rdzenia kręgowego.
Wczesne objawy choroby z Lyme mogą pojawić się po kilku dniach lub tygodniach i ustąpić mimo braku leczenia. Opóźnione symptomy występują o każdej porze roku, natomiast późne – po kilku tygodniach, miesiącach lub latach i mogą mieć charakter fluktuacyjny. Rumień wędrujący (erythema migrans) jest najczęstszym objawem wczesnej postaci boreliozy. Inne wczesne zmiany to rzadko występujący naciek limfocytarny skóry oraz objawy grypopodobne obejmujące gorączkę, ból głowy, osłabienie. Wczesne objawy ustępują w ciągu trzech miesięcy. U ponad 50 proc. pacjentów zmiana może być całkiem nieobecna.[3] Następstwem niezdiagnozowania wczesnych objawów boreliozy jest przewlekła choroba z Lyme. W zaawansowanych stadiach choroba atakuje skórę, układ mięśniowo-szkieletowy, system nerwowy, układ limfatyczny, układ oddechowy oraz serce, oczy, wątrobę i nerki. Pacjenci mogą skarżyć się na ciężkie bóle głowy, obrzęk stawów, problemy z sercem, zmęczenie, światłowstręt, dźwiękowstręt, utratę wzroku i słuchu, krwawienie z nosa, utratę pamięci, dysleksję, zaburzenia równowagi, problemy ze snem oraz utratę libido.[3]
Istnieją trzy kryteria diagnostyczne dla choroby z Lyme. Podstawą postawienia odpowiedniej diagnozy są: badanie podmiotowe z dokładną historią choroby, opisem objawów ugryzienia przez kleszcza lub stwierdzenie innych objawów związanych z boreliozą zgłaszanych przez pacjenta oraz wykonanie badań dodatkowych.
Rozpoznanie każdej postaci klinicznej boreliozy (z wyjątkiem EM) wymaga dwuetapowego protokołu diagnostycznego. W pierwszym etapie należy wykazać obecność swoistych przeciwciał IgM lub IgG (w zależności od postaci klinicznej) metodą immunoenzymatyczną. W drugim etapie u chorych z wynikami dodatnimi lub wątpliwymi należy wykonać oznaczenia techniką Western-blot. Negatywna serologia nie wyklucza rozpoznania choroby z Lyme.[4,5]
Właściwa diagnoza i leczenie boreliozy następują na podstawie decyzji lekarza, który podejmuje ją na bazie obrazu klinicznego oraz wyników badań dodatkowych. Terapia trwająca minimum 21 dni ma postać antybiotykoterapii obejmującej głównie: amoksycylinę, doksycyklinę, ceftriakson, cefotaksym lub cefuroksym. Dobór leczenia zależy od postaci klinicznej choroby i tolerancji leku przez pacjenta. W przypadku braku skuteczności antybiotyków doustnych rozważa się podanie dożylne leków.[6] Nie potwierdzono naukowo zasadności stosowania kuracji antybiotykowej przez wiele miesięcy lub jej wielokrotnego powtarzania.
Pacjent stomatologiczny
Pacjenci chorujący na boreliozę wymagają szczególnej uwagi. W związku z tym, że zachorowanie dotyka coraz więcej osób, pytanie pacjenta, czy kiedykolwiek chorował na boreliozę może się okazać niewystarczające. Lekarz dentysta powinien być ostrożny przede wszystkim w przypadku pacjentów zgłaszających objawy chorób systemowych, które mają charakter fluktuacyjny, niewytłumaczalny i nawracający.
Profilaktyka przed zabiegami stomatologicznymi
Niektórzy pacjenci stomatologiczni, np. osoby z chorobami serca, wymagają poprzedzenia zabiegu dentystycznego profilaktyczną antybiotykoterapią. W przypadku tych, którzy chorują lub chorowali na boreliozę, konieczna jest jednak szczególna rozwaga. Jeśli w zainfekowanym organizmie bakterie B. burgdorferi pozostają w tkankach w stanie uśpienia, podanie antybiotyku może spowodować nieprzewidzianą reakcję układu immunologicznego, a w konsekwencji reakcję Jarischa-Herxheimera (gorączka, bóle głowy, dreszcze, bóle mięśniowe i kostne, świąd, nudności i wymioty oraz wysypki skórne). U pacjenta następuje zaostrzenie objawów boreliozy, które mogą trwać od kilku dni do kilku tygodni.
Lekarz dentysta powinien zachować szczególną ostrożność, gdy planuje stosowanie inwazyjnych metod leczenia, ponieważ w ich trakcie symptomy choroby u pacjenta mogą ulec nasileniu.
Zaburzenia czynnościowe układu ruchowego narządu żucia
Borelioza najczęściej atakuje duże obwodowe stawy, np. kolanowy. Staw skroniowo-żuchwowy jest czwartym po stawie kolanowym, barkowym i łokciowym atakowanym przez borelio-zę.[3] Do wczesnych objawów boreliozy, które mogą wskazywać także na zaburzenia czynnościowe układu ruchowego narządu żucia (ZCURNŻ), należą m.in. ból w obrębie stawu skro-niowo-żuchwowego lub układu mięśniowo-powięziowego, ograniczenie otwarcia ust i dźwięki w stawie.[7] Jeśli nasilenie objawów ZCURNŻ nie poddaje się zredukowaniu mimo terapii, borelioza powinna być brana pod uwagę przez lekarza dentystę na podstawie wywiadu chorobowego pacjenta.[5] Jest to bardzo ważne, ponieważ wczesna diagnoza zapobiega komplikacjom związanym z przewlekłą boreliozą.