Psychiatria
Depresja – kiedy wysłać do psychiatry?
dr n. med. Joanna Mossakowska-Wójcik
dr n. o zdr. Małgorzata Kowalczyk
lek. Marlena Zajączkowska
prof. nadzw. dr hab. n. med. Piotr Gałecki
Depresja to jedna z najczęstszych chorób psychicznych w społeczeństwie. Może sprawiać trudności diagnostyczne ze względu na złożoność etiologii, niepełne lub nietypowe objawy epizodu depresyjnego, zmiany związane z wiekiem oraz współwystępowanie z licznymi schorzeniami somatycznymi.
CELE ARTYKUŁU
Po przeczytaniu artykułu Czytelnik powinien umieć:
- znać kryteria rozpoznawania depresji
- znać objawy charakterystyczne dla różnych typów depresji
- zalecić właściwe postępowanie diagnostyczne oraz leczenie
- rozpoznać sytuację wymagającą skierowania pacjenta do specjalisty
Wprowadzenie
Depresja to jedno z najczęściej rozpoznawanych zaburzeń funkcjonowania psychicznego. Nieleczona może prowadzić do stanów zagrażających życiu pacjenta. Problem ten jest powszechny w świecie, szczególnie w krajach wysoko rozwiniętych. Według WHO na depresję choruje już ok. 350 mln osób na świecie1, czyli ok. 17% populacji ogólnej. Jest ona jedną z głównych przyczyn niepełnosprawności.2 Szacuje się, że co trzeci pacjent zgłaszający się do lekarza pierwszego kontaktu podaje jako powód wizyty przyczyny natury psychicznej.3
Zaburzenia depresyjne są istotnym problemem osobistym i społeczno-ekonomicznym. Skutki choroby ujawniają się w wymiarze indywidualnym – cierpieniem, ale mają także niekorzystny wpływ na relacje społeczne pacjenta. Objawy depresyjne osłabiają zdolność do podejmowania codziennych aktywności oraz obniżają jakość życia. Szybka diagnostyka oraz działania prewencyjne mogą zapobiec nasileniu się objawów oraz zapewnić skuteczny powrót do zdrowia.
Kryteria rozpoznawania depresji
Lekarze pierwszego kontaktu często spotykają się z osobami borykającymi się z problemami natury psychicznej, głównie z depresją. Ważne, by potrafili rozpoznać, z jakim typem depresji mają do czynienia, wiedzieć, w jaki sposób poprowadzić leczenie i kiedy skierować pacjenta na konsultację psychiatryczną. W tego typu zaburzeniach istotny jest czas reakcji, ponieważ włączenie odpowiedniego leczenia wiąże się z uzyskaniem odpowiedzi terapeutycznej. Zapobiega to dalszemu rozwojowi objawów chorobowych i umożliwia szybszy powrót do funkcjonowania jak przed chorobą.
W obowiązującej Międzynarodowej Klasyfikacji Chorób (ICD-10) zaburzenia psychiczne, w których objawem dominującym są zaburzenia nastroju, określono mianem zaburzeń afektywnych. Należą do nich omawiane w artykule zaburzenia depresyjne nawracające (choroba afektywna jednobiegunowa) oraz epizod depresyjny. Depresja może mieć przebieg jednorazowy, epizodyczny z całkowitym ustąpieniem i remisją objawów, jak i nawracający z okresami bezobjawowymi pomiędzy kolejnymi epizodami. Zaburzenia depresyjne mogą przybrać również charakter przewlekły i lekooporny.
W przebiegu zaburzeń depresyjnych nawracających wyróżniamy nawrotowo pojawiające się epizody depresyjne bez występujących w przeszłości objawów epizodu maniakalnego czy hipomaniakalnego.
Głównym symptomem depresji (tab. 1) jest obniżony nastrój, rozumiany jako uczucie smutku, przygnębienia bądź zobojętnienia.
Kolejne to utrata zainteresowań i anhedonia opisywana jako niemożność odczuwania radości i przyjemności z określonych czynności, które wcześniej dawały poczucie zadowolenia.
Trzecim objawem osiowym depresji jest obniżenie napędu psychoruchowego. Odnosi się do osłabienia procesów psychicznych i ruchu, co skutkuje spowolnieniem tempa myślenia, osłabieniem pamięci i ograniczeniem aktywności ruchowej. W skrajnych przypadkach dochodzi do całkowitego zahamowania aktywności ruchowej, czyli osłupienia. Dolegliwości związane ze spowolnieniem psychoruchowym wiążą się z apatią (definiowaną jako utrata energii prowadząca do wzmożonej męczliwości i zmniejszenia aktywności) oraz abulią (skutkującą trudnościami w podejmowaniu decyzji i inicjacji działań oraz dezorganizacją w wykonywaniu codziennych obowiązków).
Cechą charakterystyczną dla depresji są dobowe wahania samopoczucia związane z gorszym funkcjonowaniem w godzinach porannych i poprawą aktywności i nastroju wieczorem. Wraz z dobrą odpowiedzią na leczenie dochodzi do czasowego wydłużania lepszego samopoczucia.
Wśród objawów dodatkowych znajdują się problemy z koncentracją i skupieniem uwagi, prowadzące do subiektywnego poczucia pogorszenia funkcjonowania poznawczego. Charakterystyczne są także pesymistyczne postrzeganie i ocena wydarzeń (obecnych, przyszłych i przeszłych) oraz wiążące się z tym poczucie winy. Osoba z depresją ma niskie poczucie własnej wartości, negatywnie ocenia swoje funkcjonowanie. Często objawom towarzyszy lęk, który może przybrać charakter przewlekły.
Charakterystyczne dla depresji są także zaburzenia rytmu snu i czuwania, najczęściej w postaci znacznego skrócenia i spłycenia snu nocnego i przedwczesnego budzenia się rano lub odwrotnie ze zwiększoną potrzebą snu w nocy i poczuciem senności w ciągu dnia.
Depresji towarzyszy również zmniejszenie bądź utrata apetytu, co skutkuje spadkiem masy ciała. Często z relacji pacjentów wynika, że zmuszają się oni do jedzenia.
Jednym z typowych objawów jest również osłabienie popędu seksualnego. Chorzy skarżą się, że współżycie nie sprawia im przyjemności i nie daje już satysfakcji.
Narastające poczucie beznadziejności i utraty sensu życia może prowadzić do postawy rezygnacyjnej, a także do pojawienia się myśli samobójczych. Może mieć również charakter pragnienia śmierci drogą naturalną i przybrania rezygnacyjnej, obojętnej postawy, aż do myśli o popełnieniu samobójstwa. Tendencje suicydalne związane są z planowaniem zamachu na własne życie wraz z dążeniem do jego realizacji.
W ciężkich epizodach depresji pojawiają się zaburzenia treści myślenia, czyli urojenia. Są to fałszywe przekonania podtrzymywane mimo przedstawiania dowodów na ich nieprawdziwość. Najczęściej to urojenia depresyjne, zgodne z obniżonym nastrojem. Treść urojeń dotyczy często poczucia winy, grzeszności i kary. Pacjent przypisuje sobie dokonanie niestosownych czynów. Jest przeświadczony, że to, co odczuwa, jest karą za poczynania z przeszłości, lub jest przekonany, że inni muszą ponieść za to odpowiednią pokutę.
Innym rodzajem urojeń depresyjnych są urojenia zubożenia, dotyczące przeświadczeń o utracie dorobku. Czasem u osób z depresją można zaobserwować urojenia hipochondryczne związane z kolei z przeświadczeniem o byciu nieuleczalnie chorym. Obserwuje się również urojenia nihilistyczne – katastroficzne przekonania o nieistnieniu, rozpadzie własnej osoby bądź całego świata.
Zgodnie z klasyfikacją ICD-10 w zależności od nasilenia objawów wyróżnia się epizod depresyjny łagodny, umiarkowany i ciężki bez objawów psychotycznych lub z objawami psychotycznymi (tab. 2). Do prawidłowego rozpoznania konieczne jest utrzymywanie się objawów depresji przez co najmniej dwa tygodnie. Zdarza się jednak, że do postawienia diagnozy wystarcza krótszy okres. By tak się stało, objawy muszą mieć nasilony charakter i szybko narastać.
W epizodzie depresyjnym łagodnym dochodzi do pogorszenia funkcjonowania, ale nie w tak znacznym stopniu, żeby dezorganizowało to ogólne dotychczasowe działanie.
Z kolei w epizodzie umiarkowanym dochodzi już do wyraźnego pogorszenia jakości życia. W epizodzie ciężkim obserwuje się znaczne zaburzenia aktywności dezorganizujące całkowicie życie społeczne, rodzinne, czasem aż do niezaspokojenia elementarnych potrzeb życiowych i niewykonywania podstawowych codziennych czynności.
W klasyfikacji DSM-5 odpowiednikiem epizodu depresyjnego jest tzw. większe zaburzenie depresyjne, którego kryteria rozpoznania przedstawiono w tabeli 3.
Depresja może przebiegać również w sposób nietypowy, odbiegający od podstawowych kryteriów klasyfikacji. W klasyfikacji ICD-10 nie istnieje pojęcie depresji atypowej. Z kolei klasyfikacja DSM-5 używa określenia depresji z objawami atypowymi. Początek depresji atypowej występuje najczęściej <20 r.ż. Jej przebieg zazwyczaj jest przewlekły, rzadziej epizodyczny. Koniecznym warunkiem rozpoznania tego typu depresji jest charakterystyczna obecność reaktywności nastroju, czyli tendencji do poprawy nastroju w odpowiedzi na zaistnienie przyjemnego bodźca, pozytywnego wydarzenia. Dodatkowo występują tzw. odwrócone reakcje wegetatywne w postaci zwiększonego apetytu, nadmiernej senności w nocy i w ciągu dnia. Jedną z cech depresji atypowej może być również ociężałość kończyn (tzw. paraliż ołowiany) bądź utrzymująca się nadwrażliwość na odrzucenie przez inne osoby, powodująca dezorganizację życia społecznego i zawodowego.7
Często do gabinetów lekarzy rodzinnych przychodzą również osoby skarżące się na różnorodne objawy kliniczne, zarówno somatyczne, jak i psychiczne, sugerujące na pierwszy rzut oka rozpoznanie inne niż depresja. Jest to obraz tzw. depresji maskowanej, której często nie towarzyszą charakterystyczne objawy bądź jest ona wstępem do typowego epizodu depresyjnego. Obraz kliniczny depresji nie jest tak klarowny, symptomy depresyjne nie są nasilone, co powoduje trudności w postawieniu właściwej diagnozy.
Objawy depresji mogą się skrywać pod różnymi maskami. Do najczęstszych należą zaburzenia snu jako objaw izolowany, ujawniający się w postaci trudności z zaśnięciem, częstego wybudzania w nocy bądź nadmiernej senności. Depresja może również objawiać się nasilonym lękiem, natrętnymi myślami bądź jadłowstrętem. Do masek behawioralnych zalicza się z kolei zmiany w funkcjonowaniu, skłonność do nadużywania alkoholu, substancji psychoaktywnych czy leków.
Lekarze pierwszego kontaktu mają najczęściej styczność z grupą pacjentów z depresją maskowaną, pod postacią masek bólowych (kręgosłupa i głowy) oraz wegetatywnych (m.in. przypominające dławicę piersiową, zaburzenia motoryki przewodu pokarmowego, zaburzenia równowagi, zawroty głowy, świąd skóry). Jeśli badania nie wskazują na przyczynę zgłaszanych dolegliwości i dotychczasowe leczenie nie spowodowało ustąpienia objawów, należy wziąć pod uwagę diagnozę depresji.
Depresja u dzieci i młodzieży
Depresja jest chorobą, która w znacznym stopniu dotyczy dorosłych, zaburzenie to jednak może także występować u dzieci i młodzieży. Wyniki badań wskazują, że u dorosłych z rozpoznaną depresją 25% osób doświadczyło pierwszego epizodu w wieku dziecięcym. Diagnostyka w tej grupie pacjentów opiera się w większości na tych samych kryteriach co w odniesieniu do dorosłych. Inne są jednak wymogi co do ich rozpoznania w czasie.8
Symptomy depresji u dzieci i młodzieży (tab. 4) są częściowo podobne do tych u dorosłych. W obrazie klinicznym ma jednak znaczenie wiek dziecka, który istotnie wpływa na pojawiające się u nich objawy. Małe dzieci nie mają jeszcze tak rozwiniętych zdolności, aby w pełni komunikować własne stany emocjonalne. Kilkuletnie dzieci nie rozgraniczają dolegliwości związanych z funkcjonowaniem psychicznym i somatycznym, wówczas najczęściej zgłaszanym problemem jest złe samopoczucie. Wtedy istotne są informacje od opiekunów dotyczące zmiany przyzwyczajeń dziecka oraz sposobu funkcjonowania.
W obrazie klinicznym u dzieci najczęściej dominują drażliwość, wrogość oraz nadmierna wrażliwość na krytykę.9 Najczęściej w zachowaniu dziecka pojawiają się zachowania opozycyjno-buntownicze, zniechęcające do kontaktu. Może występować niechęć do wcześniej lubianych aktywności, wycofanie z kontaktów społecznych oraz mniejsze zaangażowanie w życie rodzinne. Częstym objawem jest także zniekształcenie myślenia (myślenie czarno-białe), pojawiające się poczucie lęku oraz myśli rezygnacyjne. Do niespecyficznych objawów zaburzeń depresyjnych u dzieci zalicza się: dolegliwości somatyczne, zaburzenia koncentracji uwagi, problemy z zapamiętywaniem, zaburzenia snu oraz łaknienia, nieukierunkowane pobudzenie psychoruchowe.
Dorastanie, które jest swoistego rodzaju stresem oraz kryzysem życiowym jednostki, może wpływać na pojawiające się zmiany w funkcjonowaniu psychicznym i fizycznym związane z przeżywaniem silnego lęku, impulsywności, labilności, czasem regresji.10 W okresie adolescencji depresja może przejawiać się samookaleczeniami, myślami i próbami samobójczymi, uzależnieniami oraz zaburzeniami odżywiania (anoreksja, bulimia). Do objawów atypowego zespołu depresyjnego zalicza się znaczny przyrost masy ciała oraz senność nieadekwatną do liczby przesypianych godzin, poczucie ciężkości w kończynach oraz pobudzenie psychomotoryczne. Do rozwoju depresji mogą przyczyniać się także zachowania związane z używaniem substancji psychoaktywnych. Brak diagnostyki oraz leczenia w tym zakresie może prowadzić do samouszkodzeń oraz zaburzeń kontroli impulsów.11
Depresja u osób w wieku podeszłym
Obraz kliniczny depresji u osób w podeszłym wieku przejawia się zwykle w sposób specyficzny. Jest on głównie związany z pojawieniem się w wywiadzie licznych skarg w odniesieniu do funkcjonowania somatycznego, szczególnie dolegliwości bólowych (bóle głowy, okolicy przedsercowej) oraz obniżenia łaknienia. W wieku podeszłym występuje także istotny związek pomiędzy nasileniem zaburzeń depresyjnych a objawami somatycznymi.12 Osoby >65 r.ż. z objawami depresji zgłaszają dolegliwości związane z drażliwością oraz nerwowość. Rzadziej występuje natomiast zgłaszane często w grupie osób młodszych charakterystyczne obniżenie nastroju. Jednym z częstszych objawów u osób starszych są zaburzenia snu oraz wczesne wybudzanie. Wyraźnie widoczne jest w związku z tym pogorszenie jakości życia.13
Kryteria diagnostyczne (tab. 5) obejmują także znaczne poczucie braku energii, zmęczenie niewspółmierne do wykonywanego wysiłku, zahamowanie bądź pobudzenie psychoruchowe, zmniejszenie aktywności oraz utrata wcześniejszych zainteresowań. Zdarzają się także zaburzenia funkcji poznawczych. Niemal zawsze pojawia się poczucie braku sensu oraz bezwartościowości. W diagnostyce istotne jest rozpoznanie, czy stan pacjenta nie jest związany z dużymi zmianami w życiu pacjenta, a pojawiające się objawy z odpowiedzią na trudną sytuację, np. stratę bliskiej osoby. Szczególnym stanem jest wówczas okres żałoby, który odróżnia się ograniczeniem w czasie. Przedłużający się może jednak prowadzić do rozwoju zaburzeń depresyjnych. Badania wskazują, że u 14% ludzi w podeszłym wieku po stracie bliskiej osoby w ciągu dwóch lat rozwinie się depresja.14
Istotnym aspektem diagnozowania depresji u osób starszych jest także współchorobowość. Przy nie dość czytelnych i niejasnych objawach somatycznych należy brać pod uwagę, że współwystępowanie depresji oraz chorób somatycznych i OUN u osób w wieku podeszłym jest bardzo częste. Wówczas różnicowanie objawów somatycznych od somatyzacyjnych może sprawiać trudności diagnostyczne. Pomocny bywa wtedy wywiad z rodziną urealniający obraz objawów oraz przedstawiający opis osobowości przedchorobowej pacjenta. Pojawienie się zaburzeń depresyjnych często sugerują objawy związane z poczuciem niepokoju, dolegliwościami somatycznymi (ból, zaparcia, zmęczenie), zaburzenia koncentracji lub problemy z pamięcią, dysforia czy anhedonia, które nie ustępują podczas leczenia współtowarzyszących chorób somatycznych.15
Przy przewlekłych epizodach depresyjnych ważnym aspektem diagnostycznym jest rozróżnienie w kierunku współistniejącego otępienia bądź nierozpoznanego uzależnienia. W przypadku depresji bliscy lub sam chory są w stanie określić okres, w którym zaczęły się dolegliwości. Często wcześniej w życiu pacjenta pojawiały się już epizody depresyjne. Znaczące jest także, iż sam chory dostrzega pojawiające się zaburzenia pamięci i skarży się na nie. Przy otępieniu rozwój choroby ma bardziej podstępny charakter, a chory nie zdaje sobie sprawy z pojawiających się trudności w funkcjonowaniu poznawczym.16
Diagnostyka depresji
W zaburzeniach psychicznych, w tym w depresji, nie ma możliwości wykonania dodatkowych badań biologicznych potwierdzających jednoznacznie diagnozę. Do oceny obecności i natężenia objawów depresji mogą posłużyć testy bądź kwestionariusze. Jeśli w trakcie wizyty lekarza zaniepokoi stan psychiczny pacjenta, może za pomocą standaryzowanych skal i wywiadu postawić odpowiednią diagnozę. Należy pamiętać, że pacjenci z niezdiagnozowaną depresją często po raz pierwszy pojawiają się u lekarzy podstawowej opieki medycznej, opisując swoje dolegliwości. Obawiają się kontaktu z psychiatrą, odczuwając lęk przed stygmatyzacją wiążącą się z postawieniem diagnozy przez specjalistę w tej dziedzinie. Dlatego tak ważne jest, by zwrócić uwagę na zaistniały problem, nie ignorować skarg pacjenta i jak najszybciej postawić właściwą diagnozę. W ustaleniu rozpoznania wspomagać się można skalą Becka (składającą się z 21 pytań), służącą do samooceny stanu chorego i wskazania osób z grupy ryzyka zachorowania na depresję. Test jest pomocny w postawieniu diagnozy, ale wymaga również potwierdzenia badaniem lekarskim.
Kolejnym powszechnie stosowanym narzędziem oceny i pomiaru nasilenia objawów depresyjnych jest skala depresji Hamiltona. W odróżnieniu od skali Becka test ten wykonuje lekarz na podstawie badania. Istnieje wersja 21-punktowa, ale także skrócona – 17-punktowa. Test ocenia m.in. stopień obniżenia nastroju, poczucia winy, zaburzeń snu, utraty masy ciała i apetytu, lęku, spowolnienia psychoruchowego czy obecności myśli i tendencji samobójczych.
Leczenie epizodu depresyjnego
Dążenie do jak najszybszego, całkowitego ustąpienia objawów i utrzymanie stanu remisji to najważniejsze cele leczenia depresji. Podstawową formą terapii jest leczenie farmakologiczne. Stosowanie leków przeciwdepresyjnych uznano za standardowe postępowanie w leczeniu depresji jednobiegunowej, chociaż coraz częściej spotykaną formą terapii są również oddziaływania psychoterapeutyczne, takie jak wsparcie, doradztwo czy wreszcie terapia poznawczo-behawioralna i psychoterapia interpersonalna.17 Wybór formy terapii jest podyktowany stanem pacjenta, zalecane jest jednak łączenie farmakoterapii i psychoterapii, szczególnie u osób z depresją lekooporną.18
W depresji lekkiej należy rozważyć psychoterapię jako leczenie pierwszego rzutu. Taki wybór powinien być podyktowany nie tylko ogólną wiedzą lekarza na temat interwencji psychoterapeutycznych, lecz także preferencjami pacjenta.
W pozostałych epizodach leki mają większą skuteczność. Zaleca się ewentualne łączenie obu form terapii. Trzeba jednak zaznaczyć, że jak do tej pory leczenie farmakologiczne jest najczęściej wybieraną przez specjalistów psychiatrii, jak i lekarzy podstawowej opieki zdrowotnej formą terapii depresji. Wybór farmakoterapii opiera się na powszechnej dostępności leków oraz większym doświadczeniu i wiedzy posiadanej na temat tego rodzaju terapii.
Lekarze pierwszego kontaktu mogą leczyć osoby cierpiące na depresję, pod warunkiem że mają do czynienia z jej łagodnym bądź umiarkowanym epizodem. Pacjenci z bardziej nasilonymi objawami choroby w postaci objawów psychotycznych, tendencji suicydalnych, ze współistniejącymi zaburzeniami psychicznymi bądź somatycznymi, z depresją lekooporną powinni zostać skierowani do psychiatrów bądź do szpitala psychiatrycznego.19 Wszelkie wątpliwości i trudności diagnostyczne, dotyczące głównie osób w młodym wieku, zobowiązują lekarza do skierowania pacjenta na konsultację psychiatryczną.
Główne działanie leków przeciwdepresyjnych związane jest z modulacją neuroprzekaźnictwa serotoninergicznego, noradrenergicznego i dopaminergicznego, co skutkuje zwiększeniem tych przekaźników w przestrzeni synaptycznej.
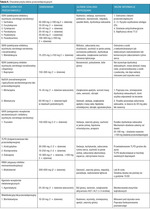
W tabeli 6 przedstawiono dostępne w Polsce podstawowe grupy leków przeciwdepresyjnych i ich krótką charakterystykę.
Leki z grupy SSRI, ale także SNRI, SARI bądź nowsze, czyli wortioksetynę, powinno się rozważyć jako terapię pierwszego rzutu w depresji, przede wszystkim ze względu na lepszą tolerancję i bezpieczeństwo w porównaniu ze starszymi lekami (TLPD czy inhibitorami monoaminooksydazy). Bezpieczniejsze ze względu na możliwe skutki uboczne jest stosowanie leków z grupy SSRI niż TLPD. Dodatkowo leki z grupy SSRI ze względu na ich niską toksyczność wiążą się z mniejszym ryzykiem zgonu z powodu ich przedawkowania w porównaniu z lekami z grupy TLPD.
Skuteczność leków przeciwdepresyjnych jest wysoka. Pozwala uzyskać znaczną poprawę stanu zdrowia u 60-70% pacjentów w okresie 3 miesięcy od rozpoczęcia terapii. Ważnym elementem uzyskania odpowiedzi terapeutycznej jest przestrzeganie zaleceń lekarskich. Systematyczne przyjmowanie ma kluczowe znaczenie, dlatego tak istotne jest poinformowanie pacjenta o ewentualnych polekowych działaniach niepożądanych oraz odroczonym czasie działania leków. Zmniejsza to odsetek rezygnacji z farmakoterapii.
Przed rozpoczęciem leczenia pacjent powinien poznać konsekwencje samodzielnego (czyli bez konsultacji lekarskiej) podejmowania decyzji o odstawieniu leku zaraz po poprawie samopoczucia. Jeśli lek jest przyjmowany za krótko, istnieje groźba pogorszenia stanu psychicznego, a jego nagłe odstawienie może dodatkowo wywołać przemijające objawy odstawienne (m.in. złe samopoczucie, zawroty i bóle głowy, parestezje, skurcze mięśni i drżenie mięśniowe, niepokój, trudności ze snem).
Wybierając lek przeciwdepresyjny, należy kierować się obrazem klinicznym, objawami dominującymi w depresji oraz współchorobowością – somatyczną i psychiatryczną. W tabeli 7 przedstawiono wybór leków ze względu na objawy depresji. Należy jednak pamiętać, że leki różnią się działaniami niepożądanymi i jest to jedna ze składowych determinujących wybór terapii. Trzeba skoncentrować się na objawach u danego pacjenta, ponieważ nie zawsze ten sam lek jest odpowiedni dla każdej osoby.
Na podstawie metaanaliz porównujących działanie leków przeciwdepresyjnych można wysnuć wnioski, że do najskuteczniejszych leków należą sertralina, escitalopram, wenlafaksyna i mirtazapina. Dwa pierwsze są najlepiej tolerowane.
Szczególnej uwadze podlegają osoby w podeszłym wieku ze względu na współchorobowość somatyczną i psychiczną. Leczenie w tej grupie wiekowej powinno się rozpocząć od mniejszych dawek (zwykle 50%). Zaleca się przepisywanie leków z grupy SSRI i SNRI, głównie escitalopramu i sertraliny.
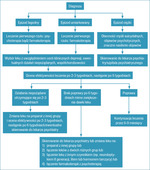
Algorytm postępowania w przypadku depresji jednobiegunowej przedstawiono na rycinie 1. Leczenie należy rozpocząć od najmniejszej możliwej dawki i w razie potrzeby stopniowo ją zwiększać. Po 2-3 tygodniach, a następnie po 6 tygodniach powinno się przeprowadzić kontrolę w warunkach ambulatoryjnych u pacjentów z depresją (po włączeniu odpowiedniego leku z uwzględnieniem skuteczności, tolerancji i działań niepożądanych). Utrzymywanie się wyraźnych działań niepożądanych po 3 tygodniach od momentu włączenia leczenia przy braku odpowiedzi terapeutycznej bądź brak poprawy stanu klinicznego po 6 tygodniach leczenia, mimo zwiększania dawki leku, zobowiązuje lekarza do zmiany na lek z innej grupy bądź połączenie dwóch leków z różnych grup lub z innym czynnikiem np. z neuroleptykiem II generacji, litem lub hormonem tarczycy albo łączenie farmakoterapii z psychoterapią.21 Na tym etapie można również skierować pacjenta do psychiatry, by zaproponował on właściwe leczenie. Postępowanie lecznicze przy pierwszym epizodzie depresyjnym powinno trwać minimum sześć miesięcy. Dawka leku powinna zostać stopniowo redukowana po konsultacji z lekarzem. Po zmniejszeniu dawki leku do tzw. podtrzymującej, czyli ok. połowy dawki maksymalnej, można kontynuować leczenie przez kilka lat. Pacjenci po drugim epizodzie depresji powinni być leczeni minimum dwa lata.
Podsumowanie
Artykuł porusza ważny aspekt właściwej diagnostyki i leczenia depresji na jej wczesnym etapie. Wielu pacjentów kieruje pierwsze słowa dotyczące pojawiających się dolegliwości związanych z zaburzeniami depresyjnymi właśnie do lekarzy pierwszego kontaktu. Dlatego tak istotne są wczesne rozpoznanie objawów oraz rozpoczęcie właściwego leczenia. Pozwala to na skuteczną terapię depresji. Aktualny stan wiedzy przedstawiony w artykule umożliwia właściwe rozpoznanie objawów, także w odniesieniu do dzieci i młodzieży oraz osób w wieku podeszłym. Przekazuje także wiedzę na temat algorytmu postępowania związanego z wdrożeniem właściwego leczenia.