Charakterystyczne objawy
Rogowacenie słoneczne – częsty problem wśród starszych pacjentów
Lek. Karolina Górska
Dr hab. med. Aneta Szczerkowska-Dobosz
Rogowacenie słoneczne (ang. actinic keratosis, AK) jest jedną z najczęstszych chorób dermatologicznych. Rozwija się na podłożu skóry starczej i jako konsekwencja nadmiernej i przewlekłej ekspozycji na promieniowanie ultrafioletowe. AK może ulec progresji do inwazyjnego raka kolczystokomórkowego i jest sklasyfikowane jako stan przedrakowy. Wyróżnia się dwa podejścia terapeutyczne: leczenie skierowane na zmianę i leczenie skierowane na obszar zagrożenia nowotworowego. Wczesne podjęcie leczenia zmian w przebiegu AK jest zalecane jako istotny element zapobiegania transformacji złośliwej.
Rogowacenie słoneczne jest jednym z najczęściej stawianych rozpoznań w gabinetach dermatologicznych. Schorzenie rozwija się w obrębie skóry starczej jako konsekwencja nadmiernej ekspozycji na promieniowanie ultrafioletowe i niesie ryzyko rozwoju raka kolczystokomórkowego.
AK po raz pierwszy zostało opisane przez Ernsta Christiana Neumanna w 1869 roku.[1] Jest to przewlekłe, postępujące schorzenie skóry, powstające pod wpływem długotrwałego narażenia na promieniowanie ultrafioletowe (UV), powodujące zmiany na poziomie naskórka. W efekcie obserwuje się rejony z klinicznymi oraz z subklinicznymi cechami uszkodzenia tkanki, określane jako tzw. obszary zagrożenia nowotworowego (ang. field cancerisation), oznaczające rejony objęte potencjalnym procesem nowotworzenia wywołanego przez kancerogenne czynniki środowiskowe. Obszar ten w przypadku AK może ulec progresji do nieczerniakowych nowotworów skóry, przede wszystkim raka kolczystokomórkowego (SCC).[2] Actinic keratosis występuje najczęściej u rasy kaukaskiej, często u mężczyzn pozbawionych owłosienia na skórze głowy[3,4], o jasnej karnacji z fototypem I i II[3,5], ze skłonnością do oparzeń słonecznych, przewlekle poddawanych fototerapii, immunosupresji oraz obciążonych chorobami genetycznymi, takimi jak skóra pergaminowa i barwnikowa czy albinizm.[3] Częstość występowania rogowacenia słonecznego jest zależna od rejonu geograficznego (stopnia nasłonecznienia): u osób powyżej 40. r.ż. mieszkających w Australii rogowacenie słoneczne można stwierdzić u 40-50 proc. populacji, w USA u 11-26 proc. oraz u ok. 6-15 proc. Europejczyków.[4] Częstość występowania schorzenia u osób powyżej 70. r.ż. jest istotnie wyższa i może sięgać niemal 100 proc. w tej grupie wiekowej.[1] Liczba rozpoznawanych przypadków rogowacenia słonecznego w ciągu ostatnich 10 lat zdecydowanie wzrosła w porównaniu do innych chorób skóry, co ma związek ze statystycznym wydłużaniem się życia oraz zwiększoną ekspozycją skóry na promieniowanie UV.[5,6] O ile dawniej zmiany posłoneczne w postaci rogowacenia były charakterystyczne dla osób narażonych zawodowo na promieniowanie UV, takich jak rolnicy, marynarze czy rybacy[4], o tyle obecnie z uwagi na zwiększony odsetek osób korzystających z naturalnych i sztucznych źródeł UV zmiany w postaci AK rozpoznawane są we wszystkich grupach zawodowych oraz u zdecydowanie wyższego niż wcześniej odsetka kobiet.[1,6]
Podstawowe znaczenie w rozwoju AK i progresji do raka kolczystokomórkowego ma indukowanie uszkodzeń DNA keratynocytów pod wpływem promieniowania ultrafioletowego i powstawanie mutacji w obrębie białek supresorowych i regulatorowych.[4] Długości fal o największym potencjale uszkadzającym obejmuje UVB (280-320 nm).[1]
Ogniska rogowacenia słonecznego zajmują części ciała najbardziej narażone na promieniowanie słoneczne, czyli twarz i grzbietowe powierzchnie rąk.[1] Rzadko są zmianami pojedynczymi, najczęściej przybierają formę dyskretnych, hiperkeratotycznych grudek, łuszczących się blaszek lub znacznie rzadziej rogu skórnego.[3,7] (ryc. 1).
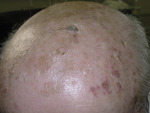
Ryc. 1. Skóra skalpu 81-letniego mężczyzny. Widoczne typowe, średnicy od kilku milimetrów do kilku centymetrów rumieniowo-złuszczające ogniska rogowacenia; liczne, drobne nadżerki i centralnie położone płytkie owrzodzenie pokryte strupem, klinicznie odpowiadające obrazowi SCC.
Istotnym elementem właściwej opieki nad chorym z rozpoznanym AK jest odpowiednio wczesne wykrycie klinicznych cech mogących sugerować progresję choroby, takich jak duży rozmiar zmiany, tendencja do powstawania owrzodzeń czy krwawień.[7]
W większości przypadków rogowacenia słonecznego w postaci pojedynczej zmiany obraz kliniczny oraz informacje z wywiadu pozwalają na postawienie prawidłowego rozpoznania. W diagnostyce różnicowej należy uwzględnić:
- plamy soczewicowate,
- brodawkę łojotokową,
- powierzchownego raka podstawnokomórkowego,
- chorobę Bowena.[1]
Bardziej zaawansowane zmiany w przebiegu AK wymagają różnicowania z rakiem kolczystokomórkowym.[8] W przypadku zmian wzbudzających niepokój onkologiczny rozstrzygającym badaniem jest ocena histopatologiczna. W przebiegu AK histopatologicznie można obserwować dysplazję i obecność nieprawidłowo dojrzewających keratynocytów zawierających atypowe, powiększone, nieregularne i hiperchromatyczne jądra z tendencją do dyskeratozy i mitozy we wszystkich warstwach naskórka.[9] Charakterystycznymi cechami są ponadto ogniskowa parakeratoza naprzemiennie z hiperkeratozą, zazwyczaj obserwuje się zachowane struktury mieszka z wnikaniem komórek atypowych w warstwę brodawkowatą skóry właściwej.[1]
Metody takie jak fluorescencja i badanie w mikroskopie ze światłem spolaryzowanym stanowią dodatkową wartość diagnostyczną. Nieliczne ośrodki dysponują najnowocześniejszymi technikami, takimi jak mikroskop konfokalny (RCM) czy optyczna koherentna tomografia (HD-OCT).[8]
PRZEBIEG I ROKOWANIE
Niezwykle istotna jest znajomość potencjalnego ryzyka progresji zmian w przebiegu AK do SCC.[10] Ryzyko transformacji pojedynczej zmiany w postaci AK wynosi mniej niż 1 na 1000 na rok[5], z większą częstością u osób z dodatnim wywiadem w kierunku nieczerniakowych nowotworów skóry[10], a ryzyko wystąpienia SCC na bazie rogowacenia słonecznego w ciągu całego życia kształtuje się na poziomie 6-10 proc.[5] Szansa na całkowitą, spontaniczną regresję pojedynczej zmiany wynosi do 21 proc. Jednocześnie ryzyko nawrotu kształtuje się na poziomie 57 proc.[10]
LECZENIE
Ze względu na ryzyko rozwoju raka kolczystokomórkowego większość autorów uważa, że każda zmiana o charakterze AK powinna być leczona. Czynnikami decydującymi o wyborze terapii są przede wszystkim obraz kliniczny i indywidualne cechy pacjenta.[11,12,13] Obecnie dostępnych jest wiele metod leczenia. Wyróżnia się dwa podejścia terapeutyczne:
- leczenie skierowane na zmianę,
- leczenie skierowane na obszar.
Leczenie skierowane na zmianę zaleca się do terapii pojedynczych ognisk, wadą jest jednak brak działania na cały obszar zagrożenia nowotworowego.[2] Należą do niego:

