Przypadek 5
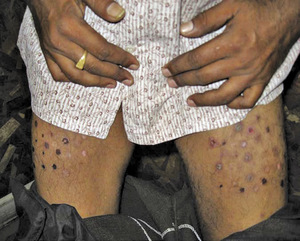
Czterdziestosześcioletni chory na cukrzycę typu 2 zauważył guzkowate obrzmienia, które później przechodziły w przetoki z wydzieliną, pojawiające się od 6 miesięcy w miejscach wstrzykiwania insuliny (ryc. 3). Te zmiany pojawiały się, kiedy pacjent stosował określoną fiolkę insuliny. Kiedy fiolka się skończyła, nowe zmiany przestały się pojawiać.
Pacjent był wielokrotnie leczony różnymi antybiotykami z minimalną odpowiedzią. Barwienie metodą Grama i wielokrotne posiewy wydzieliny nie pozwoliły na wykazanie obecności ani wzrostu żadnych bakterii. W badaniu cytologicznym materiału pobranego podczas aspiracyjnej biopsji cienkoigłowej stwierdzono obecność prątków kwasoopornych. Pacjent nie zgodził się na otwartą biopsję. Rozpoczęto u niego leczenie przeciwgruźlicze, które pomogło uzyskać cofnięcie się zmian.
Pacjent zaprzeczył temu, że strzykawka stosowana do wstrzykiwania insuliny mogła być wcześniej wykorzystywana do podawania szczepionki BCG (Bacillus Calmette-Guérin). Był jednak pewien, że ze zmianami wiązała się określona fiolka insuliny, ponieważ po jej wymianie nowe guzki przestały się pojawiać. Niestety, tamtej fiolki nie udało się odzyskać.
Pacjenta poddano dokładnej ocenie, ale nigdzie indziej w organizmie nie znaleziono ognisk gruźlicy. Mimo że gruźlica występuje w naszym kraju endemicznie, występowanie jej ognisk w miejscach wstrzykiwania insuliny było dla nas zaskoczeniem. Nie opisano podobnych zdarzeń, chociaż w piśmiennictwie znaleźliśmy przypadki z Kolumbii, w których opisano gruźlicę skóry po wstrzyknięciach podskórnych wykonywanych w ramach mezoterapii kosmetycznej.1
Przypadki 6 i 7
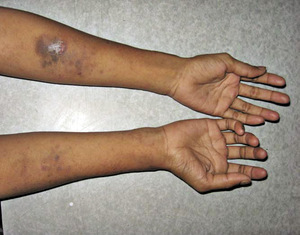
Młoda kobieta chora na cukrzycę z niekontrolowaną hiperglikemią wstrzykiwała sobie insulinę w przedramię (ryc. 4), a inny mężczyzna wstrzykiwał sobie insulinę śródskórnie w udo, co wiązało się z pozapalnymi przebarwieniami (ryc. 5).
Pytania
- Jakie są niektóre z przyczyn niepowodzenia insulinoterapii?
- W jaki sposób lekarze mogą zachowywać czujność, jeżeli chodzi o identyfikację nieprzestrzegania zaleceń terapeutycznych przez pacjentów lub problemów związanych z prowadzeniem leczenia insuliną?
- Jakie są konsekwencje nieprzestrzegania zaleceń terapeutycznych dotyczących leczenia insuliną?
- W jaki sposób możemy zapewnić lepsze przestrzeganie zaleceń terapeutycznych dotyczących leczenia insuliną?
Komentarz
U podłoża wszystkich wyżej przedstawionych przypadków leżały niepełna lub niewłaściwa początkowa edukacja oraz brak dalszej edukacji pacjentów. Poza oczywistym wpływem na kontrolę glikemii takie incydenty pozostawiają trwały uraz u pacjentów i silnie zniechęcają do dalszego leczenia insuliną.
Lekarze i pacjenci wkładają dużo wysiłku w rozpoczynanie leczenia insuliną, ale sposób, w jaki wykorzystujemy tę ostatnią opcję w arsenale terapeutycznym, ma zasadnicze znaczenie. W zatłoczonej przychodni najłatwiejszą rzeczą, jaką można zrobić u pacjentów ze źle kontrolowanym stężeniem glukozy we krwi, jest zwiększenie dawki insuliny. Nie tylko jednak niszczy to zaufanie pacjentów do insuliny, ale również prowadzi do zmniejszenia wiary we własne siły i nasilenia depresji u leczonych nią. Wydaje się więc rozsądne i cenne, aby poświęcać pewien czas na edukację pacjentów, a także wykorzystywać każdą wizytę na pogłębianie wiedzy chorych i weryfikowanie sposobu, w jaki prowadzą oni leczenie insuliną. Kiedy interpretuje się dane na temat stężenia glukozy we krwi, trzeba uwzględniać aspekty logistyczne i warunki wykonywania tych badań. Podkreśla to również znaczenie roli odgrywanej przez instruktorów diabetologicznych i personel paramedyczny w opiece nad chorymi na cukrzycę. Niestety, takiego personelu i świadczonych przez niego usług brakuje w większości przychodni diabetologicznych w krajach słabo rozwiniętych i rozwijających się, gdzie przepaść między potrzebującymi opieki a dostępnością leczenia szybko się powiększa.
Niedawne przeglądy dotyczące przestrzegania zaleceń terapeutycznych w insulinoterapii wskazują, że stosuje się do nich tylko 62-64% pacjentów. Szacunkowe dane na temat przestrzegania zaleceń terapeutycznych dotyczących stosowania leków przeciwcukrzycowych w Indiach są nawet jeszcze gorsze, zwłaszcza w populacjach o dużym rozpowszechnieniu analfabetyzmu i ubóstwa. Na południu Indii stwierdzono nieprzestrzeganie zaleceń terapeutycznych aż w 74% przypadków (95% przedział ufności 69,2-78,3).3
Wykazano, że nieprzestrzeganie zaleceń dotyczących insulinoterapii jest istotnym czynnikiem ryzyka zwiększonej umieralności oraz większych kosztów leczenia w populacji chorych na cukrzycę.4,5 Na przestrzeganie zaleceń terapeutycznych wpływa wiele czynników. Jednymi z głównych przyczyn niewłaściwego leczenia są nieporozumienia i nieprawidłowa komunikacja między lekarzami a pacjentami. Wykazano, że postrzeganie choroby i leczenia jest ważnym wyznacznikiem przestrzegania zaleceń terapeutycznych.6 Wśród różnych propozycji mających na celu poprawę w tym zakesie znajduje się model uczestnictwa, w którym pacjenci odgrywają integralną rolę w podejmowaniu decyzji. Wykazano, że poprawia to przestrzeganie zaleceń terapeutycznych dotyczących stosowania insuliny i innych leków przeciwcukrzycowych i w rezultacie prowadzi do poprawy wyników leczenia.7
Wszyscy pacjenci wymagający stosowania insuliny muszą się nauczyć, że igłę podczas wstrzykiwania leku należy kierować prostopadle do skóry, zmieniać miejsca wstrzykiwania, wyrzucać strzykawkę po jednorazowym użyciu, wykonywać wstrzyknięcia w odpowiednich miejscach, wstrzykiwać insulinę podskórnie do tkanki tłuszczowej, odliczać do 10 po wstrzyknięciu, przechowywać insulinę w chłodnym i przewiewnym miejscu poza bezpośrednim dostępem promieni słonecznych, a także wyrzucać otwarte fiolki po miesiącu stosowania lub upływie terminu przydatności podanego na fiolce.8 Oprócz tej podstawowej edukacji pacjentów należy uczyć metod, które mogą zmniejszać ból związany ze wstrzykiwaniem, takich jak ogrzewanie insuliny do temperatury pokojowej przed wstrzyknięciem, upewnianie się, że w strzykawce nie pozostały pęcherzyki powietrza, a także rozluźnianie mięśni w okolicy wstrzyknięcia. Te informacje mogą przyczynić się do poprawy morale pacjentów.8
Zmiana temperatury może prowadzić do zmiany stężenia insuliny we fiolce znajdującej się wewnątrz pena.9 Zaleca się zatem, aby zdejmować igłę z pena bezpośrednio po wstrzyknięciu, dzięki czemu na temperaturę insuliny nie wpływa brak izolacji termicznej z powodu dołączenia igły.10 Innym częstym błędem jest wykorzystywanie fiolki z insuliną w stężeniu 100 j.m/ml, ale wstrzykiwanie insuliny przez strzykawkę przeznaczoną do leku w stężeniu 40 j.m/ml. Pacjenci powinni również być informowani o oznaczeniach kolorystycznych strzykawek i fiolek z insuliną w różnym stężeniu (np. czerwona strzykawka oznacza stężenie 40 j.m./ml, natomiast pomarańczowa strzykawka – 100 j.m./ml).
Mimo że opisane tutaj przypadki ujawniają mankamenty naszego leczenia cukrzycy, zwracanie uwagi na takie nietypowe sytuacje kliniczne może zaalarmować innych lekarzy, aby rozpoznawali podobne przypadki we własnej praktyce, dzięki czemu możliwe będzie uzyskanie lepszych wyników leczenia insuliną.