Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Temat numeru
Dziedziczne nowotwory w ginekologii
Susan C. Modesitt, MD1
Christine Garcia, MD2
Zidentyfikowanie kobiet z grupy dużego ryzyka dziedzicznych nowotworów i niezwłoczne podjęcie działań zmniejszających prawdopodobieństwo zachorowania mogą ratować życie.
ZAGADNIENIA KLUCZOWE
- Ginekolodzy-położnicy mają szczególne zadanie polegające na zidentyfikowaniu kobiet z grupy dużego ryzyka, zanim wystąpią u nich dziedziczne nowotwory.
- Charakterystyczne przejawy dziedzicznych nowotworów to: rak piersi u mężczyzn, potrójnie negatywny rak piersi (bez ekspresji receptorów estrogenów, progesteronu ani amplifikacji genu HER2/neu), a także posiadanie krewnego, u którego wystąpiły 2 pierwotne nowotwory.
Wprowadzenie
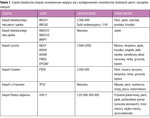
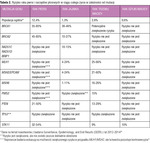
Tabela 1. Częste dziedziczne zespoły nowotworowe wiążące się z występowaniem nowotworów złośliwych piersi i narządów rodnych
W ostatnim dziesięcioleciu w ginekologii zwraca się coraz większą uwagę na udział dziedzicznych zespołów nowotworowych w wielu nowotworach złośliwych. Ponieważ ginekolodzy-położnicy często pełnią funkcję lekarzy pierwszego kontaktu, mają szczególne zadanie polegające na zidentyfikowaniu kobiet z grupy dużego ryzyka, zanim wystąpią u nich dziedziczne nowotwory. Jest to ważne, gdyż dzięki temu można zaproponować tym pacjentkom bardziej szczegółowe badania przesiewowe lub zastosować środki zmniejszające ryzyko, które przynoszą udowodnione korzyści w postaci poprawy przeżywalności. Najczęstsze zespoły związane z rakiem piersi i nowotworami ginekologicznymi wymieniono w tabeli 1.
Mimo że rak przeważnie ma charakter sporadyczny, kobiety ze znaną szkodliwą mutacją są narażone na istotnie większe ryzyko nowotworu złośliwego (tab. 2). Spośród nowotworów ginekologicznych z odziedziczonym genem podatności najczęstszy jest rak jajnika, ponieważ dotyczy on około 20% przypadków. Przyczyną większości dziedzicznych raków piersi i jajnika są mutacje genów BRCA, ale za istotny odsetek z nich odpowiadają też mutacje kilku innych genów (RAD51C, RAD51D, BRIP1, geny zespołu Lyncha).1 Dla odmiany tylko 4-5% niedziedzicznych raków piersi ma związek z mutacjami genów BRCA1 i BRCA2, a jeszcze mniejszy odsetek – z innymi genami (PTEN, TP53, PALB2, CDH, STK11).2 Podobnie bardzo niewiele przypadków raka endometrium jest dziedzicznych, w tym około 3-5% wynika z zespołu Lyncha, a jeszcze rzadsze przypadki – z zespołów Cowden (PTEN), Li-Fraumeni (TP53) lub Peutza-Jeghersa (STK11).2 Wszystkie te zespoły nowotworowe są dziedziczone w sposób autosomalny dominujący, co ma konsekwencje nie tylko dla pacjentek, ale również dla ich rodzin.2
Identyfikacja kobiet z grupy dużego ryzyka i badania genetyczne
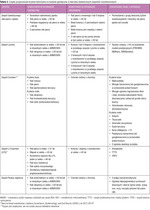
Tabela 3. Często przyjmowane kryteria kierowania na badania genetyczne w kierunku dziedzicznych zespołów nowotworowych
Pewne informacje uzyskane w wywiadzie osobistym lub rodzinnym pacjentki powinny nasunąć podejrzenie potencjalnego udziału czynników genetycznych (mutacji) i skłonić do badań genetycznych oraz odpowiedniego poradnictwa (tab. 3). Większość dziedzicznych zespołów nowotworowych ujawnia się w rodzinach przez kilka pokoleń, a rozpoznanie ustala się w młodszym wieku niż przy sporadycznych nowotworach. Charakterystyczne przejawy dziedzicznych nowotworów to: rak piersi u mężczyzn, potrójnie negatywny rak piersi (bez ekspresji receptorów estrogenów, progesteronu ani amplifikacji genu HER2/neu), a także posiadanie krewnego, u którego wystąpiły 2 pierwotne nowotwory.2 Na badania genetyczne należy również kierować każdą kobietę, u której bliskiego krewnego wykryto mutację związaną z podatnością na nowotwory.3
Jeżeli to możliwe, badania genetyczne w rodzinie powinno się rozpoczynać od osoby, u której wystąpił nowotwór. Jest ona bowiem tym członkiem rodziny, u którego mutacja jest najbardziej prawdopodobna, a więc negatywny wynik dostarcza najwięcej informacji. Oznacza on, że nie stwierdzono mutacji jako przyczyny choroby, a tym samym, że badanie innych członków rodziny, którzy nie mają nowotworu, nie przyniesie korzyści. Jeśli natomiast u pacjenta z nowotworem wykryto szkodliwą mutację, można przeprowadzić odpowiednio ukierunkowane badania genetyczne u innych członków rodziny, po to by ustalić, czy są oni nosicielami mutacji (osoby z prawdziwie dodatnim wynikiem badania, które wymagają dalszych ukierunkowanych badań przesiewowych i działań zmniejszających ryzyko), czy też nie (osoby z prawdziwie ujemnym wynikiem badania, u których można prawdopodobnie powrócić do zwykłych populacyjnych badań przesiewowych w kierunku nowotworów). Jeżeli nie można wykonać badania u krewnego z nowotworem, powinno się je przeprowadzić u najbliższego krewnego tego członka rodziny, u którego wystąpił nowotwór.
W 2014 roku Towarzystwo Onkologii Ginekologicznej (SGO – Society of Gynecologic Oncology) zaleciło badania genetyczne u wszystkich pacjentek z nowotworem nabłonkowym jajnika.4 Ponieważ coraz więcej kobiet poddaje się badaniom, które dzięki rozwojowi technologii stały się tańsze i łatwiejsze, wykrywa się coraz więcej genów podatności na nowotwory. Przyczyniło się to także do upowszechnienia badań całych zestawów genów (panelowych).1 Mimo że badanie od ponad 20 do 50 genów może zwiększać prawdopodobieństwo wykrycia szkodliwej mutacji, uzyskuje się w nim również bardziej niepewne wyniki, takie jak warianty o niepewnej istotności (VUS – variants of uncertain significance) lub szkodliwe warianty genetyczne związane z umiarkowanym zwiększeniem ryzyka bądź niepełną penetracją, dla których dostępnych jest znacznie mniej danych pozwalających podejmować decyzje dotyczące dalszego postępowania. VUS nie powiązano jeszcze z wywoływaniem nowotworów – najczęściej dlatego, że nie ma wystarczających informacji na temat danego wariantu, aby dało się ustalić, czy jest niegroźny, czy przeciwnie. Większość tych mutacji klasyfikuje się później (tj. po uzyskaniu dokładniejszych danych) jako niegroźne.
Interpretacja wyników tych badań ma ważne znaczenie. U kobiet, u których wykryto mutację dobrze opisanego genu podatności na nowotwory, wskazane są strategie badań przesiewowych i zmniejszenia ryzyka oparte na dowodach z badań naukowych, które opisano niżej. Nie należy jednak odnosić tych samych zasad postępowania do pacjentek z VUS, bo nie oznacza on zwiększonego prawdopodobieństwa nowotworu, ale jest jedynie wariantem, którego istotność pozostaje niejasna.5 Ponadto u kobiet z VUS lub całkowicie negatywnym wynikiem badania genetycznego ryzyko nowotworu wciąż może być znacznie zwiększone, ponieważ obecnie wykonywane badania nie eliminują całkowicie takiego prawdopodobieństwa w rodzinie. Istnieją bowiem mutacje wywołujące nowotwory, które jeszcze nie zostały odkryte. Postępowanie u tych pacjentek, potencjalnie należących do grupy dużego ryzyka, powinno się indywidualizować z pomocą specjalisty poradnictwa genetycznego lub innego lekarza mającego doświadczenie w zakresie dziedzicznych zespołów nowotworowych. Te kobiety wciąż mogą bowiem odnosić korzyści z bardziej intensywnych badań przesiewowych i działań zmniejszających ryzyko nawet w przypadku negatywnych wyników badań genetycznych.
Badania przesiewowe
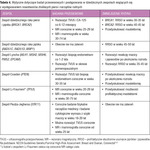
Tabela 4. Wytyczne dotyczące badań przesiewowych i postępowania w dziedzicznych zespołach wiążących się z występowaniem nowotworów złośliwych piersi i narządów rodnych
Korzyści z bardziej intensywnych badań przesiewowych u kobiet z dziedzicznymi zespołami nowotworowymi najlepiej wykazano w przypadku raka piersi. Częstsza ocena przesiewowa za pomocą mammografii i uzupełnienie diagnostyki o rezonans magnetyczny (MR) pozwalają na wcześniejsze wykrywanie nowotworów u pacjentek z grupy dużego ryzyka.6 Korzyść polegająca na wczesnym wykryciu nowotworu prowadzi również do poprawy ich przeżywalności.7 Nigdy nie dowiedziono natomiast, aby przesiewowe wykrywanie raka jajnika za pomocą ultrasonografii i oznaczeń antygenu CA-125 zwiększało wczesną wykrywalność tego nowotworu lub przeżywalność.8,9 To samo dotyczy raka endometrium, ale u kobiet, u których nie przeprowadzono jeszcze operacji zmniejszającej ryzyko, badania przesiewowe mogą być wykonywane według uznania lekarza zgodnie z wytycznymi National Comprehensive Cancer Network (NCCN).
U kobiet z genetyczną predyspozycją do raka piersi badania przesiewowe rozpoczyna się w wieku 20-25 lat, typowo od MR (przed 30 rokiem życia nie wykonuje się mammografii u pacjentek z mutacjami genów BRCA), z pewnymi różnicami schematu postępowania w zależności od konkretnego genu (tab. 4).3 MR wykorzystuje się często u młodszych kobiet, aby zmniejszyć ekspozycję na promieniowanie w ciągu całego życia i ryzyko idiopatycznych nowotworów. Nie ma zaleceń dotyczących bardziej intensywnych badań przesiewowych za pomocą MR po osiągnięciu wieku 75 lat; stosowanie tej metody powinno być indywidualizowane.3
Mimo braku dowodów korzyści z badań przesiewowych w kierunku raka jajnika NCCN zaleca rozważenie corocznej ultrasonografii przezpochwowej (TVUS – transvaginal ultrasound) i oznaczenia stężenia antygenu CA-125 u kobiet z grupy dużego ryzyka, u których nie wykonano jeszcze owariektomii.3 Pacjentki powinny być informowane o skrajnych ograniczeniach obecnych możliwości badań przesiewowych w kierunku tego nowotworu. U kobiet z grupy dużego ryzyka raka macicy również można rozważać badania przesiewowe polegające na wykonywaniu co 1-2 lata TVUS i biopsji endometrium, ale dane przemawiające za tym zaleceniem są ograniczone i wielu ekspertów rekomenduje po prostu niezwłoczną ocenę każdego nieregularnego krwawienia z pochwy.3