Leczenie ostrego zespołu wieńcowego z uniesieniem odcinka ST
Standardowe postępowanie, czyli pierwotna angioplastyka wieńcowa wykonana jak najszybciej, obowiązuje w równym stopniu chorych na cukrzycę i innych pacjentów. Analiza danych uczestników badania PAMI wskazuje, że podobnie jak w badaniach, w których oceniano leczenie trombolityczne, chorzy na cukrzycę z OZW z uniesieniem odcinka ST byli przyjmowali do szpitala później średnio o 16 minut, a procedurę angiograficzną rozpoczynano u nich średnio o 24 minuty później [14]. W tej grupie rzadziej również decydowano się na wykonanie pierwotnej angioplastyki wieńcowej. Doraźny wynik angioplastyki był równie dobry u chorych na cukrzycę, jak i u chorych bez cukrzycy (TIMI 3 odpowiednio u 92 i 93%, zwężenie rezydualne 20% w obu grupach). Umieralność wewnątrzszpitalna i po 6 miesiącach była jednak istotnie większa u chorych na cukrzycę (odpowiednio 4,5 vs 2,6% i 7,7 vs 4,1%) [14]. Odpowiedzialne za to może być częstsze występowanie zjawiska no-reflow po angioplastyce OZW u chorych z hiperglikemią [11]. Dane z polskiego rejestru PL-ACS również wskazują, że nowoczesne leczenie reperfuzyjne rzadziej jest podejmowane u chorych na cukrzycę, a śmiertelność wewnątrzszpitalna w tej grupie chorych jest prawie dwukrotnie większa w porównaniu z chorymi bez cukrzycy (odpowiednio 20,2 vs 11,1, p <0,0014). Zastanawiające jest, że zależność ta dotyczyła tylko chorych leczonych interwencyjnie (8,3 vs 4,8%, p=0,35), podczas gdy u chorych leczonych trombolitycznie cukrzyca związana była z mniejszą umieralnością wewnątrzszpitalną (odpowiednio 7,7 i 16%, p=0,7). Największą różnicę między umieralnością wewnątrzszpitalną i 6-miesięczną obserwowano jednak wśród chorych leczonych zachowawczo (40,1% w grupie cukrzycy i 27,9% w grupie bez cukrzycy, p=0,028) [9]. Należy pamiętać jednak, że istotną część grupy chorych leczonych zachowawczo stanowią osoby, u których po wykonaniu koronarografii uznano, że zaawansowanie zmian w tętnicach wieńcowych uniemożliwia podjęcie interwencji. Wskazują na to wyniki innego rejestru chorych z OZW w wieku ≥80 lat i kierowanych do postępowania interwencyjnego, podczas którego u prawie 25% osób ze względu na rozsiany charakter zmian miażdżycowych nie podjęto próby pPCI. W grupie tej ryzyko zgonu wewnątrzszpitalnego było 2,5-krotnie większe (p=0,04) i mimo że cukrzyca nie była czynnikiem ryzyka niepodjęcia próby leczenia interwencyjnego, a skuteczność pPCI była porównywalna u chorych na cukrzycę i chorych bez cukrzycy, to wśród skutecznie leczonych pPCI roczna umieralność u chorych na cukrzycę wynosiła aż 38,5% w porównaniu z 7,3% u tych bez cukrzycy (p <0,01) [52].
Leczenie ostrego zespołu wieńcowego bez uniesienia odcinka ST
Podstawowym dylematem dotyczącym postępowania u chorych z OZW bez uniesienia odcinka ST jest decyzja o wczesnym wykonaniu koronarografii pod kątem leczenia inwazyjnego. Do pilnego postępowania interwencyjnego powinni być kierowani chorzy z największym ryzykiem zgonu lub konwersji niestabilnej dławicy piersiowej lub zawału typu NSTEMI do STEMI. W metaanalizie opublikowanej w 2002 roku cukrzyca należy do najważniejszych czynników ryzyka niepomyślnego rokowania (HR=1,7), a 30-dniowa umieralność wynosiła 5,5% u chorych na cukrzycę i 3,0% bez cukrzycy (p <0,001) [53]. W tej grupie chorych wczesne postępowanie interwencyjne wydaje się lepsze niż wczesne postępowanie zachowawcze. Subanaliza randomizowanego badania FRISC II wykazała, że wczesne postępowanie inwazyjne zmniejszało częstość zawału mięśnia sercowego i zgonu o 22% w 6-miesięcznej obserwacji i aż o 38% w ciągu roku [54]. Analiza badania TACTICS także wykazała korzyści odnoszone przez chorych na cukrzycę z NSTEMI, których kierowano do wczesnego, czyli wdrażanego w ciągu 48 godzin, postępowania interwencyjnego (zmniejszenie względnego ryzyka zgonu, zawału i ponownej hospitalizacji o 22%) [55]. Dlatego cukrzyca u chorych z OZW bez uniesienia odcinka ST uwzględniana jest we wszystkich skalach ryzyka stosowanych podczas kwalifikowania chorych do wczesnego postępowania interwencyjnego (w tym standardy ESC/PTK z 2011 r.).
Doraźne wyniki leczenia interwencyjnego wydają się podobne u chorych na cukrzycę i bez cukrzycy, ale wiele rejestrów wskazuje, że cukrzyca pozostaje niezależnym czynnikiem ryzyka umieralności odległej oraz konieczności wykonania kolejnych zabiegów rewaskularyzacyjnych [57], a wśród mechanizmów do tego prowadzących wymienia się dysfunkcję śródbłonka, gotowość prozakrzepową, częstszą restenozę i ujemny remodeling naczyń. Wszystkie te zjawiska ściśle związane są z hiperinsulinemią i hiperglikemią. Być może istotną rolę odgrywa tu również zbyt mała determinacja we wdrażaniu zasad prewencji wtórnej, w tym stosowanie zbyt małych dawek leków.
Leczenie zaburzeń gospodarki węglowodanowej w OZW
Wpływ sposobu leczenia cukrzycy przed ostrym epizodem na rokowanie chorych z OZW oceniany był jedynie post hoc i dlatego nie jest w pełni miarodajny. Rokowanie odległe jest gorsze u chorych na cukrzycę, jeśli wcześniej byli oni leczeni insuliną, chociaż obserwacje te nie uwzględniają wyrównania metabolicznego, które mogło mieć wpływ na decyzję o zastosowanym leczeniu [53B]. Z badań Symphony wynika, że leczenie insuliną lub pochodnymi sulfonylomocznika wiązało się z większą częstością powikłań w ciągu 90 dni niż u chorych leczonych biguanidami lub tiazolidinedionami (12,0 vs 5,0%) [54].
Ryzyko związane z hiperglikemią w ostrym okresie zawału sprawia, że intensywna insulinoterapia może stanowić korzystne uzupełnienie leczenia OZW. W randomizowanym badaniu DIGAMI chorych z OZW i glikemią >11 mmol/l (niezależnie od wcześniejszego rozpoznania cukrzycy) leczono wlewem dożylnym insuliny i glukozy w pierwszych 24 godzinach, a następnie przez co najmniej 3 miesiące wielokrotnymi wstrzyknięciami insuliny albo prowadzono tzw. postępowanie standardowe. U chorych leczonych insuliną w ostrym okresie pod koniec pierwszego roku obserwacji stwierdzano mniejszą o 30% umieralność, która utrzymywała się na tym poziomie przez średnio 3,4 roku [32]. Największą korzyść obserwowano w grupie małego ryzyka, która wcześniej nie otrzymywała insuliny (44% badanych). W tej grupie 58% zmniejszenie umieralności obserwowano już w okresie szpitalnym. Wydaje się, że wynik zależy bardziej od postępowania w ostrej fazie niż od przewlekłego leczenia (redukcja HbA1C po roku w grupie leczonej intensywnie była niewiele większa niż w grupie kontrolnej [-0,9 vs -0,35%]). Obserwacje z tego przełomowego szwedzkiego badania nie zostały w pełni potwierdzone w międzynarodowym badaniu DIGAMI 2, w którym porównywano dwa rodzaje intensywnego leczenia hiperglikemii z dotychczasowym postępowaniem rutynowym. W tym badaniu intensywne leczenie hipoglikemizujące nie spowodowało oczekiwanego znaczącego zmniejszenia umieralności w porównaniu z tzw. postępowaniem standardowym [58]. W pilotażowym randomizowanym badaniu ECLA u osób z OZW i hiperglikemią wykazano istotne zmniejszenie rocznej umieralności związane z zastosowaniem dożylnego wlewu mieszaniny glukozy, insuliny i potasu (GIK, RR=61,9%, p=0,008), nie potwierdzono jednak tych obserwacji w olbrzymim badaniu CREATE-ECLA [59,60]. Korzystnego wpływu stosowania roztworu GIK nie wykazało również polskie badanie Pol-GIK [61], ale w niemieckim rejestrze leczenia OZW szersze stosowanie insuliny przełożyło się na obniżenie wyjściowego średniego stężenia glukozy u chorych z cukrzycą i OZW z 234±88 mg/dl (13,0±4,9 mmol/l) do 152±52 mg/dl (8,4±2,9 mmol/l) [4]. Analiza badań CREATE-ECLA oraz OASIS-6 GIK wykazała zwiększone ryzyko zgonu w pierwszych dwóch dniach STEMI, związane prawdopodobnie z hiperglikemią, hiperkaliemią i hiperwolemią spowodowanych stosowaniem GIK [60].
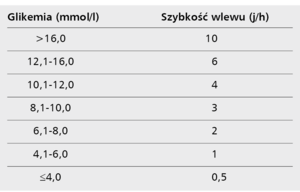
Tabela 2. Proponowana szybkość wlewu insuliny podawanej dożylnie w pompie infuzyjnej w zależności od glikemii
Wyniki badań wykazują, że u chorych z OZW zwiększona glikemia (>11,0 mmol/l, tj. 200 mg/dl) wpływa niekorzystnie na rokowanie, ale nie jest do końca jasne, który sposób leczenia insuliną jest najlepszy, ponieważ nieznany jest optymalny czas leczenia insuliną, a także docelowe wartości glikemii. Powszechnie uważa się, że należy dążyć do utrzymywania glikemii w zakresie zalecanym w opiece ambulatoryjnej, tzn. <10 mmol/l (180 mg/dl). Nie opracowano dotychczas jednoznacznych i szczegółowych wytycznych leczenia hiperglikemii u chorych z OZW. Nie jest znana również wartość progowa glikemii, przy której powinno się rozpocząć leczenie hipoglikemizujące. Mimo to u chorych z OZW i cukrzycą oraz z OZW bez wcześniej rozpoznanej cukrzycy i z glikemią >11,1 mmol/l (200 mg/dl) zaleca się stosowanie intensywnego leczenia insuliną podawaną dożylnie przez co najmniej 24-48 godzin. W tym celu do 50 ml 0,9% roztworu NaCl należy dodać 50 jednostek insuliny krótkodziałającej. Powstały roztwór w mililitrze zawiera jednostkę insuliny do podawania w pompie infuzyjnej. W trakcie leczenia intensywnego należy dążyć do obniżenia glikemii do 5-9 mmol/l, a ponadto dokonywać pomiaru glikemii co godzinę. Proponowane dawkowanie insuliny podawanej dożylnie przedstawiono w tabeli 2. Ponieważ czas półtrwania insuliny podawanej dożylnie wynosi mniej niż 3 minuty, wlewu nie powinno się przerywać (tab. 2).
U chorych na cukrzycę typu 1 należy kontynuować dotychczasowe dawki insuliny bazowej w celu zmniejszenia ryzyka kwasicy ketonowej, która może wystąpić po odstawieniu insuliny podawanej dożylnie.
Leczeniu insuliną powinno towarzyszyć nawadnianie parenteralne. W zależności od stanu klinicznego chorego najczęściej podaje mu się co najmniej 500 ml 0,9% roztworu NaCl co 12 godzin. U chorych ze stężeniem glukozy <6 mmol/l dla uniknięcia hipoglikemii należy podawać odpowiednie ilości 10% roztworu glukozy. Po stwierdzeniu zaburzeń elektrolitowych do płynów można dodać potas, którego stężenie należy oznaczyć w momencie przyjęcia, a następnie kontrolować co 6 godzin. Nie zaleca się dodawania potasu chorym ze stężeniem K+ >4,9 mmol/l i chorym z niewydolnością nerek, gdy eGFR wynosi <30 ml/min.
Takie leczenie powinno być kontynuowane przez 24-48 godzin aż do stabilizacji glikemii. U chorych na cukrzycę warto w tym czasie oznaczyć stężenie HbA1C w celu oceny skuteczności leczenia hipoglikemicznego w ostatnich miesiącach. U chorych na cukrzycę leczonych wcześniej insuliną z HbA1C <7,5% można powrócić do dotychczas stosowanych podskórnie preparatów i dawek, a pierwszą dawkę podać z odpowiednim posiłkiem i odstawić insulinę dożylną po godzinie od podania preparatu podskórnego. U chorych na cukrzycę typu 2 dotychczas leczonych lekami doustnymi, gdy zapotrzebowanie dobowe na insulinę przed wypisem ze szpitala nie przekracza 30 jednostek, najlepiej powrócić do wcześniej stosowanych preparatów. Należy je podać z odpowiednim posiłkiem i zaprzestać wlewu insuliny. U wszystkich chorych na cukrzycę typu 2 po OZW, a zwłaszcza chorych z nadwagą lub otyłością, lekiem z wyboru jest metformina. Należy jej jednak unikać u osób z niewydolnością serca (klasa III lub IV wg NYHA), nerek (eGFR <30 ml/min, stężenie kreatyniny >150 mmol/l) lub wątroby. Gdy glikemia lub stężenie HbA1C są suboptymalne i nie można zwiększyć dawek leków doustnych lub leki te są przeciwwskazane, warto rozważyć celowość wdrożenia przewlekłej insulinoterapii [62,63].
U chorych z nowo rozpoznaną cukrzycą, zwłaszcza u osób z nadwagą lub otyłością, u których w trakcie hospitalizacji uzyskano optymalne wyrównanie metaboliczne przy dobowym zapotrzebowaniu na insulinę ≤30 jednostek, należy rozpocząć leczenie metforminą. Jeśli nie udało się uzyskać dobrego wyrównania metabolicznego lub zapotrzebowanie dobowe na insulinę wynosi >30 jednostek, należy kontynuować insulinoterapię [62,63].
Różnicowanie hiperglikemii przewlekłej i stresowej
Uważa się, że glikemia >11,0 mmol/l (200 mg/dl) przy przyjęciu z dużym prawdopodobieństwem przemawia za cukrzycą. Chorzy z glikemią w zakresie 8,9-11 mmol/l mogą mieć cukrzycę lub nietolerancję glukozy, a glikemia <8,9 mmol/l z bardzo dużym prawdopodobieństwem wyklucza cukrzycę. W przypadku wątpliwości konieczne jest oznaczenie glikemii na czczo. Powinno być ono jednak wykonane najwcześniej po 48 godzinach, a najlepiej po 72 godzinach od ostrej fazy choroby, ponieważ począwszy od 4 doby po zawale glikemia stabilizuje się [64]. Jeśli glikemia na czczo wynosi <6,0 mmol/l, dalsza diagnostyka jest niepotrzebna, stężenie glukozy w próbce krwi żylnej >7,0 mmol/l przemawia za rozpoznaniem cukrzycy i należy wówczas wdrożyć leczenie co najmniej dietetyczne. W razie wątpliwości zaleca się wykonanie doustnego testu obciążenia glukozą (OGTT) [62] jako najczulszego badania w rozpoznawaniu świeżo ujawnionej cukrzycy u chorych z OZW [64]. Polskie Towarzystwo Diabetologiczne uważa, że u każdego chorego z OZW bez wcześniej rozpoznanej cukrzycy przed wypisem ze szpitala należy wykonać OGTT [62].
Odkąd ocena stężenia HbA1C uznana została za przydatne narzędzie w diagnostyce cukrzycy, dobrym sposobem różnicowania świeżo ujawnionej cukrzycy i hiperglikemii stresowej może być skojarzone oznaczenie glikemii i HbA1C. Podwyższona glikemia (na czczo ≥7,0 mmol/l [126 mg/dl] lub przygodna >11,1 mmol/l [200 mg/dl]) i HbA1C ≥6,5% (w co najmniej 2 oznaczeniach) przemawiają za rozpoznaniem cukrzycy. Natomiast jeśli tym stężeniom glukozy towarzyszy HbA1C <6,5%, bardziej prawdopodobna wydaje się hiperglikemia stresowa [63].
Postępowanie po przebytym ostrym zespole wieńcowym
Zasady postępowania po OZW u chorych na cukrzycę nie odbiegają od ogólnych standardów (tab. 3). Oprócz modyfikacji klasycznych czynników ryzyka leczenie musi jednak uwzględniać korekcję zaburzeń metabolicznych. Wyniki wielu badań wskazują, że restrykcyjne leczenie hipoglikemizujące zmniejsza umieralność z przyczyn sercowo-naczyniowych [66,67], jednak dyskusja o docelowych glikemii i stężeniu HbA1C wciąż trwa, głównie ze względu na ryzyko hipoglikemii, która u chorych leczonych zbyt intensywnie zwiększa umieralność (tab. 3) [68,69].
