Geriatria
Całościowa ocena geriatryczna – zestaw skal czy coś więcej? Analiza przypadków klinicznych
Dr n. med. Katarzyna Broczek
W geriatrii do gruntownej oceny stanu chorego stosuje się całościową ocenę geriatryczną (COG). Jest to zespół skal i testów do oceny samodzielności w codziennym funkcjonowaniu oraz występowania szczególnych problemów geriatrycznych, takich jak upadki, zaburzenia odżywiania, zespół kruchości. COG ma wskazywać problemy i deficyty pacjenta oraz zwrócić uwagę na jego mocne strony, które mogą stać się punktem wyjścia do poprawy jego funkcjonowania. Czas wykonania pełnej oceny wynosi do 60 min. Na przykładzie przypadków klinicznych pokazano: znaczenie poszczególnych domen oceny geriatrycznej, rolę syntetycznego sformułowania zaleceń z niej wynikających i możliwe konsekwencje niepełnej oceny.
Wprowadzenie
Każdy lekarz stara się zgodnie ze swoją najlepszą wiedzą traktować pacjenta holistycznie, tzn. oceniać jego specyficzne problemy zdrowotne na tle ogólnego stanu zdrowia i uwarunkowań życiowych. Takie całościowe podejście w zależności od specjalności lekarskiej może mieć różne definicje i zakresy. I tak, kardiolog kwalifikujący pacjenta do koronarografii uwzględni czynność jego nerek, a diabetolog będzie pamiętał o konieczności dogłębnej analizy możliwych jawnych lub ukrytych powikłań cukrzycy, dotyczących wielu układów i narządów pacjenta. W geriatrii podejście holistyczne wykracza poza ramy zdrowia i choroby, ponieważ żeby ocena geriatryczna była rzetelna, musi uwzględniać sprawność funkcjonalną, mobilność, funkcjonowanie narządów zmysłów oraz aktywność poznawczą na tle sytuacji rodzinnej, społecznej i finansowej. Zestaw narzędzi pomocnych w pełnej ocenie pacjentów geriatrycznych nazywany jest „całościową” lub „kompleksową oceną geriatryczną” (COG, KOG; CGA – comprehensive geriatric assessment).
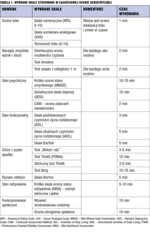
COG to zespół skal i testów do oceny samodzielności w codziennym funkcjonowaniu oraz występowania szczególnych problemów geriatrycznych, takich jak upadki, zaburzenia odżywiania, zespół kruchości (frailty), które mogą nakładać się na choroby ostre i przewlekłe i stanowią mierniki ogólnego funkcjonowania i zapotrzebowania na pomoc. COG ma nie tylko wskazywać trudności i deficyty w codziennym funkcjonowaniu, ale również zwrócić uwagę na mocne strony pacjenta, które mogą stać się punktem wyjścia do rehabilitacji i poprawy sprawności funkcjonalnej. Poszczególne domeny COG przedstawiono na rycinie 1, a nazwy i definicje podstawowych skal COG zawarto w tabeli 1.
Czas wykonania pełnej COG wynosi w zależności od stanu klinicznego i współpracy pacjenta od 30 do 60 min. Dlatego też pierwsza porada udzielana pacjentowi geriatrycznemu powinna trwać odpowiednio długo, aby zebrać dokładny wywiad dotyczący przebytych i aktualnie stwierdzanych chorób oraz przynajmniej orientacyjnie ocenić jego sprawność funkcjonalną.
W celu uzyskania jak największej ilości rzetelnych informacji o pacjencie zbiór skal COG powinien zostać poddany dokładnej analizie, aby w końcowym efekcie posłużyć do sformułowania konkretnych praktycznych zaleceń dla pacjenta i jego opiekunów. Z doświadczenia wielu geriatrów wynika jednak, że dla części pracowników ochrony zdrowia, którzy nie mają szerokiego doświadczenia w stosowaniu oceny geriatrycznej, pozostaje ona zestawem czasochłonnych testów wymagających dużej ilości papieru, wykonywanym bez ściśle określonych wskazań ani celu.
Rodzina i opiekunowie pacjenta mogą być niezwykle pomocni w wiarygodnej ocenie jego stanu funkcjonalnego, ale rozmowa z nimi nie może zastąpić wywiadu z samym chorym, nawet jeśli występują poważne trudności w komunikacji. Bezpośredni kontakt z pacjentem umożliwia bowiem ocenę funkcjonalną na podstawie obserwacji i analizy, czy ma on krytyczny wgląd w swoje ograniczenia, a czasem rozpoznanie odwracalnej przyczyny problemów dotychczas niebranej pod uwagę.
Przedstawione poniżej opisy przypadków pacjentów geriatrycznych zostały wybrane w taki sposób, aby pokazać:
- znaczenie poszczególnych domen oceny geriatrycznej
- rolę syntetycznego sformułowania zaleceń wynikających z COG
- możliwe konsekwencje niepełnej oceny.
Opis przypadku 1
82-letni pacjent z rozpoznaną przed 8 laty chorobą Parkinsona został przyjęty do szpitala z powodu wysokiego ciśnienia tętniczego. Zmodyfikowano leczenie hipotensyjne i po 3 dniach uzyskano normalizację jego wartości. W trakcie całościowej oceny geriatrycznej stwierdzono, że u pacjenta występują znaczne zaburzenia równowagi i niepewność chodu mimo stosowania kuli łokciowej zaleconej uprzednio przez ortopedę z powodu choroby zwyrodnieniowej stawu biodrowego. Ponadto stwierdzono pochylenie sylwetki ciała do przodu, co powodowało dodatkowe problemy z utrzymaniem równowagi w wyniku przesunięcia środka ciężkości. Pacjent przyznał, że od wielu miesięcy nie wychodził z domu z powodu zaburzeń równowagi i złej tolerancji wysiłku oraz przebył dwa upadki w ostatnim roku.
W związku z tym zaproponowano mu zastosowanie balkonika z wysokim podparciem. Początkowo spotkało się to ze znacznym oporem i odmową, pacjent bowiem uważał, że stałby się zupełnie niepełnosprawny. W końcu jednak udało się przekonać go do wypróbowania sprzętu rehabilitacyjnego znajdującego się na oddziale szpitalnym. Okazało się, że podparcie górnej połowy ciała za pomocą wysokiego balkonika spowodowało natychmiastową poprawę postawy ciała i sprawności chodu. Pacjent zaczął pokonywać kilkudziesięciometrowe odcinki w szybkim tempie i bez zmęczenia. W efekcie zdecydował się na zakup własnego balkonika i zaczął planować wychodzenie z domu z nowym sprzętem pomocniczym.
Komentarz
Ocena równowagi i chodu jest prosta i zabiera niewiele czasu. W chorobie Parkinsona i zespołach parkinsonowskich zaburzenia postawy i chodu należą do klasycznego obrazu klinicznego. Dlatego ocena chodu powinna być wykonywana okresowo w celu określenia możliwości kompensacji zaburzeń przez zastosowanie sprzętu pomocniczego. W opisanym przypadku zarówno sam pacjent, jak i jego rodzina byli pesymistycznie nastawieni do możliwości poprawy sprawności chodu ze względu na zaawansowany wiek i rozpoznanie nieuleczalnej choroby Parkinsona. Należy przypuszczać, że leczący pacjenta ambulatoryjnie internista i neurolog również nie wzięli pod uwagę możliwości zastosowania sprzętu rehabilitacyjnego dostosowanego do potrzeb pacjenta.
Opis przypadku 2
85-letnia, mieszkająca samotnie kobieta została przyjęta na oddział chorób wewnętrznych z powodu pogorszenia się stanu ogólnego, odwodnienia i zaburzeń wodno-elektrolitowych, które wystąpiły w przebiegu zakażenia układu moczowego. Przy przyjęciu do szpitala była przytomna, chętnie nawiązywała kontakt, odpowiadała na pytania, negowała przy tym wszelkie dolegliwości. Po zastosowaniu leczenia przeciwbakteryjnego i nawodnienia z uzupełnieniem sodu i potasu szybko uzyskano normalizację wyników badań krwi i moczu. Zaobserwowano jednak, że pacjentka jest zdezorientowana, często błądzi po korytarzu, nie będąc w stanie odnaleźć drogi do swojej sali, a w nocy bywa pobudzona. W badaniu za pomocą krótkiej skali oceny stanu umysłowego (MMSE – Mini-Mental State Examination) stwierdzono cechy zaburzeń funkcji poznawczych w stopniu umiarkowanie ciężkim (wynik MMSE = 12 pkt). Wysunięto podejrzenie nakładania się zaburzeń świadomości i otępienia. Wykonano badanie głowy metodą tomografii komputerowej, które uwidoczniło znaczne zaniki korowo-podkorowe i dość liczne zmiany naczyniopochodne.