Bezsenność lub nadmierna senność są od dawna w klasyfikacjach chorób kodowane oddzielnie, ponieważ osoby nimi dotknięte wymagają innego leczenia, aczkolwiek najczęściej współistnieją z zaburzeniami psychicznymi. Patomechanizm zaburzeń snu jest zbieżny z procesem powstawania innych zaburzeń psychicznych − bezsenność najczęściej współwystępuje z problemami nerwicowymi, depresyjnymi; sen jest też zaburzony w chorobie afektywnej dwubiegunowej i w schizofrenii. W przypadku zaburzeń przebiegających z dużym lękiem − nerwicowych czy depresyjnych − mamy do czynienia z bezsennością, rzadziej z nadmierną sennością.
W ostatnich latach zwraca się uwagę na zaburzenia wydzielania melatoniny w przebiegu dużej depresji (MDD − major depressive disorder), choroby afektywnej dwubiegunowej (ChAD) czy w sezonowej chorobie afektywnej (SAD − seasonal affective disorder).
Zmiany w fizjologii snu i czuwania
Badania z udziałem osób z doświadczeniami psychozy pozwoliły potwierdzić wysoką częstość występowania zaburzeń snu w tej populacji. Zaburzenia snu są jednym z objawów ChAD. W epizodzie depresji obejmują one trudności w zasypianiu, wczesne wybudzanie się, nadmierną senność i bezsenność. W epizodzie manii chorzy nie odczuwają potrzeby snu. W terapii ważne jest leczenie zaburzeń snu, sprzyja to bowiem leczeniu ChAD i ogranicza jej nawroty.
Zaburzenia snu u pacjentów ze schizofrenią mają złożoną etiologię. Najczęściej wymienianymi przyczynami są: brak współpracy w zakresie higieny snu, stosowanie substancji psychoaktywnych, objawy wytwórcze i brak aktywności w ciągu dnia. Ponadto u chorych na schizofrenię może być obniżona sekrecja melatoniny (jej podawanie w tej grupie pacjentów może mieć korzystny wpływ na parametry snu). Do najczęstszych zaburzeń snu u chorych na schizofrenię1 należą: bezsenność, obturacyjny bezdech senny, zespół niespokojnych nóg, okresowe ruchy kończyn i zaburzenia rytmu okołodobowego. W badaniach polisomnograficznych często występuje długa latencja snu, skrócenie jego całkowitej długości i zmniejszenie wydajności. Nieprawidłowości snu, obserwowane u chorych z pierwszym epizodem schizofrenii, mogą prowadzić do zaostrzenia objawów psychotycznych i pogarszać wyniki leczenia. Obecność objawów psychotycznych może zaburzać zdolność do zasypiania i podtrzymywania snu. U chorych na schizofrenię ze współistniejącymi zaburzeniami snu wykazano gorszą jakość życia, bardziej nasilone objawy choroby podstawowej, wyższą śmiertelność i gorsze wyniki leczenia niż u pacjentów z prawidłowym snem.
Przy dominujących objawach negatywnych pacjenci ze schizofrenią często dużo czasu spędzają w łóżku, śpiąc.
Nadmierne wzbudzenie
Do zaburzeń snu zalicza się: bezsenność, nadmierną senność, narkolepsję, parasomnie. W bezsenności kluczowe jest nadmierne wzbudzenie, czyli wzmożona aktywność ośrodków promujących czuwanie. Dlatego bezsenność towarzyszy innym zaburzeniom, w których pojawia się duża aktywność struktur związanych z mobilizacją, jak ciało migdałowate. Kiedy jesteśmy zagrożeni, gdy coś może nas zaatakować, wtedy jesteśmy mniej senni. Podobnie jest w zaburzeniach lękowych lub depresyjnych, choć takiego zagrożenia nie ma. Pacjent psychotyczny również często ma duży poziom lęku i z tego powodu nie może spać. Udowodniono, że z bezsennością nierzadko współwystępują np. przewlekłe szumy uszne. Osoby silnie wzbudzone nie są w stanie się do nich zaadaptować i nie mogą przez to zasnąć. Dlatego leczenie bezsenności poprawia rokowanie w leczeniu szumów usznych.
Halucynacje osoby chorej psychicznie i śniony sen – fenomenologiczny związek nierealnych doznań zmysłowych w realnej rzeczywistości
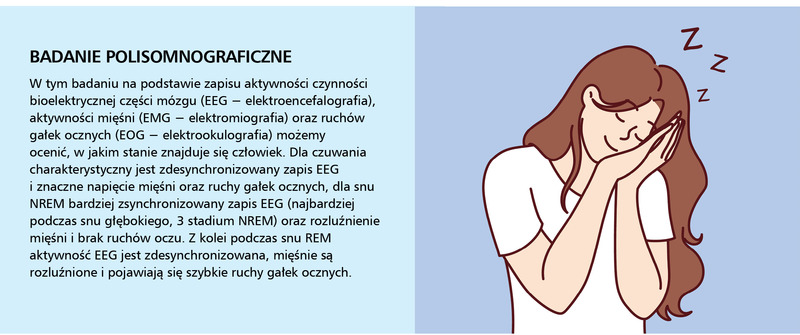
Podczas snu REM zapis aktywności bioelektrycznej mózgu, badanej podczas polisomnografii, jest zdesynchronizowany, podobny do tej w fazie czuwania. W śnie paradoksalnym, mimo dużej aktywności mózgu, mięśnie są zwiotczone. Wysoka aktywność mózgu wiąże się ze śnieniem złożonych marzeń sennych. Ze snu REM łatwiej się wybudzamy i przechodzimy do czuwania, jest on bowiem płytki i łatwo łatwo zapamiętać marzenia senne. Podczas snu logika myślenia jest zaburzona. Dlatego czasami porównuje się sny do treści psychotycznych w schizofrenii.
W majaczeniu alkoholowym albo po odstawieniu leków nasennych objawy wytwórcze, szczególnie złożone omamy wzrokowe, przypominają sny, które śnią się podczas fazy REM. Rzeczywiście, alkohol i leki nasenne hamują sen REM, którego z odbicia będzie bardzo dużo po odstawieniu alkoholu lub leków nasennych. Być może zatem powstawanie doznań psychotycznych podczas majaczenia to taki sen na jawie.
Zapotrzebowanie na sen jako marker zaburzeń psychicznych
Gdy pacjent z zaburzeniami snu nie poddaje się leczeniu, należy sprawdzić, czy nie ma zaburzeń depresyjnych bądź nerwicowych.
Sen, jego ilość i jakość, zależy od wielu czynników. Zapotrzebowanie na sen jest regulowane na zasadzie homeostazy – im krócej śpimy jednej nocy, tym mamy dłuższy i głębszy sen wolnofalowy kolejnej. Jeśli sypiamy długo, ilość snu wydłuża się głównie dzięki większej ilości płytkich stadiów snu NREM i REM. Osoby w dużym stresie albo mające objawy depresyjne zazwyczaj mają więcej snu REM i pojawia się on szybciej w ciągu nocy. Ponieważ sen REM pomaga w regulacji emocji, trudno powiedzieć, czemu jedną ze skutecznych metod leczenia depresji jest deprywacja, która skraca głównie sen REM. Znaczenie może tu mieć aktywność monoamin − w podklasach katecholamin (noradrenalina, dopamina i adrenalina) i indolamin (serotonina), które podczas tej fazy snu nie są wydzielane. Należy ostrożnie interpretować wyniki badań tych szalenie skomplikowanych procesów.
Leczenie osób z zaburzeniami snu
W leczeniu pacjentów z zaburzeniami snu w pierwszym rzucie powinniśmy stosować metody niefarmakologiczne. W bezsenności szczególnie ważne jest, by nie zaczynać od terapii lekami, chyba że objawy są bardzo nasilone. Objawowo wykorzystujemy substancje działające antyhistaminowo i GABA-ergicznie. Hamowanie transmisji dopaminergicznej też działa nasennie, jednak stosowane nasennie neuroleptyki w bardzo małych dawkach wywierają ten efekt przez działanie antyhistaminowe. W objawowym leczeniu bezsenności często podaje się w małych dawkach leki przeciwdepresyjne, działające na układ serotoninowy i histaminowy.