Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Dla pacjenta
Miastenia
lek. Agata Zajkowska
1. Czym jest miastenia?
Miastenia stanowi przewlekłą chorobę autoimmunologiczną dotyczącą złącza nerwowo-mięśniowego, czyli miejsca, w którym nerw łączy się z mięśniem. Jest to choroba rzadka, częściej występująca u kobiet. Może rozwinąć się w każdym wieku, wyróżniamy jednak dwa szczyty zachorowań: pierwszy w 2 i 3 dekadzie życia (głównie młode kobiety), a drugi od 6 do 8 dekady życia. Dzieci stanowią jedynie 10% pacjentów.
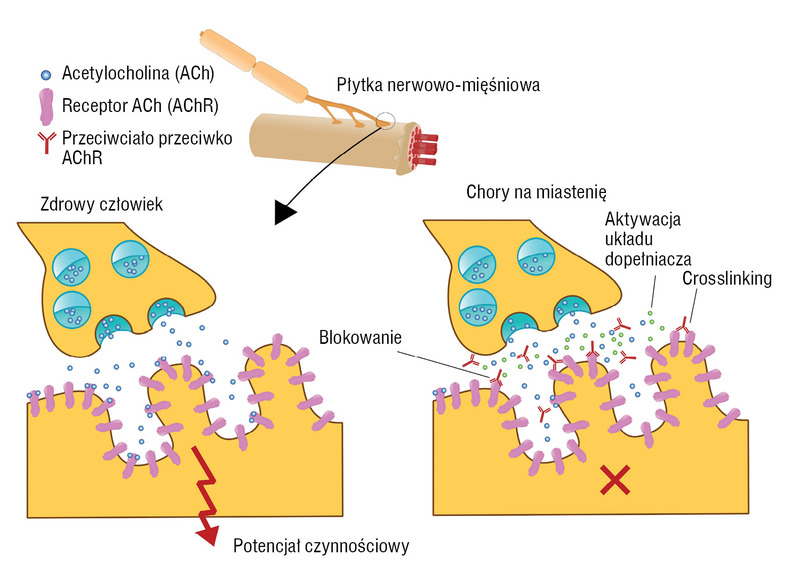
Przyczyną objawów miastenii jest nieprawidłowa reakcja układu odpornościowego, który produkuje przeciwciała przeciwko receptorom mięśni odpowiadającym za odbieranie informacji z zakończeń nerwowych. Niszczenie lub blokowanie receptora sprawia, że mięśnie nie otrzymują wystarczającej liczby pobudzeń do prawidłowego skurczu i ulegają szybkiemu osłabieniu. Najbardziej charakterystycznymi symptomami choroby są szybka męczliwość mięśni oraz nasilanie się objawów podczas aktywności (wysiłek fizyczny, aktywności dnia codziennego). Osłabienie zmniejsza się lub ustępuje po wypoczynku, dlatego większość chorych lepiej czuje się rano niż wieczorem.
U niemal 90% pacjentów pierwsze objawy wynikają z osłabienia mięśni powiek i mięśni poruszających gałkami ocznymi. Chorzy skarżą się na opadanie powiek lub podwójne widzenie, pojawiające się pod koniec dnia lub po dużym wysiłku fizycznym. U wielu osób (10-40%) miastenia może dotyczyć tylko mięśni powiek i oczu (tzw. miastenia oczna). U pozostałych w ciągu pierwszych 2 lat choroby dojdzie do uogólnienia na pozostałe mięśnie. W tym przypadku mogą wystąpić zaburzenia mowy i połykania oraz osłabienie mięśni twarzy i kończyn. W zaawansowanych stadiach miastenii obserwuje się osłabienie mięśni odpowiadających za oddychanie – chorzy odczuwają duszność. W przypadku dużego nasilenia choroby, w tzw. przełomie miastenicznym, może również dojść do niewydolności oddechowej.
2. Jak rozpoznać miastenię?
Rozpoznanie miastenii często jest trudne i wymaga dokładnej oceny neurologicznej oraz badań dodatkowych. Nieprawidłowości wykryte przez neurologa zależą od postaci miastenii. Często konieczne jest wykonanie prób czynnościowych, farmakologicznych i elektrofizjologicznych. W surowicy chorych poszukuje się również charakterystycznych przeciwciał skierowanych przeciwko receptorom odpowiedzialnym za odbieranie impulsu nerwowego przez mięsień. U wszystkich osób, u których rozpoznano miastenię, trzeba wykonać badanie obrazowe (tomografię komputerową, rezonans magnetyczny) śródpiersia. U niektórych choroba może być spowodowana obecnością przetrwałej grasicy lub grasiczaka (nowotworu grasicy). W tych przypadkach należy rozważyć leczenie operacyjne.
3. Jak żyć z miastenią?
Pacjenci dotknięci miastenią powinni prowadzić możliwie uregulowany i higieniczny tryb życia z odpowiednią ilością snu (organizm musi mieć czas na wypoczynek). Ważne jest regularne przyjmowanie leków zaleconych przez neurologa. Nadmierne ochłodzenie lub przegrzanie organizmu może nasilać męczliwość mięśni. Należy rozważyć szczepienia profilaktyczne przeciwko np. grypie, pneumokokom, ponieważ infekcje potęgują objawy choroby. Podczas każdej wizyty u lekarza, szczególnie przed planowanymi zabiegami chirurgicznymi, konieczne jest poinformowanie o chorobie, ponieważ niektóre leki mogą nasilać jej objawy. Jeśli występują zaburzenia połykania, zalecane jest spożywanie posiłków łatwych do przełknięcia. Miastenii często towarzyszą choroby tarczycy, dlatego warto regularnie badać stężenie hormonów tarczycowych. Wyrównanie hormonalne pomaga opanować objawy miastenii.
4. Jak leczyć miastenię?
Leczenie miastenii powinno być dobrane indywidualnie i zależeć od stanu klinicznego pacjenta. Lekami stosowanymi w pierwszej kolejności są tzw. inhibitory acetylocholinoesterazy. Są to leki działające objawowo (co oznacza, że nie eliminują przyczyny choroby, a jedynie jej objawy), podawane doustnie. U części chorych taka terapia wystarcza do opanowania objawów miastenii. U innych niezbędne jest wdrożenie dodatkowej terapii lekami immunosupresyjnymi, które zmniejszają aktywność układu odpornościowego. U osób ze szczególnym nasileniem choroby (zaburzenia oddechowe, znaczne nasilenie zaburzeń połykania) konieczne może być leczenie szpitalne. Jeśli zostanie stwierdzona obecność przetrwałej grasicy lub grasiczaka, należy rozważyć leczenie operacyjne.