Początkowym celem stereotaktycznym w leczeniu zespołów bólowych twarzy był zwój Gassera. Badania na tym polu rozpoczęli Rand i wsp.8 opisujący pierwszą serię 12 chorych z ciężką neuralgią trójdzielną leczonych z pomocą radiochirurgii gamma knife – u 7 pacjentów uzyskano dobry wynik terapii. Wraz z dokładniejszym poznaniem podstaw patofizjologicznych neuralgii trójdzielnej, a zwłaszcza znaczenia uszkodzenia w strefie REZ nerwu trójdzielnego, zaproponowano w kolejnych latach zmianę celu napromieniania w kierunku obszaru wyjścia nerwu trójdzielnego z pnia mózgu (odcinek przedmostowy nerwu trójdzielnego)9. Istotnym krokiem w popularyzacji tej formy leczenia był równoległy rozwój technologii neuroobrazowania MR, która dzięki specjalnym sekwencjom T2-zależnym oraz FIESTA (fast imaging employing steady-state acquisition) umożliwiła bardzo szczegółową wizualizację samego nerwu trójdzielnego i pobliskich struktur anatomicznych, co jest kluczowe dla bezpieczeństwa oraz skuteczności metody radiochirurgicznej10.
Etapy leczenia radiochirurgicznego
Po zakwalifikowaniu chorego do leczenia oraz wyjaśnieniu istoty napromieniania i potencjalnych działań niepożądanych w pierwszym etapie leczenia zakładana jest specjalna aluminiowa rama stereotaktyczna (Leksell typ G), którą przytwierdza się sztywno do kości czaszki czterema tytanowymi śrubami. Specjalny kształt końcówki śrub mocujących minimalizuje ryzyko uszkodzenia kości czaszki. Ostateczny efekt kosmetyczny jest zaś optymalny. Przymocowanie ramy przebiega w znieczuleniu miejscowym uzyskiwanym z pomocą leków powierzchniowo znieczulających, których działanie utrzymuje się 6-8 godzin. W niektórych przypadkach dodatkowo wprowadzana jest płytka sedacja za pomocą dożylnych benzodiazepin, co jest szczególnie korzystne dla pacjentów z klaustrofobią. Dzięki sztywnemu zastosowaniu ramy stereotaktycznej względem czaszki możliwe jest uzyskanie przestrzennych punktów odniesienia wykorzystywanych w czasie planowania oraz zachowanie wybitnej stabilności podczas napromieniania. Warunkuje to wysoką dokładność mechaniczną procedury na poziomie 0,3 mm, co jest niespotykane w innych formach radioterapii niż przyspieszacze liniowe11.
Kolejny – kluczowy etap leczenia – polega na MR głowy z ramą stereotaktyczną, na którą zakłada się dodatkowo moduł koordynujący z punktami referencyjnymi. Najczęściej wykorzystywane są sekwencje cienkowarstwowe: FIESTA 3D, obrazowanie ważone w T2 w szybkiej sekwencji echa spinowego (FSE – fast spin echo) oraz T1 z kontrastem – taki panel diagnostyczny pozwala uwidocznić morfologię pnia nerwu trójdzielnego, pobliskie naczynia tętnicze oraz struktury krytyczne, których niekontrolowane napromienienie mogłoby skutkować wystąpieniem powikłań neurologicznych. Szczególnie istotne jest tu monitorowanie dawki w zakresie pnia mózgu, która nie powinna przekraczać 16 Gy12. W niektórych przypadkach wskazujących na wyraźne odchylenia jakościowe w badaniu MR istnieje potrzeba wykonania dodatkowo tomografii komputerowej (TK) oraz przeprowadzenia fuzji obrazów w celu zapewnienia odpowiedniej dokładności napromieniania.
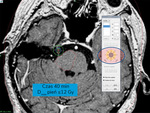
Rycina 1. Tworzenie planu napromieniania neuralgii nerwu trójdzielnego prawego. Zastosowano izocentrum o średnicy 4 mm. Wszystkie sektory kolimatorów pozostawiono otwarte; dawka przepisana 85 Gy na 100%; czas napromieniania 40 minut
Obraz MR przekazywany jest następnie do stacji planowania w celu stworzenia planu napromieniania, czyli dokładnego zaplanowania miejsca stereotaktycznego uszkodzenia tkanek oraz ostatecznego ustalenia i analizy rozkładu dawki w polu napromienianym. Komputerowa identyfikacja dawki oraz proces optymalizacji planu leczenia radiochirurgicznego umożliwiają tworzenie symulacji wykorzystujących obszary tzw. izodoz, czyli linii łączących punkty o tej samej dawce promieniowania. Układ przestrzenny izodoz oraz ich rozkład decydują o skuteczności terapii gamma knife, a także warunkują bezpieczeństwo otaczających struktur nerwowych (ryc. 1).
W praktyce klinicznej najczęściej przepisuje się dawki 85 Gy dla klasycznej neuralgii oraz 90 Gy w przypadkach związanych ze stwardnieniem rozsianym. Ze względu na patofizjologię neuralgii trójdzielnej napromienianie w warunkach idealnych powinno obejmować strefę wejścia korzenia (REZ), która znajduje się mniej więcej 2-4 mm do przodu od pnia mózgu, w miejscu przejścia oligodendrocytów w komórki Schwanna13. Cel ten nie zawsze może być zrealizowany z uwagi na zbyt duże ryzyko popromiennego uszkodzenia pnia mózgu. Najczęściej izocentrum napromieniania lokalizowane jest ok. 5-7 mm od przedniej powierzchni pnia mózgu, co poprawia bezpieczeństwo leczenia, nie obniżając wyraźnie skuteczności przeciwbólowej14.
W niektórych sytuacjach nie ma możliwości bezpośredniego uwidocznienia przebiegu nerwu trójdzielnego w badaniu MR. Najczęściej jest to związane z wąskim zbiornikiem przedmostowym, przemieszczeniem pnia nerwu przez duże naczynia tętnicze (dolichoektazja układu kręgowo-podstawnego) lub zmianami morfologicznymi w samym nerwie. Podobny problem istnieje w przypadku wtórnych neuralgii spowodowanych uciśnięciem i uszkodzeniem nerwu przez zmiany nowotworowe w okolicy (najczęściej oponiaki, torbiele naskórkowe lub schwannoma). W takich sytuacjach możliwość użycia metody radiochirurgicznej może być ograniczona15.
Po utworzeniu planu napromieniania jest on wysyłany do pulpitu kontrolnego oraz każdorazowo sprawdzany pod względem jakościowym przez fizyka medycznego. Wykorzystuje się tu najczęściej takie parametry jak pokrycie, selektywność oraz indeks gradientów.
Kolejnym etapem procedury jest umieszczenie chorego w aparacie gamma knife icon oraz realizacja planu napromieniania. Głowa pacjenta mocowana jest do stołu pozycjonującego za pomocą ramy stereotaktycznej, co zapewnia prawidłowe ustawienie w izocentrum. Automatyczny system umieszcza chorego w aparacie. Cel stereotaktyczny – w tym przypadku pień nerwu trójdzielnego, to obszar, przez który przechodzą 192 wiązki promieniowania gamma. Dzięki konstrukcji izocentrycznej aparatu pojedyncze wiązki kwantów promieniowania przechodzące przez tkanki okoliczne są całkowicie bezpieczne, efekt sumowania energii w izocentrum jest zaś podstawą uszkodzenia włókien nerwu trójdzielnego16.
Czas leczenia w zależności od aktywności źródeł kobaltu 60 oraz optymalizacji planu napromieniania wynosi mniej więcej 40-90 minut. Podczas całej sesji pacjent pozostaje pod stałą kontrolą technika, który nadzoruje proces napromieniania za pomocą kamery oraz interkomu. Po tym okresie chory opuszcza aparat i zdejmowana jest rama stereotaktyczna. Ze względu na możliwość wystąpienia bólu głowy pacjenci profilaktycznie otrzymują po zabiegu leki przeciwbólowe oraz niewielką dawkę steroidów jako terapię przeciwobrzękową. Chorzy nie wymagają hospitalizacji i po 1-2-godzinnym okresie obserwacji wypisywani są do domu z zaleceniem optymalizacji dotychczasowej farmakoterapii, w zależności od uzyskanego efektu klinicznego.
Istotnym elementem, który należy brać pod uwagę przy kwalifikowaniu pacjenta do leczenia radiochirurgicznego, jest odległy efekt przeciwbólowy, który najczęściej obserwowany jest 4-6 tygodni od napromieniania.
Ani koagulopatie, ani terapia przeciwkrzepliwa nie są przeciwwskazaniem do leczenia za pomocą radiochirurgii stereotaktycznej.
Skuteczność leczenia
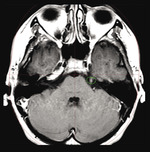
Rycina 2. Kontrolny rezonans magnetyczny po leczeniu radiochirurgicznym gamma knife pacjenta z neuralgią nerwu trójdzielnego lewego. Widoczny jest obszar wzmocnienia kontrastowego w zakresie pnia nerwu trójdzielnego po 6 miesiącach od napromieniania
Skuteczność stereotaktycznej radiochirurgii w leczeniu neuralgii jest wysoka i mieści się w zakresie 80-96% leczonych. U >80% chorych tej grupy po zastosowaniu radiochirurgii obserwuje się praktycznie całkowite wycofanie dolegliwości bólowych17. U większości napromienianych efekt uszkodzenia nerwu widoczny jest już po 3-6 miesiącach w kontrolnym badaniu MR, gdzie obszar odpowiadający izocentrum ulega silnemu wzmocnieniu kontrastowemu (ryc. 2). Podobnie jak w innych formach w leczeniu pacjentów z neuralgią trójdzielną obserwowany jest spadek skuteczności w długoterminowej perspektywie – na podstawie badań szacuje się, że w ponad 2-letnich okresach wolnych od neuralgii pozostaje 65% leczonych. Można przyjąć, że ból powraca u ponad 25% chorych w ciągu 9-96 miesięcy18. W przypadku nieskuteczności istnieje możliwość ponownego napromieniania nerwu trójdzielnego, niemniej wiąże się to z mniejszą skutecznością kliniczną i zwiększonym ryzykiem wystąpienia działań niepożądanych. W najczęściej stosowanym schemacie ponownego napromieniania redukuje się przepisaną dawkę do 65 Gy na izodozę 100%. Podstawowym kryterium kwalifikacji do ponownego zabiegu w przypadku nawrotu bólu jest pozytywny efekt kliniczny po pierwszym napromienianiu oraz dobra wizualizacja pnia nerwu trójdzielnego. Istotny jest też czas ponownego napromieniania, który z reguły powinien być nie krótszy niż 12 miesięcy od pierwotnego leczenia19.
Skuteczność kolejnego napromieniania jest nieznacznie niższa w porównaniu z terapią pierwotną i pozwala uzyskać bardzo dobrą kontrolę bólu u >55% pacjentów w średniej obserwacji 14,4 miesiąca20.
Warto zaznaczyć, że technika radiochirurgiczna gamma knife może być proponowana chorym, u których wcześniejsze procedury przeciwbólowe okazały się nieskuteczne bądź ich efekt kliniczny ustąpił.
Powyższe obserwacje przemawiają za wysoką skutecznością kliniczną radiochirurgii stereotaktycznej oraz sprawiają, że napromienianie nerwu trójdzielnego staje się metodą z wyboru w leczeniu wszystkich pacjentów z neuralgią trójdzielną oporną na farmakoterapię.