Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Spirometria u dzieci – wskazówki praktyczne
dr n. med. Hanna Sikorska-Szaflik
prof. dr hab. n. med. Andrzej Boznański
- Wskazania i przeciwwskazania do wykonywania badania spirometrycznego u dzieci
- Pomiary dokonywane w czasie spirometrii
- Technika wykonania spirometrii i interpretacja wyników badania
Spirometria jest badaniem służącym do oceny objętości i pojemności płuc, a także do pomiarów przepływów powietrza przez drogi oddechowe. Umożliwia wykrycie obturacji i restrykcji – utrudnienia przepływu powietrza w drogach oddechowych bądź wyłączenia części miąższu płuc z wymiany gazowej. Badanie to jest obecnie powszechnie wykonywane ze względu na łatwą dostępność sprzętu, dokładne wytyczne określające właściwy sposób pomiaru i jasne wskazówki interpretacyjne.
Czy badanie spirometryczne można przeprowadzać u dzieci? Oczywiście! Pacjenci powyżej 7 roku życia doskonale radzą sobie z wykonaniem spirometrii, a w badaniach wykazano, że nawet dziecko w wieku przedszkolnym jest w stanie wykonać prawidłowy, powtarzalny manewr wymuszonego wydechu1. Właściwie przeprowadzona i zinterpretowana adekwatnie do wieku spirometria może być przydatna w diagnostyce i leczeniu wielu chorób układu oddechowego u dzieci, w tym m.in.: astmy, mukowiscydozy, wrodzonych lub nabytych wad rozwojowych dróg oddechowych.
Wskazania i przeciwwskazania do spirometrii
Wskazania do wykonania spirometrii można podzielić na 4 grupy2:
- diagnostyczne – badanie przeprowadza się w celu diagnostyki chorób układu oddechowego, jeśli u pacjenta występują niepokojące objawy lub odchylenia w badaniach laboratoryjnych i obrazowych, np. w RTG klatki piersiowej
- monitoringowe – dzięki spirometrii można nadzorować przebieg leczenia poprzez kontrolę stanu dróg oddechowych, np. u pacjentów stosujących steroidy wziewne
- orzecznicze – zwykle spirometrię wykonuje się u dorosłych pacjentów w celu orzekania o niezdolności do pracy
- epidemiologiczne – celem spirometrii jest ustalenie norm i wartości należnych dla określonych populacji pacjentów.
Przeciwwskazania do wykonania badania spirometrycznego dzieli się natomiast na 2 grupy:
- bezwzględne:
- świeży zawał serca, udar mózgu (wymagany jest miesiąc odstępu)
- krwioplucie o nieznanej przyczynie
- odma opłucnowa (do 4 tygodni od wyleczenia)
- tętniak aorty brzusznej lub piersiowej
- niedawno przebyte operacje okulistyczne
- brak współpracy z pacjentem
- względne:
- kaszel (trudności z wykonaniem natężonego wydechu)
- nudności, wymioty, zawroty głowy
- bóle w obrębie klatki piersiowej lub jamy brzusznej uniemożliwiające natężony wydech.
Przygotowanie do badania
Pacjenci pediatryczni wymagają szczególnego zaangażowania ze strony osoby wykonującej spirometrię. Od prawidłowego przygotowania, uspokojenia i zapoznania dziecka z procedurą zależą powodzenie przeprowadzenia badania i jakość wyniku. Należy zatem dziecku dokładnie wytłumaczyć i – co ważniejsze – pokazać odpowiednie ułożenie ciała oraz sposób oddychania na kolejnych etapach badania. Przed wykonaniem spirometrii pacjent nie powinien przyjmować określonych leków (tab. 1), nie ma jednak potrzeby odstawiania glikokortykosteroidów wziewnych i systemowych (doustnych) przed badaniem. Ubiór nie powinien krępować ruchów klatki piersiowej. Dziecko powinno być wypoczęte, a bezpośrednio przed badaniem nie powinno spożywać posiłku czy też pić herbaty bądź napojów gazowanych.
Przebieg badania
Przed rozpoczęciem badania spirometr należy skalibrować. Następnie trzeba wprowadzić aktualne dane pacjenta, takie jak: wiek, wzrost i masa ciała, w celu przeliczenia przez aparat prawidłowych wartości należnych. Aby ocena była obiektywna, powinno się korzystać z oprogramowania dostosowanego do dzieci. Dostępne są specjalne programy ułatwiające dziecku poprawne wykonanie badania, np. na ekranie pojawiają się świeczki i zadaniem pacjenta jest je zdmuchnąć1. Czasem nawet tak proste ćwiczenie, jakim jest nadmuchanie balonika przed badaniem, może pomóc dziecku nauczyć się właściwego wykonywania manewru, co jest istotne w prawidłowym przeprowadzeniu spirometrii1.
Badanie wykonuje się w pozycji siedzącej. Pacjent powinien być wyprostowany, stopy mieć oparte na podłodze. Młodsze dzieci bada się w pozycji stojącej. Ustnik spirometru powinien znajdować się za zębami pacjenta i być szczelnie objęty wargami, a specjalny klips założony na nos. Po włożeniu przez dziecko ustnika do ust należy je zachęcić do wykonania kilku spokojnych wdechów i wydechów, by mogło się przyzwyczaić do oddychania z klipsem na nosie i ustnikiem w buzi.
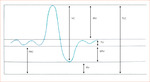
W trakcie spokojnego oddychania mierzy się objętość oddechową (TV – tidal volume). Jeśli po skończonym normalnym wydechu polecimy pacjentowi zrobienie dodatkowo jeszcze maksymalnego wydechu, to wydmuchana objętość powietrza będzie zapasową objętością wydechową (ERV – expiratory reserve volume). Gdy po normalnym wdechu pacjent będzie nadal wdychał powietrze, to osiągnie zapasową objętość wdechową (IRV – inspiratory reserve volume). Po zsumowaniu TV, ERV i IRV otrzymujemy pojemność życiową (VC – vital capacity), czyli maksymalną objętość powietrza, jaką pacjent może wciągnąć do płuc po wcześniejszym wykonaniu maksymalnego wydechu. Objętość powietrza, która zostaje w płucach po wykonaniu maksymalnego wydechu, nazywana jest objętością zalegającą (RV – residual volume). Po zsumowaniu RV i VC otrzymujemy maksymalną pojemność całkowitą (TLC – total lung capacity). Wszystkie te objętości, z wyjątkiem RV, a w konsekwencji także TLC, mierzymy podczas badania spirometrycznego (ryc. 13).