Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Zaburzenia seksualne u kobiet – opcje terapeutyczne na horyzoncie
Michael L. Krychman, MD, Sheryl A. Kingsberg, PhD
Do zapamiętania
- Pojawiają się na horyzoncie obiecujące możliwości terapeutyczne, które pomogą kobietom cierpiącym na zaburzenia seksualne. Lekarze ginekolodzy i położnicy mogą odgrywać kluczową rolę w oferowaniu najlepszych metod leczenia kobietom dotkniętym tym problemem.
Niewiele jest zarejestrowanych przez FDA leków stosowanych w zaburzeniach seksualnych u kobiet, jednak pewne nowe możliwości pojawiają się na horyzoncie.
Zaburzenia seksualne u kobiet najlepiej zrozumieć z perspektywy biopsychospołecznej, która uwzględnia czynniki biologiczne, psychologiczne, społeczno-kulturowe i interpersonalne. Leczenie również opiera się na modelu biopsychospołecznym i obejmuje psychoterapię, farmakoterapię, fizjoterapię i metody uzupełniające stosowane samodzielnie lub w połączeniu z innymi.
Przedmiotem tego artykułu są pojawiające się możliwości leczenia zaburzeń seksualnych u kobiet. Obecnie w Stanach Zjednoczonych FDA zarejestrowała tylko dwie metody leczenia tych dolegliwości: 1) stymulator łechtaczki Eros, zarejestrowany w 2000 roku do leczenia zaburzeń podniecenia seksualnego u kobiet (female sexual arousal disorder, FSAD) i 2) skoniugowany koński estrogen zarejestrowany w 2008 roku do leczenia umiarkowanej do ciężkiej dyspareunii.
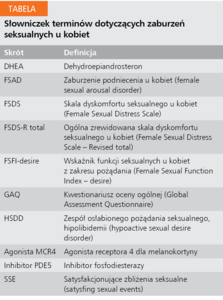
Większość trwających obecnie badań i prac dotyczących tego problemu koncentruje się na farmakologicznych możliwościach leczenia zespołu osłabionego pożądania seksualnego (hypoactive sexual desire disorder, HSDD), najczęstszego zaburzenia seksualnego u kobiet. Leczenie obejmuje przede wszystkim stosowanie hormonów steroidowych i mediatorów neurohormonalnych. W tabeli zamieszczono słowniczek terminów dotyczących omawianych w tym artykule zaburzeń seksualnych u kobiet.
Niektóre badania dotyczące mózgu wykazały, że na funkcje seksualne mają wpływ takie neuroprzekaźniki, jak serotonina, norepinefryna i dopamina. Ostatnio trwają badania nad agonistami dopaminy i analogami melanotropiny (hormonu stymulującego melanocyty, melanocyte-stimulating hormone, MSH) jako możliwymi mediatorami funkcji seksualnych u kobiet. Dodatkowo leczenie estrogenami i substytucyjne leczenie testosteronem pozostają częstymi metodami leczenia dysfunkcji seksualnych, odpowiednio w zaburzeniach sromu i pochwy oraz HSDD u kobiet po menopauzie.
Klinicyści i pacjentki nadal mają wątpliwości dotyczące leczenia estrogenami, nawet miejscowo, ze względu na ryzyko działań ogólnoustrojowych. Stosowanie ogólnoustrojowe testosteronu w leczeniu HSDD poza zarejestrowanymi wskazaniami rodzi podobne zastrzeżenia. Poniżej prezentujemy przegląd badanych obecnie metod leczenia zaburzeń seksualnych u kobiet, w tym leków znajdujących się w II lub III fazie badań klinicznych oraz terapii termicznej.
Flibanseryna
Flibanseryna jest agonistą receptorów serotoninowych 5-HT1A/antagonistą 5-HT2 stosowanym w leczeniu HSDD. Kluczowe badania III fazy wykazały jej skuteczność przy mało nasilonych działaniach niepożądanych, takich jak nudności, zawroty głowy, zmęczenie i bezsenność.
W przeprowadzonym niedawno badaniu III fazy, które dotyczyło kobiet przed menopauzą cierpiących na HSDD, Katz i wsp. stwierdzili, że stosowanie flibanseryny podawanej wieczorem w dawce 100 mg było związane z większą liczbą satysfakcjonujących zbliżeń seksualnych (satisfying sexual events, SSE) i poprawą wskaźnika funkcji seksualnych u kobiet z zakresu pożądania seksualnego (female sexual function index, FSFI).1 Stwierdzono istotne różnice między grupą leczoną a otrzymującą placebo dotyczące drugorzędowych punktów końcowych ogólnej zrewidowanej skali dyskomfortu seksualnego u kobiet (female sexual distress scale, FSDS-R total) i dyskomfortu związanego z niskim libido (FSDS-R, pozycja 13). W badaniu, które dotyczyło kobiet po menopauzie z HSDD, stosowanie flibanseryny w dawce 100 mg wieczorem również wiązało się ze znaczącą klinicznie istotną poprawą. Równorzędnymi pierwszorzędowymi punktami końcowymi były satysfakcjonujące zbliżenia seksualne i pożądanie seksualne (FSFI z zakresu pożądania). Drugorzędowe punkty końcowe w postaci dyskomfortu (FSDS-R łącznie) i dyskomfortu związanego z osłabionym pożądaniem seksualnym (FSDS-R, pozycja 13) poprawiły się w porównaniu z placebo.2-4 Do tej pory flibanseryna była oceniana w badaniach obejmujących około 11 000 kobiet.
Lybrido i Lybridos
Lybrido i Lybridos to nowe połączenia leków badanych pod kątem stosowania w HSDD. Lybrido zawiera testosteron w połączeniu z inhibitorem fosfodiesterazy (inhibitor PDE5), a Lybridos – testosteron w połączeniu z agonistą receptorów serotoninowych 5HT1A (buspiron). Lybrido jest przeznaczone dla kobiet z HSDD ze słabą motywacją do współżycia, która teoretycznie wynika ze stosunkowo niewrażliwego systemu reakcji na bodźce seksualne. Uważa się, że testosteron zwiększa pożądanie, natomiast inhibitor PDE5 zwiększa wrażliwość narządów płciowych. Ponieważ Lybrido jest podawane podjęzykowo, czas osiągnięcia najwyższego stężenia inhibitora PDE5 zbiega się z 4-godzinnym opóźnieniem behawioralnego efektu testosteronu.
Lybridos jest przeznaczony dla kobiet z HSDD cierpiących równocześnie na zahamowanie seksualne. Testosteron zwiększa pożądanie, a buspiron przeciwdziała mechanizmowi hamowania seksualnego w korze przedczołowej. Lybridos, podobnie jak Lybrido, stosuje się podjęzykowo. Ramy czasowe farmakologicznego działania buspironu zbiegają się z oknem behawioralnym dla testosteronu.5,6
LibiGel
LibiGel jest preparatem w postaci żelu, który zawiera małe dawki (300 μg) stosowanego miejscowo testosteronu, opracowanym do leczenia HSDD u kobiet po menopauzie. W przeprowadzonych ostatnio badaniach klinicznych III fazy nie wykazano skuteczności preparatu, biorąc pod uwagę pierwszorzędowe punkty końcowe, a sponsor ogłosił zamiar powtórzenia tego kluczowego badania.7
Równorzędnymi pierwszorzędowymi punktami końcowymi badań dotyczących skuteczności były: zmiana sumarycznej liczby dni, w których wystąpiły satysfakcjonujące zbliżenia seksualne, w porównaniu z wartością wyjściową, oraz zmiana średniego pożądania seksualnego. Komisja do spraw bezpieczeństwa i monitorowania danych przeprowadziła 9 niezaślepionych przeglądów wszystkich danych z badań nad bezpieczeństwem i pozwoliła na kontynuowanie tych badań w niezmienionej formie. Nie zgłoszono specyficznych zastrzeżeń dotyczących bezpieczeństwa pod względem wpływu na choroby układu krążenia i raka piersi.8