Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Ciąża a choroby tarczycy
Małgorzata Gietka-Czernel
Regulacja czynności tarczycy u ciężarnej
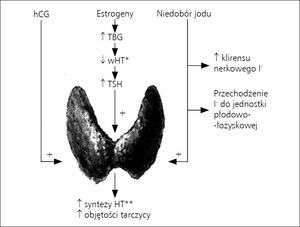
W okresie ciąży wytwarzanie hormonów tarczycowych zwiększa się fizjologicznie o około 50%, na co wpływają dwa zasadnicze czynniki:
1. Zwiększenie stężenia globuliny wiążącej tyroksynę (thyroxine-binding globulin, TBG) będącej głównym białkiem transportującym hormony tarczycy (HT) we krwi
2. Tyreotropowe działanie gonadotropiny kosmówkowej (human chorionic gonadotropin, hCG)
Stężenie TBG zwiększa się w okresie ciąży 2,5-krotnie pod wpływem działania estrogenów: wzrost rozpoczyna się od pierwszych tygodni ciąży, uzyskuje plateau ok. 15-20 tygodnia i trwa do końca ciąży. W konsekwencji wzrasta pula hormonów związanych z TBG, które są nieaktywne biologicznie i dla utrzymania stałego stężenia hormonów wolnych konieczne jest wytworzenie przez gruczoł tarczowy dodatkowych ilości HT. W mniejszym stopniu konieczność zwiększonej hormonogenezy wynika z przechodzenia niewielkich ilości HT przez łożysko, ich częściowej degradacji przez dejodynazę łożyskową II i III oraz zwiększony klirens nerkowy.
HCG działa jak czynnik tyreotropowy z uwagi na podobieństwo strukturalne do tyreotropiny (TSH) i możliwości łączenia się z receptorem TSH: obydwa hormony zbudowane są z jednakowej α-podjednostki. Istnieją dowody, że w I trymestrze ciąży hCG przejmuje rolę głównego czynnika pobudzającego tarczycę; stężenie hCG w tym czasie koreluje dodatnio ze stężeniem wolnej tyroksyny (fT4) i wolnej trójjodotyroniny (fT3), a ujemnie ze stężeniem TSH. Przejęcie przez hormon łożyskowy funkcji głównego regulatora czynności tarczycy w I trymestrze ciąży ma na celu zapewnienie dostępności HT dla płodu. U 2% ciężarnych tyreotropowe działanie hCG doprowadza do przejściowej tyreotoksykozy związanej z ciążą (gestational thyrotoxicosis).
W okresie ciąży dochodzi do wzrostu zapotrzebowania na jod wynikającego ze zwiększonego wytwarzania HT, wzrostu jego klirensu nerkowego oraz przechodzenia do jednostki płodowo-łożyskowej.1
Konieczność zwiększenia wytwarzania hormonalnego od pierwszych tygodni ciąży i wzrost zapotrzebowania na jod sprzyjają u ciężarnej wystąpieniu:
• wola w warunkach niedoboru jodu
• niedoczynności tarczycy w przypadku zmniejszonej rezerwy tarczycowej (przewlekłe limfocytowe zapalenie tarczycy, przebyta tyreoidektomia, przebyte napromienienie wewnętrzne lub zewnętrzne tarczycy).
Czynność tarczycy płodu
Tarczyca płodu zaczyna się formować około 16-17 dnia ciąży z nabłonka endodermalnego dna jamy ustnej. Następnie zawiązek tarczycy przemieszcza do podstawy szyi i około 7 tygodnia ciąży uzyskuje swoje fizjologiczne położenie. Od 12 tygodnia rozpoczyna się aktywny wychwyt jodu, a od 12-14 tygodnia pojawia się w śladowych ilościach T4. Od około 20 tygodnia receptory dla TSH na powierzchni tyreocytów zaczynają reagować na TSH (a w warunkach patologicznych również na przeciwciała przeciwreceptorowe) i od 26 tygodnia ciąży tarczyca płodu zaczyna funkcjonować dość aktywnie. Źródłem jodu koniecznego do wytwarzania hormonów są jodki dyfundujące przez łożysko z krążenia matczynego oraz powstałe na skutek degradacji matczynych jodotyronin w obrębie łożyska. Wykazano, że przez całą ciążę płód korzysta z matczynych HT. Są one niezbędne dla rozwoju jego ośrodkowego układu nerwowego (OUN) zwłaszcza w pierwszej połowie ciąży. W okresie od 2 do 5 miesiąca życia płodowego wpływają na procesy proliferacji, migracji i organizacji neuronów i w tym czasie dostarcza ich organizm matki, oraz na procesy mielinizacji rozpoczynające się od 5 miesiąca życia płodowego i trwające do 2-3 lat po urodzeniu – na tym etapie źródłem HT jest przede wszystkim tarczyca dziecka.2-4
Rola łożyska w regulacji czynności tarczycy dziecka
Podsumowanie
• Fizjologia tarczycy w okresie ciąży zmienia się pod wpływem zwiększonego stężenia TBG i tyreotropowego działania hCG: wytwarzanie hormonów tarczycy wzrasta o 50%.
• W okresie ciąży wzrasta zapotrzebowanie na jod.
• Ciąża predysponuje do rozwoju wola w warunkach niedoboru jodu oraz do rozwoju niedoczynności tarczycy u osób z utajoną chorobą Hashimoto, po przebytym leczeniu operacyjnym i radioizotopowym tarczycy.
• Łożysko jest przepuszczalne dla jodu, matczynych przeciwciał tarczycowych, tyreostatyków, β-adrenolityków oraz niewielkich ilości matczynych hormonów tarczycy.
• Hormony tarczycy są niezbędne dla prawidłowego rozwoju dziecka: w pierwszej połowie ciąży ich głównym źródłem jest organizm matki, później są wytwarzane samodzielnie przez płód.
Przepuszczalność łożyska dla HT jest dość ograniczona. Mimo że dziecko korzysta z matczynych HT przez cały okres ciąży, nie można leczyć hipotyreozy płodu podawaniem T4 lub T3 matce. Łożysko jest przepuszczalne dla jodków: ich przechodzenie odbywa się drogą dyfuzji na zasadzie różnicy stężeń. W związku z tym niedostateczna podaż jodu u matki wywołuje także niedobór tego mikroelementu u dziecka, a w konsekwencji wole i hipotyreozę. Podobne następstwa ma również nadmiar jodu u matki, ponieważ tarczyca płodu nie ma mechanizmu adaptacji do nadmiaru tego pierwiastka (mechanizm ucieczki od efektu Wolffa-Chaikoffa).