Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
W diagnostyce PUL wykorzystywane są także pomiary stężenia progesteronu. Początkowo wydawało się, że stężenie <5 ng/ml z dużym prawdopodobieństwem wskazuje na nieprawidłową ciążę. Istnieją jednak opisy przypadków prawidłowych ciąż ze stężeniem progesteronu mniejszym niż wspomniane oraz ciąż pozamacicznych, którym towarzyszyło prawidłowe stężenie progesteronu. Poza tym pomiary stężenia progesteronu mają ograniczone zastosowanie kliniczne ze względu na nie zawsze natychmiastową dostępność testu.
Lekarz dyżurny izby przyjęć konsultuje się z dyżurnym ginekologiem położnikiem. Wynik przyłóżkowego badania ultrasonograficznego wskazuje na obecność umiarkowanej objętości wolnego płynu w miednicy. W badaniu przedmiotowym stwierdza się wyraźną bolesność po prawej stronie oraz tkliwość przy poruszaniu szyjką macicy. Nie stwierdza się objawu Blumberga.
Podczas badania ultrasonograficznego u pacjentki z objawami we wczesnej ciąży należy zwrócić szczególną uwagę nie tylko na endometrium i jamę macicy, ale także na przydatki. Czułość badania ultrasonograficznego w wykrywaniu ciąży pozamacicznej zależy od umiejętności osoby wykonującej badanie. Jego dodatnia wartość predykcyjna będzie zależała od wyjściowego prawdopodobieństwa ciąży pozamacicznej w badanej populacji.
Jeden z ośrodków opublikował ostatnio swoje doświadczenia dotyczące wykonywania przezpochwowego badania ultrasonograficznego przez lekarzy rezydentów w trakcie specjalizacji z ginekologii i położnictwa. Wśród pacjentek zgłaszających się z objawami, u których ostatecznie rozpoznano ciążę pozamaciczną, u 61% wynik badania USG był niediagnostyczny.17 Na oddziale patologii wczesnej ciąży, gdzie badania ultrasonograficzne wykonywali doświadczeni specjaliści, na podstawie wstępnego badania USG wykryto 74% ciąż pozamacicznych, a badanie cechowała 99% swoistość.18
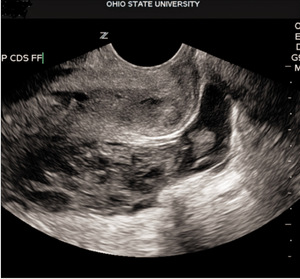
Na podstawie szerokości endometrium nie można różnicować ciąży pozamacicznej z prawidłową czy nieprawidłową ciążą wewnątrzmaciczną.19 Obecność wolnego płynu w zagłębieniu odbytniczo-macicznym także nie jest objawem patognomonicznym dla ciąży pozamacicznej, chociaż może być spowodowana pęknięciem lub krwawieniem z jajowodu. Subiektywna ocena objętości płynu oraz jego echogeniczności może pomóc w rozstrzygnięciu kwestii krwawienia do jamy otrzewnej (ryc. 2).
Wyniki badania USG oraz stan kliniczny pacjentki wskazywały na pękniętą ciążę pozamaciczną. Kobieta została przeniesiona na salę operacyjną, gdzie wykonano laparoskopię. W jamie otrzewnej stwierdzono 150 ml krwi oraz poszerzony, przekrwiony jajowód krwawiący z okolicy strzępków. Drugi jajowód wyglądał prawidłowo. W trakcie laparoskopii wykonano jednostronną salpingektomię.
W przypadku podejrzenia lub ewidentnego pęknięcia jajowodu wskazane jest leczenie operacyjne drogą laparoskopii. U pacjentek niestabilnych hemodynamicznie zalecana jest laparotomia. Decyzja o wykonaniu salpingotomii lub salpingektomii zależy od stanu jajowodu. Jeżeli jajowód jest poważnie uszkodzony lub jest to kolejna ciąża jajowodowa, należy go usunąć. W przypadku jak opisywany, w którym nie doszło do pęknięcia jajowodu, można rozważyć wykonanie salpingotomii. Zgodnie z opinią ekspertów w przypadkach uszkodzenia drugiego jajowodu lub jego braku preferowanym postępowaniem jest salpingotomia pozwalająca zachować potencjał rozrodczy pacjentki. Wybór między salpingotomią a salpingektomią u pacjentki ze zdrowym drugim jajowodem jest kwestią sporną i dotyczy przyszłych wyników położniczych, w tym zarówno zachowania płodności, jak i ryzyka ponownej ciąży pozamacicznej.
W niedawnym prospektywnym badaniu populacyjnym oceniono skumulowany wskaźnik IUP u kobiet po przebytym leczeniu ciąży pozamacicznej.21 Na podstawie analizy wielu zmiennych nie stwierdzono różnic w płodności u kobiet, u których wykonano salpingektomię, salpingotomię lub zastosowano leczenie farmakologiczne. Co więcej, odsetek ponownych ciąż pozamacicznych także nie różnił się między grupami. Wydaje się jednak, że u pacjentek 35-letnich i starszych z niepłodnością lub patologią jajowodu w wywiadzie najkorzystniejszym postępowaniem jest leczenie operacyjne zachowujące jajowód. We wcześniejszych badaniach także nie zdołano wykazać jednoznacznie wyższości którejś z metod postępowania nad innymi.22 Główną wadą salpingotomii jest ryzyko pozostawienia ektopowo zlokalizowanych tkanek jaja płodowego. Ocenia się, że 10-15% pacjentek będzie wymagać dodatkowego leczenia farmakologicznego lub ponownej operacji.23
U pacjentki z niepękniętą ciążą jajowodową alternatywą dla leczenia operacyjnego jest postępowanie zachowawcze, obejmujące leczenie farmakologiczne lub wyczekiwanie. Przed zastosowaniem metotreksatu lekarz musi się upewnić, że nie podaje go pacjentce z prawidłową ciążą wewnątrzmaciczną, np. IUP ze stężeniem β hCG poniżej wartości odcięcia lub we wczesnej ciąży z granicznym przyrostem stężenia hCG. Leczenie metotrekasatem po raz pierwszy wprowadzono w latach 80. XX wieku na podstawie doświadczeń z leczeniem ciążowej choroby trofoblastycznej. Postępowanie to jest obecnie szeroko stosowane. W 2008 roku American College of Obstetricians and Gynecologists (ACOG) opublikowało w biuletynie praktycznym wytyczne dotyczące zastosowania metotreksatu, które zaktualizowano w 2012 roku.24 Według tych wytycznych obecność pęcherzyka ciążowego o średnicy przekraczającej 3,5 cm lub widoczna w USG czynność serca zarodka są względnymi przeciwwskazaniami do zastosowania metotreksatu. W badaniach wykazano także, że duże stężenie hCG przed leczeniem jest czynnikiem predykcyjnym jego niepowodzenia.25 ACOG zaleca rozważenie wielodawkowego protokołu leczenia u pacjentek ze stężeniem hCG przekraczającym 5000 IU/l.24
Kluczowe zagadnienia
- Alternatywą dla leczenia operacyjnego u pacjentki z niepęknięta ciążą jajowodową jest leczenie farmakologicznie lub postępowanie wyczekujące.
- W przypadku podejrzewanego lub ewidentnego pęknięcia jajowodu konieczna jest interwencja chirurgiczna, najlepiej drogą laparoskopową.
- Na oddziale patologii wczesnej ciąży, gdzie badania ultrasonograficzne wykonywali doświadczeni specjaliści, na podstawie wstępnego badania USG możliwe było wykrycie 74% ciąż pozamacicznych, a badanie cechowała 99% swoistość.
- Przy wyborze opcji terapeutycznych decyzja o potrzebie częstego wykonywania badań kontrolnych powinna być podejmowana ostrożnie w zależności od towarzyszących u danej pacjentki okoliczności.
Czasami u pacjentek bez objawów wskazane jest postępowanie wyczekujące. Zgodnie z wytycznymi ACOG postępowanie takie można rozważyć u kobiet z wyjściowo małym stężeniem hCG, które w czasie obserwacji dodatkowo maleje.24 W przeprowadzonym niedawno badaniu randomizowanym porównano postępowanie wyczekujące z zastosowaniem pojedynczej dawki metotreksatu u pacjentek z ciążą ektopową (zdefiniowaną jako pozytywny wynik badania ultrasonograficznego ze stężeniem hCG poniżej 1500 IU/l utrzymującym się na stałym poziomie lub PUL ze stałym stężeniem hCG mniejszym niż 2000 IU/l26). Sześćdziesiąt procent pacjentek w grupie, w której zastosowano postępowanie wyczekujące, oraz 76% z grupy leczonej metotreksatem nie wymagało dodatkowego leczenia. Dwa procent pacjentek z grupy leczonej metotreksatem oraz 13% z grupy, w której zastosowano postępowanie wyczekujące, wymagało operacji. W innym, mniej rygorystycznie zaprojektowanym badaniu także oceniano grupę pacjentek w ciąży pozamacicznej.27 W tym badaniu 49% pacjentek, u których zastosowano postępowanie wyczekujące, nie wymagało innego leczenia. Obecnie trwa randomizacja kobiet do grupy leczonej metotreksatem lub placebo w kolejnym zaplanowanym badaniu poświęconym leczeniu ciąży pozamacicznej.28
Ze względu na potencjalną możliwość przetrwania tkanki trofoblastu i jej wzrostu oraz ryzyko pęknięcia jajowodu pacjentki, u których wykonano salpingotomię, włączono metotreksat lub zastosowano postępowanie wyczekujące, wymagają ścisłej obserwacji po leczeniu. Po podaniu metotreksatu oczekuje się, że stężenie hCG będzie malało o 15% między 4 a 7 dniem od zastosowania leku. U pacjentek leczonych metotreksatem i u poddanych salpingotomii należy co tydzień oceniać stężenie hCG aż do uzyskania wyników ujemnych. Obserwacja pacjentek, u których zastosowano postępowanie wyczekujące, wymaga początkowo częstszych badań – co 2-4 dni przez pierwszy tydzień, a następnie raz w tygodniu.
Przy wyborze opcji terapeutycznych decyzja o potrzebie częstego wykonywania badań kontrolnych powinna być podejmowana ostrożnie w zależności od towarzyszących u danej pacjentki okoliczności. W dwóch badaniach dostępnych w piśmiennictwie oceniono współpracę pacjentek i ich stosowanie się do zaleceń lekarskich w populacjach miejskich. W jednym badaniu stwierdzono, że zaledwie 10% pacjentek w pełni zastosowało się do zaleceń, a 15% nie mogło być dalej obserwowanych mimo usilnych starań skontaktowania się z nimi.29 W drugim badaniu obserwacja nie była możliwa u 11% pacjentek. Zaledwie 45% pacjentek dotrwało w obserwacji do momentu stwierdzenia ujemnego wyniku hCG.30 U pacjentek, u których istnieje duże prawdopodobieństwo złej współpracy i niestosowania się do zaleceń lub kobiet z ograniczonym dostępem do opieki zdrowotnej, lepszą opcją będzie usunięcie jajowodu.
Ostateczny wynik badania histopatologicznego potwierdził ciążę pozamaciczną w bańce jajowodu. Pacjentka została wypisana do domu tego samego dnia, a w okresie pooperacyjnym nie obserwowano powikłań.
Statystycznie prawdopodobieństwo, że PUL okaże się ciążą wewnątrzmaciczną, jest większe niż to, że będzie to ciąża pozamaciczna. Ciąża pozamaciczna jest jednak stanem mogącym zagrażać życiu. W procesie diagnostycznym ważną rolę odgrywają szczegółowo zebrany wywiad, rozważne stosowanie badania ultrasonograficznego i pomiary stężenia hCG. Po ustaleniu rozpoznania ciąży pozamacicznej należy rozważyć możliwe opcje postępowania, biorąc pod uwagę dalsze plany rozrodcze pacjentki i jej możliwości ścisłego stosowania się do zaleceń lekarskich w trakcie obserwacji po leczeniu.
Contemporary OB/GYN, Vol. 58, No. 3, March 2013, p. 22. Extrauterine pregnancy. Detection and management.