Stan przedegzaminacyjny
Postępowanie w przypadku nabytej wady zastawkowej serca – waga momentu podjęcia właściwej decyzji
lek. Michał Kowara1,2
prof. dr hab. n. med. Marcin Grabowski1
- Szczegółowe zalecenia dotyczące postępowania u chorych z konkretną wadą zastawkową przedstawiają wytyczne European Society of Cardiology z 2017 roku, których zarys przedstawiono w niniejszym artykule
- Kluczowymi punktami zintegrowanego podejścia zarówno w kwestii diagnostyki, jak i terapii w przypadku występowania wad zastawkowych są monitorowanie chorego i uchwycenie momentu, w którym powinien on zostać poddany leczeniu interwencyjnemu
Choroby zastawkowe serca niejednokrotnie stanowią wyzwanie dla kardiologa, ponieważ wymagają kompleksowego podejścia do chorego – rozpoznania czy wada zastawkowa ma charakter pierwotny, czy wtórny – oraz diagnostyki współistniejących chorób układu sercowo-naczyniowego. Kluczowym punktem postępowania z chorym z zastawkową wadą serca jest decyzja o leczeniu interwencyjnym, która musi zostać podjęta we właściwym momencie.
Epidemiologia i diagnostyka wad zastawkowych
Problem nabytych wad zastawkowych serca dotyczy ok. 2,5% populacji krajów wysoko rozwiniętych, co wykazano w przeprowadzonym przez Nkomo i wsp. populacyjnym badaniu przekrojowym obejmującym ok. 12 000 dorosłych osób w Stanach Zjednoczonych1. Częstość występowania wad zastawkowych w grupie osób <65 roku życia wynosi <2%, natomiast istotnie zwiększa się u seniorów – wśród osób >75 roku życia odsetek tych chorób wynosi 13,2%. W badaniu Euro Heart Survey on VHD z 2001 roku wykazano, że najczęstszą nabytą wadą zastawkową jest stenoza zastawki aortalnej (43%), następnie niedomykalność zastawki mitralnej (32%), niedomykalność zastawki aortalnej (13%) oraz stenoza zastawki mitralnej (12%). Procesy degeneracyjne, zwyrodnieniowe stanowiły etiologię 63% wad zastawkowych w populacji pacjentów w Europie2,3. Choroby te są wykrywane nawet u 1/4 osób zgłaszających się na konsultacje do ambulatorium bądź szpitala z przyczyn kardiologicznych, ich częstość wzrasta wraz z występowaniem czynników ryzyka, np. nadciśnienia tętniczego4,5. Dlatego też dokładny wywiad ze szczegółową oceną objawów wady, badania przedmiotowe i echokardiograficzne, stanowiące podstawę rozpoznania choroby zastawkowej serca, są niezwykle istotne w kardiologicznym kompleksowym postępowaniu diagnostycznym.
W ocenie stenozy aortalnej pod kątem jej objawowości ważną rolę odgrywa echokardiograficzna próba dobutaminowa, natomiast badania, takie jak rezonans magnetyczny, tomografia komputerowa i fluoroskopia rentgenowska, pełnią funkcję pomocniczą i wykonywane są w szczególnych przypadkach. Trzeba podkreślić, że u wybranych pacjentów (z chorobą sercowo-naczyniową w wywiadzie, z dysfunkcją skurczową lewej komory, podejrzeniem niedokrwienia mięśnia sercowego, u mężczyzn >40 roku życia, kobiet po menopauzie oraz u osób z co najmniej jednym czynnikiem ryzyka chorób układu sercowo-naczyniowego) kwalifikowanych do operacyjnego leczenia wady zastawkowej wskazane jest uprzednie wykonanie koronarografii w ramach diagnostyki choroby niedokrwiennej serca.
Moment podjęcia decyzji terapeutycznej
Kluczowe miejsce w terapii wad zastawkowych serca zajmuje leczenie interwencyjne, tj. operacja naprawy lub wymiany zastawki oraz zabieg wewnątrznaczyniowy. Sprawą niezwykle istotną jest odpowiednie zakwalifikowanie chorych do takiego leczenia, z uwzględnieniem skal ryzyka (szczególnie EuroSCORE II), chorób współistniejących i spodziewanego czasu przeżycia. Wady zastawkowe serca ulegają progresji i ważne jest wybranie takiego momentu, w którym nie doszło jeszcze do wtórnej destrukcji mięśnia sercowego, a pacjent odniesie z operacji wymierne korzyści w postaci poprawy rokowania. Na przykład w stenozie aortalnej, w której progresja następuje stopniowo przez wiele lat, a mięsień sercowy ulega adaptacyjnemu przerostowi koncentrycznemu, momentem krytycznym jest pojawienie się nieodwracalnej dysfunkcji skurczowej lewej komory; w tej sytuacji leczenie interwencyjne nie poprawi już funkcji serca. Ten moment krytyczny jest poprzedzony pojawieniem się objawów, takich jak dolegliwości stenokardialne, duszność, omdlenia, wynikających z ograniczenia rezerwy wieńcowej przerośniętego miokardium6. Pojawienia się objawów klinicznych u pacjentów ze stenozą zastawki aortalnej stanowi zatem wskazanie do niezwłocznego leczenia interwencyjnego.
Według ogólnej zasady leczenie interwencyjne wad zastawkowych jest podejmowane u pacjentów, u których występują objawy ciężkiej wady danej zastawki. Szczegółowe zalecenia dotyczące postępowania u chorych z konkretną wadą zastawkową przedstawiają wytyczne European Society of Cardiology (ESC) z 2017 roku, których zarys przedstawiono w niniejszym artykule7. Trzeba podkreślić, że w celu optymalnego podjęcia decyzji dotyczących kwalifikacji konkretnego pacjenta do interwencyjnego leczenia wady zastawkowej zaleca się konsultacje w ramach tzw. kardiogrupy.
Wady zastawki aortalnej
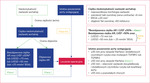
C
horzy z niedomykalnością zastawki aortalnej powinni być poddani ocenie echokardiograficznej nie tylko pod kątem pomiaru parametrów samej zastawki, ale również tętniakowatego poszerzenia opuszki aorty i aorty wstępującej. W takim przypadku badaniem niezbędnym w kwalifikacji do operacji staje się również badanie TK bramkowane EKG. W przypadku chorego ze stenozą zastawki aortalnej kluczowa staje się echokardiograficzna ocena gradientu przezzastawkowego, pola powierzchni zastawki aortalnej (AVA – aortic valve area), indeksowanego przepływu (indeksowana objętość wyrzutowa; SVi – stroke volume index), a w przypadku przepływu niskogradientowego i niskoprzepływowego – odniesienie do frakcji wyrzucania lewej komory (LVEF – left ventricular ejection fraction) oraz rezerwy przepływu ocenianej w echokardiograficznej próbie dobutaminowej. Na rycinie 1 przedstawiono tok postępowania z pacjentem z niedomykalnością zastawki aortalnej, a na rycinie 2 – z chorym ze stenozą aortalną. Pacjenci z bezobjawową ciężką stenozą aortalną niekwalifikujący się do operacji powinni być oceniani przynajmniej raz na 6 miesięcy, natomiast chorzy z ciężką niedomykalnością aortalną i prawidłową LVEF – raz na rok (w przypadku pierwszej diagnozy lub istotnej dynamiki – co 3-6 miesięcy).