Sympozjum: immunologia kliniczna
Czy pacjent jest chory na układowe zapalenie naczyń?
Sarah L. Johnston
Pacjenci, u których doszło do rozwoju układowego zapalenia naczyń (inaczej vasculitis), mogą w pierwszej kolejności zgłosić się w trybie pilnym do lekarzy, którzy zwykle nie zajmują się tym problemem i nie mają dużego doświadczenia w tym zakresie. Z tego względu wszyscy lekarze zajmujący się stanami nagłymi powinni dysponować wiedzą dotyczącą licznych możliwych manifestacji układowego zapalenia naczyń. W niniejszym artykule przedstawiono definicję vasculitis, klasyfikację, obraz kliniczny choroby i przydatne badania diagnostyczne pierwszego wyboru oraz krótko przedyskutowano podstawowe możliwości terapeutyczne.
Definicja
Zapalenie naczyń (vasculitis) definiuje się jako stan zapalny w obrębie ściany naczyń krwionośnych, w którego diagnostyce złotym standardem jest badanie histopatologiczne bioptatu. Obraz kliniczny oraz zmiany histopatologiczne mogą się różnić w zależności od lokalizacji oraz kalibru zajętych naczyń. Vasculitis może mieć charakter pierwotny (autoimmunologiczny) lub wtórny do określonej przyczyny, np. zakażenia (patrz niżej). Rzadko jest możliwe określenie etiopatogenezy pierwotnych zapaleń naczyń. Cechy kliniczne i histologiczne często nakładają się na siebie i wzajemnie przenikają. Żaden z dotychczas opracowanych systemów klasyfikacji nie był w pełni satysfakcjonujący. Najlepsza znana nomenklatura dotycząca układowych chorób naczyń opiera się na konsensusie ustalonym podczas konferencji w Chapel Hill w USA.1 Ostatnio zaś European League Against Rheumatism (EULAR) przedstawiła zagadnienia, które wymagają opracowania w celu ustalenia definicji i kryteriów rozpoznania układowego zapalenia naczyń.2
Klasyfikacja
Klasyfikacja kliniczna
Pierwotne układowe zapalenie naczyń. Klasyfikacja kliniczna opiera się na średnicy zajętych naczyń i uwzględnia zapalenie naczyń dużego, średniego i małego kalibru:
- zapalenie dużych naczyń: zapalenie tętnicy skroniowej i choroba Takayasu
- zapalenie średnich naczyń: guzkowe zapalenie tętnic (PAN – polyarteritis nodosa) i choroba Kawasakiego
- zapalenie małych naczyń: ziarniniakowatość Wegenera, mikroskopowe zapalenie naczyń (MPA – microscopic polyangitis), zespół Churga-Strauss, plamica Schönleina-Henocha, krioglobulinemia i choroba z obecnością przeciwciał przeciwko błonie podstawnej kłębuszków nerkowych (choroba anty-GBM – antiglomerular basement membrane disease).
Wtórne zapalenia naczyń. Wśród przyczyn wtórnych zapaleń naczyń (często spotykanych w warunkach medycyny zajmującej się stanami nagłymi) wymienia się zakażenia, leki, choroby układowe tkanki łącznej oraz nowotwory złośliwe. Istotnymi przykładami zakażeń przebiegających z vasculitis są podostre bakteryjne zapalenie wsierdzia i choroba meningokokowa oraz zakażenia wirusowe, takie jak zakażenia cytomegalowirusem, wirusem Epsteina-Barr, HIV oraz wirusem zapalenia wątroby typu B i C.3 Istnieje wiele leków, które mogą indukować wystąpienie zapalenia naczyń. Jednym z najlepiej poznanych jest zapalenie naczyń indukowane propylotiouracylem przebiegające z obecnością przeciwciał przeciwko cytoplazmie neutrofilów (ANCA – antineutrophilic cytoplasmic antibody).4 Kolejnym uznanym czynnikiem jest hydralazyna. Opisano również przypadki vasculitis wywołane coraz częściej stosowanymi lekami biologicznymi (np. inhibitorami TNF-α).5
Zapalenie naczyń związane z chorobami układowymi tkanki łącznej może wystąpić np. w przebiegu reumatoidalnego zapalenia stawów, tocznia rumieniowatego układowego i zespołu Sjögrena. Obserwuje się wówczas dodatkowo objawy kliniczne wynikające z choroby podstawowej. Obecność monoklonalnych krioglobulin typu 1 może być manifestacją złośliwych nowotworów układu krwiotwórczego.
Klasyfikacja histopatologiczna
Klasyfikacja histopatologiczna uwzględnia wielkość zajętych naczyń oraz rozmieszczenie i rodzaj nacieku zapalnego, dla jej zastosowania niezbędne jest zatem pobranie tkanki do badania. W przypadku choroby przebiegającej z zajęciem małych naczyń, określanej jako leukocytoklastyczne zapalenie naczyń, często występuje nieswoisty naciek zapalny z obecnością limfocytów, neutrofilów i leukocytoklazji. Choroba dużych naczyń ma najczęściej charakter ziarniniakowy, podobnie jak niektóre typy zapaleń małych naczyń, np. ziarniniakowatość Wegenera i zespół Churga-Strauss. Zapalenie średnich naczyń (np. guzkowe zapalenie tętnic) jest chorobą kompleksów immunologicznych, podobnie jak zapalenia naczyń związane z toczniem rumieniowatym układowym i krioglobulinemią. Mikroskopowe zapalenie naczyń ma charakter leukocytoklastyczny, zaś plamica Schönleina-Henocha przebiega z odkładaniem immunoglobulin A (IgA).
Klasyfikacja immunologiczna
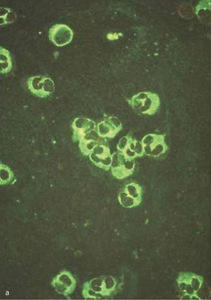
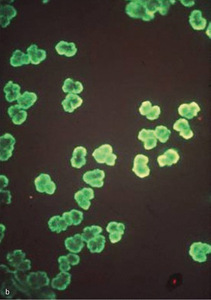
Próby klasyfikacji vasculitis uwzględniającej immunopatogenezę, np. zapalenie małych naczyń z obecnością ANCA (ryc. 1), zapalenie naczyń z odkładaniem kompleksów immunologicznych lub ziarniniakowe zapalenie naczyń, przedstawiono w formie podsumowania w tabeli 1.
Rycina 1. Identyfikacja przeciwciał przeciwko cytoplazmie neutrofilów (ANCA) metodą immunofluorescencji pośredniej. (a) ANCA typ cytoplazmatyczny: dodatnie znakowanie w cytoplazmie neutrofilów z obecnością ziarnistości i immunofluorescencją pomiędzy segmentami jąder komórkowych. (b) ANCA typ okołojądrowy: immunofluorescencja widoczna wokół jąder neutrofilów.
|
Tabela 1. Klasyfikacja immunologiczna zapaleń małych naczyń |
|
|
Związane z obecnością ANCA |
Niezwiązane z obecnością ANCA |
|
Ziarniniakowatość Wegenera |
Plamica Schönleina-Henocha |
|
Mikroskopowe zapalenie naczyń |
Zespół Churga-Strauss |
|
Nieme immunologicznie kłębuszkowe zapalenie nerek |
Krioglobulinemia |
|
Choroba z obecnością przeciwciał przeciwko błonie podstawnej kłębuszków nerkowych (choroba anty-GBM) |
|
ANCA (antineutrophilic cytoplasmic antibody) – przeciwciała przeciwko cytoplazmie neutrofilów
Obraz kliniczny
Wśród objawów klinicznych typowych dla różnych postaci zapalenia naczyń wymienia się objawy ogólne, takie jak: gorączka (często o niejasnej przyczynie), poty nocne, pogorszenie samopoczucia, bóle stawowe, bóle mięśniowe i spadek masy ciała. Pozostałe objawy mogą się różnić w zależności od rodzaju zapalenia naczyń:
- Zapalenie tętnicy skroniowej stanowi najczęstszą formę pierwotnego układowego zapalenia naczyń. Częstość jego występowania w populacji szacuje się na 200 przypadków na milion rocznie.6,7 Najczęściej występuje u osób >50. r.ż. Obraz kliniczny obejmuje bóle głowy, ból twarzy, chromanie żuchwy i, co szczególnie istotne, możliwą nagłą, nieodwracalną utratę wzroku, której nie towarzyszą dolegliwości bólowe. Z tego względu w momencie podejrzenia tego rozpoznania konieczne jest niezwłoczne wdrożenie leczenia.
- Choroba Takayasu stanowi rzadszą postać zapalenia dużych naczyń. Zajmuje przeważnie aortę i jej główne odgałęzienia.8 Występuje u młodszych osób, zwykle u kobiet <40. r.ż. Wśród nieswoistych objawów choroby należy wymienić rumień guzowaty. Bardziej swoiste objawy obejmują chromanie oraz objawy niedokrwienne, w tym objawy niedokrwienia mózgu, ubytki tętna, różnice pomiędzy wartościami ciśnienia tętniczego mierzonego na obu kończynach górnych >10 mmHg, szmery tętnicze i niedomykalność zastawki aortalnej.
- Guzkowe zapalenie tętnic – zazwyczaj dotyczy naczyń średniego kalibru. Objawia się często niedokrwieniem i zawałem zajętych narządów. Z reguły obejmuje jelita, serce, nerki i nerwy obwodowe. Częściej występuje u mężczyzn i może towarzyszyć zakażeniu wirusem zapalenia wątroby typu B.6
- Choroba Kawasakiego, z uwagi na obraz kliniczny nazywana również zespołem skórno-śluzówkowo-węzłowym, stanowi zapalenie naczyń występujące głównie u dzieci. U osób dorosłych rozpoznawana jest rzadko. Szczególnie poważne zmiany są związane z zajęciem naczyń wieńcowych i występowaniem tętniaków naczyń wieńcowych oraz niedokrwieniem mięśnia sercowego.
- Plamica Schönleina-Henocha stanowi zapalenie naczyń również częściej spotykane w praktyce pediatrycznej. Objawia się plamicą na kończynach dolnych i pośladkach z towarzyszącym krwiomoczem, bólem brzucha, biegunką z domieszką krwi oraz bólem stawów. W większości przypadków choroba ustępuje i nie dochodzi do postępującego uszkodzenia nerek.
- Ziarniniakowatość Wegenera zwykle dotyczy układu oddechowego i nerek, z tego względu może manifestować się różnymi objawami. Obraz kliniczny może obejmować zakażenie górnych dróg oddechowych, zapalenie ucha środkowego, zwężenie tchawicy, kaszel, duszność i krwioplucie, w tym także zagrażające życiu krwotoki z dróg oddechowych. Zajęcie nerek w przebiegu choroby obserwuje się w 80% przypadków. Występuje wówczas krwiomocz, białkomocz, nadciśnienie tętnicze i gwałtownie postępujące kłębuszkowe zapalenie nerek. Choroba może zajmować również inne narządy, w tym narząd wzroku i układ pokarmowy.6
- Mikroskopowe zapalenie naczyń manifestuje się głównie pod postacią choroby nerek z krwiomoczem, nadciśnieniem tętniczym i gwałtownie postępującym kłębuszkowym zapaleniem nerek. W przypadku zajęcia płuc obserwuje się krwotoki płucne. Zajęcie górnych dróg oddechowych występuje rzadko. Wśród innych rzadkich manifestacji choroby wyróżnia się zapalenie nadtwardówki oraz chorobę wieńcową.
- Zespół Churga-Strauss przebiega z objawami astmy oskrzelowej, naciekami zapalnymi w obrębie płuc, eozynofilią, wysypką skórną, mononeuropatią, zajęciem nerek, serca i układu pokarmowego. Astma oskrzelowa z towarzyszącą eozynofilią występuje dość często, co stwarza ryzyko fałszywie dodatnich rozpoznań zespołu Churga-Strauss, dlatego też istotna jest staranna ocena innych objawów choroby. Z drugiej strony, u pacjentów, u których wcześniej rozpoznano astmę oskrzelową, cechy zespołu Churga-Strauss mogą ujawnić się w chwili redukcji dawki glikokortykosteroidów i wdrożenia leczenia innymi lekami modyfikującymi chorobę, takimi jak antagoniści receptorów leukotrienowych lub omalizumab.9
- Krioglobulinowe zapalenie naczyń zazwyczaj objawia się plamicą skórną w obrębie kończyn, bólami stawowymi oraz neuropatią obwodową.10 Często obserwuje się kłębuszkowe zapalenie nerek. Opisywano również zajęcie przewodu pokarmowego, serca oraz ośrodkowego układu nerwowego. Obecność krioglobulin stwierdza się także w przebiegu chorób limfoproliferacyjnych, chorób układowych tkanki łącznej oraz w przewlekłych zakażeniach, takich jak zakażenie wirusem zapalenia wątroby typu C. W zależności od choroby podstawowej krioglobuliny mogą mieć charakter monoklonalny, poliklonalno-monoklonalny lub czysto poliklonalny.
- Choroba z obecnością przeciwciał przeciwko błonie podstawnej kłębuszków (choroba anty-GBM) zazwyczaj przebiega z gwałtownie postępującym kłębuszkowym zapaleniem nerek oraz, zwłaszcza u palaczy tytoniu, krwawieniem z dróg oddechowych.6
Wywiad
W wywiadzie lekarskim należy uwzględnić okoliczności wystąpienia objawów choroby, ich dynamikę, czas trwania oraz istotne czynniki poprzedzające ich pojawienie się, takie jak infekcje czy przyjmowanie leków. Należy określić także, jakich narządów dotyczą objawy choroby.