c. Angiografię naczyń płucnych metodą tomografii komputerowej
d. Badanie spirometryczne
e. Badanie USG żył kończyn dolnych
Ze względu na podejrzenie zatoru tętnicy płucnej należy niezwłocznie wykonać badanie obrazowe naczyń płucnych. W angiografii naczyń płucnych metodą tomografii komputerowej (angio-TK) uwidoczniono materiał zatorowo-zakrzepowy (20 mm) w początkowym odcinku prawej tętnicy płucnej dolnopłatowej (ryc.).
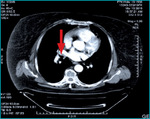
Rycina. Obraz angio-TK naczyń płucnych pacjentki. Widoczna skrzeplina w rozgałęzieniu prawej tętnicy płucnej.
Wykonano również dalsze niezbędne badania.
W badaniu echokardiograficznym: frakcja wyrzutowa serca – 67%, ciśnienie skurczowe w prawej komorze serca (RVSP – right ventricular systolic pressure) – 50 mmHg, bez zaburzeń kurczliwości odcinkowej. W badaniu USG żył kończyn dolnych z testem uciskowym (CUS – compression ultrasonography) uwidoczniono po stronie lewej w zakresie pnia piszczelowo-strzałkowego drobną skrzeplinę długości 5 mm i grubości 2 mm (średnica po kompresji 3,3 mm). W spirometrii: FEV1/FVC – 65%, FEV1 – 68% wartości należnej (1,54 l), próba odwracalności obturacji (fenoterol + bromek ipratropium) – wzrost FEV1 o 2%. Badanie angio-TK potwierdziło obecność skrzepliny w łożysku płucnym, w związku z tym zasadne jest rozpoznanie zatorowości płucnej. Źródłem materiału zatorowego jest najpewniej układ żył głębokich podudzia, co zostało potwierdzone w badaniu USG kończyn dolnych z testem uciskowym. Naczynie żylne było słabo podatne na ucisk i zawierało skrzeplinę.
Zgodnie z obowiązującymi wytycznymi, które dotyczą stratyfikacji ryzyka zgonu w zatorowości płucnej, w omawianym przypadku mamy do czynienia z zatorowością płucną niewysokiego ryzyka. W badaniu echokardiograficznym stwierdzono cechy uszkodzenia prawej komory serca, czego wyrazem jest podwyższona wartość ciśnienia w prawej komorze serca (RVSP) – 50 mmHg. W związku z tym pacjentkę można zaliczyć do grupy pośredniego ryzyka, w której odsetek wczesnych zgonów wynosi 3-15%.2,3
W badaniu spirometrycznym stwierdzono obniżenie wskaźnika FEV1/FVC <70%, FEV1 w zakresie 50-79% wartości należnej, cechy obturacji oskrzeli z ujemną próbą rozkurczową, co po uwzględnieniu objawów klinicznych oraz wywiadu pozwala na rozpoznanie przewlekłej obturacyjnej choroby płuc w stopniu umiarkowanym, czyli II według wytycznych GOLD 2010. Obecność duszności i zmiana charakteru plwociny mogą wskazywać na występujące obecnie zaostrzenie tej choroby.
3. Jakie postępowanie terapeutyczne byłoby najwłaściwsze?
a. Heparyna niefrakcjonowana we wlewie dożylnym + salbutamol w nebulizacji, antybiotyk
b. Glikokortykosteroidy dożylnie (metyloprednizolon 30 mg/ 24 h), długodziałające β2-mimetyki wziewnie, antybiotyk
c. Enoksaparyna 40 mg 1 × dziennie podskórnie, długodziałające β2-mimetyki wziewnie, prednizon 30 mg/24 h doustnie
d. Enoksaparyna 40 mg 2 × dziennie podskórnie, fenoterol i bromek ipratropium w nebulizacji, glikokortykosteroidy wziewnie, długodziałające β2-mimetyki wziewnie, antybiotyk
e. Enoksaparyna 60 mg 2 × dziennie podskórnie, glikokortykosteroidy wziewnie, długodziałające β2-mimetyki wziewnie, antybiotyk
Ze względu na rozpoznanie zatorowości płucnej powinno się zastosować heparynę drobnocząsteczkową (enoksaparynę) podskórnie, w dawce leczniczej 1 mg/kg 2 × dziennie, czyli w tym przypadku 2 × 60 mg, ale u pacjentki – biorąc pod uwagę obniżony GFR, który wynosił 45 ml/min – zdecydowano o podaniu dawki mniejszej o 30%, tj. 2 × 40 mg enoksaparyny. Po dwóch dniach rozpoczęto podawanie warfaryny doustnie w dawce 5 mg raz dziennie (po 2 dniach INR 1,3), następnie 10 mg (po dwóch dniach INR 2,1), ostatecznie w dawce 7,5 mg. Gdy przez dwa kolejne dni wartość INR wynosiła >2,0, odstawiono heparynę i kontynuowano leczenie antagonistą witaminy K, z zaleceniem stosowania go przez co najmniej sześć miesięcy, przy utrzymaniu wartości INR między 2 a 3. Przed upływem tego okresu wskazana jest dokładna ocena kliniczna oraz oznaczenie dimeru D celem podjęcia decyzji co do kontynuacji leczenia przeciwzakrzepowego. Biorąc pod uwagę rozpoznanie POChP, ze względu na istniejącą obturację świadczącą o zaostrzeniu tej choroby, zastosowano fenoterol (0,5 mg) z bromkiem ipratropium (0,25 mg) w nebulizacji 4 × dziennie oraz budezonid (0,5 mg) 2 × dziennie również w nebulizacji, a także salmeterol w inhalatorze proszkowym 50 µg 2 × dziennie, uzyskując poprawę stanu klinicznego. Ze względu na prawdopodobieństwo, że zaostrzenie POChP miało podłoże infekcyjne, podano również antybiotyk parenteralnie (amoksycylina z kwasem klawulanowym). Do stosowania w domu przepisano salmeterol oraz tiotropium w inhalatorach proszkowych oraz zalecono szczepienia przeciw grypie i pneumokokom.
U pacjentki przy zaostrzeniu zastosowano budezonid w nebulizacji, natomiast nie było wskazań do kontynuacji glikokortykosteroidoterapii przewlekle (postać umiarkowana POChP, brak częstych zaostrzeń). Przewlekłe stosowanie glikokortykosteroidów wiąże się z licznymi powikłaniami ogólnoustrojowymi, w tym zwiększonym ryzykiem zapalenia płuc.4 Kontynuowano leczenie statyną, diuretykiem pętlowym (w przypadku obrzęków obwodowych), sartanem oraz selektywnym β-adrenolitykiem ze względu na współistniejącą chorobę niedokrwienną serca i nadciśnienie tętnicze. β-adrenolityki stosowane długoterminowo u pacjentów z POChP niezależnie od występowania chorób układu krążenia przyczyniają się do zmniejszenia ryzyka zaostrzeń POChP oraz ryzyka zgonu z jakiejkolwiek przyczyny.5
W zatorowości płucnej, a zwłaszcza niewielkiego ryzyka, preferowanym lekiem przeciwzakrzepowym jest heparyna drobnocząsteczkowa, przy czym niezmiernie istotne jest, aby stosować ją w dawce leczniczej (w przypadku enoksaparyny 1 mg/kg 2 × dziennie). Należy jednak wziąć pod uwagę wartość przesączania kłębuszkowego wyrażoną szacowanym klirensem kreatyniny (eGFR) i przy wartościach <50 ml/min zastosować nieco mniejszą dawkę, a przy wartościach <30 ml/min i u pacjentów z wysokim ryzykiem krwawienia podawać heparynę niefrakcjonowaną pod kontrolą czasu kaolinowo-kefalinowego (APTT – activated partial thromboplastin time).3