Trudne rozpoznanie
Mary E. Margaretten MD1
Lawrence M. Tierney, Jr., MD,2,3
Gurpreet Dhaliwal, MD2,3
W artykule stopniowo przekazujemy ekspertowi informacje o rzeczywistym pacjencie (czcionka wytłuszczona). Ekspert na bieżąco je komentuje, pozwalając czytelnikowi śledzić swój tok rozumowania (czcionka zwykła). Na końcu zamieszczono komentarz autorów.
56-letnia kobieta zgłosiła się do izby przyjęć z powodu trwającego od 4 tygodni złego ogólnego samopoczucia. Lekarz pierwszego kontaktu zlecił wówczas podstawowe badania laboratoryjne, które były prawidłowe, z wyjątkiem leukocytozy wynoszącej 16 000 w mm3 . Chora otrzymała sulfonamid, ale złe samopoczucie się utrzymywało. Nie zgłaszała duszności, bólu w klatce piersiowej, utraty masy ciała, nudności, bólu brzucha, krwiomoczu, bólu mięśni ani bólu stawów. Przez wiele lat na kończynach górnych występowała u niej okresowo pokrzywka. Ostatni taki epizod zdarzył się 4 tygodnie wcześniej. Wywiady dotyczące przebytych chorób ujawniły jedynie autoimmunologiczne zapalenie tarczycy oraz bielactwo. Pacjentka nie przyjmuje żadnych leków poza hormonami tarczycy i wspomnianym sulfonamidem. Pracowała jako lekarz w Rosji, ale zakończyła aktywność zawodową, kiedy w 2000 r. wyemigrowała do Stanów Zjednoczonych. Nie nadużywa alkoholu, nie pali papierosów ani nie przyjmuje substancji psychoaktywnych. Ostatnio nie podróżowała, nie ma w domu zwierząt.
Złe samopoczucie jest często zgłaszanym objawem, ale nie ma zbyt dużej wartości, jeżeli chodzi o ukierunkowanie diagnostyki różnicowej. Zwiększona liczba krwinek białych może występować w wielu chorobach, zwłaszcza zakażeniach i chorobach zapalnych. Pokrzywka, zapalenie tarczycy i bielactwo w wywiadach wskazują na możliwość występowania innych chorób autoimmunologicznych, takich jak choroba Addisona lub cukrzyca, które mogłyby tłumaczyć złe samopoczucie.
Pacjentka była przytomna i czuła się dobrze. Temperatura ciała wynosiła 37,7°C, ciśnienie tętnicze 160/80 mmHg, częstość rytmu serca 93 uderzenia na minutę, częstość oddechów 16 na minutę, a wysycenie krwi tętniczej tlenem w czasie oddychania powietrzem atmosferycznym 100%. W badaniu przedmiotowym stwierdzono obustronne obrzęki w okolicy okołooczodołowej. Ciśnienie żylne oceniane w badaniu żył szyjnych było prawidłowe. Tarczyca prawidłowej wielkości, bez wyczuwalnych guzków ani bolesności uciskowej. Badanie osłuchowe płuc nie ujawniło nieprawidłowości. Podobnie badanie serca: nie wysłuchano szmerów ani tarcia osierdzia. Na skórze były widoczne rozrzucone obszary depigmentacji na kończynach górnych, klatce piersiowej, szyi, twarzy i owłosionej skórze głowy, które odpowiadały bielactwu. Badanie nerwów czaszkowych nie wykazało nieprawidłowości, a siła wszystkich grup mięśni była prawidłowa. Nie stwierdzono asteriksji [grubofaliste drżenie rąk – przyp. tłum.]. Poza tym nie stwierdzono innych odchyleń w badaniu przedmiotowym.
Przyczyną obrzęków mogą być choroby wątroby, serca i nerek. Obrzęki w okolicy okołooczodołowej wskazują na chorobę nerek. Obrzęki w okolicy okołooczodołowej i przedgoleniowej mogą występować w przebiegu niedoczynności tarczycy, chociaż nie jest dla nich charakterystyczna podatność na ucisk palcem. Ze względu na podwyższone ciśnienie tętnicze niedoczynność kory nadnerczy jest mało prawdopodobna. Leukocytoza pozostaje niewyjaśniona, należy wykluczyć zakażenie.
Liczba krwinek białych wynosiła 18 100 w mm3, z czego 83% stanowiły granulocyty obojętnochłonne, 7% limfocyty, 7% monocyty a 2% granulocyty kwasochłonne. Hematokryt wynosił 28,5%, średnia objętość krwinki 85 µm3 , a liczba płytek 147 000 w mm3. Opadanie krwinek czerwonych – 99 mm po godzinie. Wyniki badań czynności wątroby prawidłowe, z wyjątkiem stężenia albumin w surowicy, które wynosiło 2,5 g/dl. Stężenie azotu mocznika w surowicy 77 mg/dl (27 mmol/l), a stężenie kreatyniny 8,9 mg/dl (790 µmol/l). Cztery tygodnie wcześniej stężenie kreatyniny w surowicy wynosiło 1,0 mg/dl (88 µmol/l). W badaniu ogólnym moczu wykryto białko w stężeniu 100 mg/dl, a w osadzie nie było krwinek czerwonych, białych ani wałeczków. Stosunek stężenia białka do stężenia kreatyniny w przygodnej próbce moczu wynosił 1,6. W rozmazie krwi obwodowej nie stwierdzono schistocytów. Ultrasonografia nerek nie ujawniła przeszkody w odpływie moczu. Stężenie tyreotropiny wynosiło 14,8 mj.m./l. Stężenie składnika C3 dopełniacza 76 mg/dl (wartości prawidłowe: 71-159 mg/dl), a składnika C4 – 1,9 mg/dl (wartości prawidłowe: 13-30 mg/dl).
U pacjentki stwierdzono znaczne upośledzenie czynności nerek, któremu towarzyszył mierny białkomocz. Zmniejszone stężenie składnika C4 dopełniacza odpowiadałoby najbardziej chorobie przebiegającej z odkładaniem się kompleksów immunologicznych, takiej jak toczeń rumieniowaty układowy, ale w takiej sytuacji można by także oczekiwać zmniejszenia stężenia składnika C3 dopełniacza; nie stwierdzono również mikroskopowego krwinkomoczu, który typowo towarzyszy szybko postępującemu zapaleniu kłębuszków nerkowych. Zastosowanie sulfonamidu mogłoby być powodem epizodu ciężkiego śródmiąższowego zapalenia nerek; w takiej sytuacji pomocne jest wykrycie krwinek białych w osadzie moczu, ale nie zawsze są one obecne. Nie zidentyfikowano żadnego czynnika hemodynamicznego ani toksycznego, który mógłby spowodować ostrą martwicę cewek; nie wykryto również często występujących w tym stanie wałeczków z komórek nabłonka cewek nerkowych. Nieaktywny osad moczu nakazuje rozważyć zmniejszenie objętości wewnątrznaczyniowej jako przyczynę niewydolności nerek, ale dane z wywiadów na to nie wskazują. Ważne jest również wykluczenie upośledzenia odpływu moczu, ale u kobiet jest ono o wiele rzadsze niż u mężczyzn. Wynik oznaczenia tyreotropiny wskazuje na to, że występująca u pacjentki autoimmunologiczna niedoczynność tarczycy jest niedostatecznie leczona, ale wzrost stężenia tyreotropiny tego stopnia nie tłumaczy istotnych obrzęków, niewydolności nerek ani leukocytozy. Biorąc pod uwagę ciężką niewydolność nerek i jej niejasną przyczynę, wskazówek terapeutycznych mogłaby dostarczyć biopsja nerki. Połączenie niedokrwistości, przyspieszonego opadania krwinek czerwonych oraz niewydolności nerek wskazuje na możliwość występowania szpiczaka mnogiego, który zwykle nie wywołuje wykrywalnego białkomoczu, ponieważ test paskowy nie wykrywa łańcuchów lekkich immunoglobulin, nawet jeżeli w moczu znajdują się ich duże ilości.
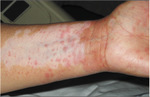
Rycina 1. Zdjęcie przedramienia pacjentki ukazujące rumieniowato-plamiste zmiany na tle obszarów depigmentacji w przebiegu bielactwa.
W pierwszym dniu hospitalizacji na kończynach górnych i dolnych pacjentki pojawiły się uniesione, rumieniowate, swędzące plamiste zmiany podobne do tych, które występowały podczas wcześniejszych epizodów (ryc. 1). Biopsja skóry ujawniła powierzchowne okołonaczyniowe i śródmiąższowe nacieki z limfocytów, neutrofilów i granulocytów kwasochłonnych, które odpowiadały zmianom o charakterze pokrzywki. Bezpośredni test immunofluorescencyjny nie wykazał obecności IgG ani dopełniacza. We krwi wykryto przeciwciała przeciwjądrowe (ANA – antinuclear antibody ) o plamistym typie świecenia, w mianie >1:640. Nie stwierdzono obecności przeciwciał przeciwko dwuniciowemu DNA, rybonukleoproteinom (Ro i La) oraz antygenom jądrowym (Smitha i RNP). Wyniki oznaczeń przeciwciał przeciwko proteinazie serynowej typu 3 (typ cytoplazmatyczny przeciwciał przeciw cytoplazmie neutrofilów, c-ANCA) i mieloperoksydazie były negatywne, podobnie jak wynik oznaczenia antystreptolizyny O. Elektroforeza białek surowicy i moczu nie wykazała nieprawidłowości. Na zdjęciu rentgenowskim klatki piersiowej stwierdzono niewielki obrzęk płuc. W posiewach krwi nie obserwowano wzrostu drobnoustrojów. Stężenie azotu mocznika w surowicy zwiększyło się do 99 mg/dl (35 mmol/l), a stężenie kreatyniny w surowicy do 10,7 mg/dl (950 µmol/l).
W diagnostyce różnicowej pokrzywki należy uwzględnić wiele różnych schorzeń, ale większość przypadków ma charakter idiopatyczny. W tym przypadku należy rozważyć zwłaszcza możliwość wirusowego zapalenia wątroby typu B lub C, które mogą przebiegać z pokrzywką, a także przyczyn niewydolności nerek – kłębuszkowych (np. krioglobulinemia i błoniasto-rozplemowe zapalenie kłębuszków nerkowych) oraz naczyniowych (np. guzkowe zapalenie tętnic). Miano ANA >1:640 o typie świecenia plamistego wskazuje na możliwość występowania tocznia rumieniowatego układowego, mieszanej choroby tkanki łącznej, zespołu Sjögrena i różnych innych chorób autoimmunologicznych, ale wyniki bardziej swoistych badań serologicznych tego nie potwierdzają.
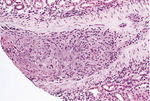
Rycina 2. Mikrofotografia przedstawiająca fragment tętnicy łukowatej w nerce (barwienie hematoksyliną i eozyną).
Widoczne całkowite, częściowo zrekanalizowane zamknięcie światła tętnicy przez organizującą się tkankę włóknisto-śluzowatą.
W celu leczenia nadciśnienia tętniczego zastosowano metoprolol i amlodypinę. Z powodu kwasicy metabolicznej i przeciążenia płynami rozpoczęto hemodializy. Po 6 dniach hemodializ oraz zwiększeniu dawek leków przeciwnadciśnieniowych do 2 × 100 mg/24h metoprololu doustnie oraz 10 mg/24h amlodypiny skurczowe ciśnienie tętnicze utrzymywało się poniżej 150 mmHg. Wykonano biopsję nerki. Spośród 30 kłębuszków, które poddano badaniu, 5% było zapadniętych i całkowicie stwardniałych. Nie stwierdzono rozrostu komórek mezangialnych kłębuszków, natomiast widoczne było rozlane włóknienie śródmiąższowe o niewielkim nasileniu. Biopsja ujawniła również prawie całkowitą niedrożność tętnicy mięśniowej średniego kalibru (ryc. 2). Ściana tętnicy była dobrze zachowana, nie stwierdzono zapalenia ani martwicy w jej obrębie. Małe tętnice mięśniowe były drożne. W mikroskopii immunofluorescencyjnej nie stwierdzono obecności IgG, IgM, IgA, składnika C1q dopełniacza, fibrynogenu, albumin ani łańcuchów lekkich immunoglobulin. Mikroskopia elektronowa nie wykazała obecności gęstych złogów. Ze względu na niedrożność tętnicy rozpoczęto podawanie heparyny.
Wynik biopsji nie wskazuje na określoną przyczynę kłębuszkową ani cewkowo-śródmiąższową niewydolności nerek. Niedrożność tętnicy średniego kalibru była nieoczekiwana. Patrząc retrospektywnie, nieaktywny osad moczu powinien skłonić do wcześniejszego rozważenia naczyniowych przyczyn niewydolności nerek. Niedrożność tętnicy nakazuje podejrzewać zespół antyfosfolipidowy lub inne przyczyny nadkrzepliwości, chociaż u pacjentki nie było danych wskazujących na zakrzepicę w innych łożyskach naczyniowych. Obecność skrzepliny w tętnicy średniego kalibru powinna również nasunąć podejrzenie guzkowego zapalenia tętnic, chociaż u pacjentki nie występowały objawy ze strony przewodu pokarmowego ani objawy neurologiczne, które wraz z cechami zajęcia nerek są częstymi przejawami guzkowego zapalenia tętnic.
Diagnostyka w kierunku zespołu antyfosfolipidowego (próba z rozcieńczonym jadem żmii Russella, przeciwciała antykardiolipinowe w klasach IgG i IgM oraz przeciwciała przeciwko β2-glikoproteinie typu I) była negatywna. Nie stwierdzono obecności czynnika V Leiden, a stężenia białka C, białka S i antytrombiny III były prawidłowe. Wykryto przeciwciała anty-HBs i anty-HBc, ale wyniki oznaczeń antygenu HBs i wirusowego DNA były negatywne. Nie stwierdzono obecności przeciwciał przeciwko wirusowi zapalenia wątroby typu C ani krioglobulin. Rezonans magnetyczny (MRI) i angiografia MRI mózgu, klatki piersiowej oraz jamy brzusznej wykazały obecność dużej ilości płynu w worku osierdziowym oraz niewielką ilość płynu w obu jamach opłucnej. Czynność serca była prawidłowa. Nie stwierdzono pogrubienia ścian naczyń, zwężeń ani tętniaków, które wskazywałyby na zapalenie naczyń średniego lub dużego kalibru. Ciśnienie tętnicze pozostało podwyższone pomimo hemodializ i stosowania leków przeciwnadciśnieniowych. W czasie hospitalizacji pacjentka podała, że w ciągu ostatnich 4 tygodni samodzielnie przyjmowała w razie potrzeby prednizon w dawce 20 mg dziennie w celu leczenia pokrzywki.
Często błędnie zakładamy, że leki zgłoszone przez pacjenta w chwili przyjęcia do szpitala są jedynymi, jakie stosuje. Być może przyjmowanie kortykosteroidu było przyczyną leukocytozy występującej u pacjentki, a także zamaskowało objawy, które w przeciwnym razie byłyby obecne. Rezonans magnetyczny i angiografia MRI niemal wszystkich narządów nie wykazały typowych objawów guzkowego zapalenia tętnic. Mimo że angiografia MRI nie jest tak czuła i swoista jak klasyczna arteriografia, często pozwala wykryć tętniaki i nieregularne zwężenia tętnic u pacjentów z guzkowym zapaleniem tętnic. Jedną z przyczyn oporności nadciśnienia na leczenie pomimo dializoterapii jest postępująca twardzina układowa, która może być przyczyną waskulopatii w nerkach. Mimo że u tej pacjentki nie było innych klinicznych cech twardziny, stan ten może objawiać się ogniskowo w postaci przełomu nerkowego, nadciśnienia płucnego lub śródmiąższowej choroby płuc. Należy uzupełnić wywiady, pytając pacjentkę o występowanie objawu Raynauda, czyli trójfazowych, dobrze odgraniczonych zmian koloru skóry końców palców rąk lub stóp w następstwie ekspozycji na zimno. Można też wykonać badania czynnościowe płuc lub tomografię komputerową wysokiej rozdzielczości w poszukiwaniu subklinicznej śródmiąższowej choroby płuc.
Po wykonaniu biopsji zastosowano inhibitor ACE, jednocześnie kontynuując hemodializy. Ciśnienie tętnicze u pacjentki zmniejszyło się do 130/70 mmHg. Ponownie zlecono oznaczenie przeciwciał anty-Scl-70 metodą immunoenzymosorbcyjną (ELISA), które było już zlecone razem z wcześniejszymi badaniami laboratoryjnymi, ale nie zostało wykonane. Uzyskano wynik >6,0 jednostek ELISA na mililitr (wartość prawidłowa <1,0). Pacjentkę wypisano z klinicznym rozpoznaniem twardziny układowej bez zmian skórnych ( systemic sclerosis sine scleroderma ) przebiegającej z zajęciem nerek. Zaplanowano kontynuację dializoterapii w trybie ambulatoryjnym oraz dalszą obserwację kliniczną.
U pacjentki stwierdzono laboratoryjne cechy twardziny bez objawów skórnych, gdyż dodatni wynik oznaczenia przeciwciał anty-Scl-70 jest bardzo swoisty dla twardziny układowej. Należy pamiętać, że kryteria diagnostyczne zaproponowane przez American College of Rheumatology, mimo że pomocne, są wykorzystywane głównie w badaniach epidemiologicznych. Jedynym dużym kryterium jest symetryczne pogrubienie, usztywnienie i stwardnienie skóry tułowia bądź kończyn proksymalnie w stosunku do stawów śródręczno-paliczkowych; zmiany te mogą występować na całych kończynach górnych, twarzy, szyi oraz tułowiu. Kryteria małe obejmują twardzinę ograniczoną do skóry palców (sklerodaktylia), punkcikowate bliznowate zagłębienia w skórze palców lub zanik tkanki poduszeczek palców oraz obustronne włóknienie u podstawy płuc. Twardzinę układową rozpoznaje się w przypadku proksymalnego pogrubienia i stwardnienia skóry lub obecności dwóch spośród trzech kryteriów małych. Często występują jednak takie przypadki jak opisany, których nie można jednoznacznie zaliczyć do żadnej kategorii diagnostycznej, a lekarz ostatecznie rozpoznaje najbardziej prawdopodobne schorzenie.
Po sześciu miesiącach od wypisu ze szpitala pacjentka wciąż wymagała dializoterapii z powodu niewydolności nerek bez oligurii. Pojawiły się nowe zmiany skórne, w tym poszerzone pętle naczyń włosowatych w łożyskach paznokci palców rąk oraz obustronne wzmożenie spoistości skóry palców, dłoni, przedramion i goleni. Potwierdzono rozpoznanie twardziny układowej z ostrym twardzinowym przełomem nerkowym. Rok później podczas wizyty kontrolnej u pacjentki stwierdzono w pełni rozwinięte telangiektazje w obrębie twarzy, zmiany w obrębie skóry okolicy ust ograniczające możliwość ich otwarcia oraz rozlane pogrubienie skóry palców i dłoni z nasilonym objawem Raynauda i owrzodzeniami palców.
Nie jest to nieoczekiwana sekwencja zdarzeń, ponieważ objawy podmiotowe i przedmiotowe danej choroby nie zawsze muszą pojawiać się w „podręcznikowej” kolejności. Pokazuje to znaczenie kolejnych obserwacji w dochodzeniu do właściwego rozpoznania.