Być lekarzem
Problem uzależnień psychofizycznych wśród lekarzy
Keith H. Berge, MD1
Marvin D. Seppala, MD2
Agnes M. Schipper, JD3
W SKRÓCIE
Temat uzależnień często pojawia się w mediach, ale to, że uzależnienia dotyczą również lekarzy, umyka uwadze opinii publicznej. Tymczasem lekarze nie są wolni od tego problemu. Przeciwnie, udowodniono, że w tej grupie zawodowej podatność na uzależnienia kształtuje się na tym samym lub wyższym poziomie co w pozostałej populacji, ponadto uzależnienia są zazwyczaj później wykrywane i poddawane leczeniu. Najczęstszą przyczyną późnej diagnozy są wysiłki lekarzy mające na celu ochronę wizerunku i pozycji zawodowej, podejmowane jeszcze na długo po tym, jak zniszczenie i chaos ogarną ich życie prywatne. W artykule omówimy zagadnienia, takie jak: stopień ryzyka i zakres uzależnień wśród lekarzy, trudności z rozpoznaniem problemu i podjęciem interwencji, metody terapii uzależnionych lekarzy, etyczne i prawne konsekwencje powrotu uzależnionego lekarza do pracy oraz konieczność dalszej opieki i monitorowania stanu lekarza po zakończeniu leczenia. Jest bardzo istotne, aby w miejscu pracy opracować i spisać zasady radzenia sobie z uzależnieniami. Przestrzeganie tych zaleceń pozwoli ograniczyć konsekwencje medyczne lub prawne oraz podjąć odpowiednie leczenie uzależnionych lekarzy.
Szacuje się, że w którymś momencie kariery zawodowej problem uzależnienia dotyka 10-12% lekarzy; odsetek ten jest zbliżony do odsetka właściwego dla całej populacji, a nawet nieznacznie wyższy.1,2 Zawód lekarza oznacza wysoki status społeczny i liczne profity, zarówno materialne, jak i niematerialne, ale wiąże się także z dużym ryzykiem napiętnowania i wykluczenia społecznego w razie wyjścia na jaw problemu uzależnienia. Groźba izolacji może prowadzić do poważnych konsekwencji, począwszy od opóźnienia rozpoznania i wdrożenia terapii, a skończywszy na ryzyku śmierci z powodu przedawkowania lub samobójstwa.3
Spóźnione rozpoznanie jest również powodowane obawą niektórych lekarzy, że ujawnienie uzależnienia może nie tylko negatywnie wpłynąć na ich autorytet, ale również pozbawić ich prawa do wykonywania zawodu, a co za tym idzie, środków do życia. Co więcej, rodzina i współpracownicy często wchodzą z chorym w zmowę milczenia, by chronić go przed utratą pracy i dochodów.
McLellan i wsp.2 przeprowadzili 5-letnie, przekrojowe badanie z udziałem 904 lekarzy; 87% badanych stanowili mężczyźni, którzy byli uczestnikami 16 stanowych programów leczenia lekarzy (PHP – Physician Health Program). Do nadużywanych substancji należały: alkohol – 50,3% przypadków, opioidy – 35,9%, związki psychostymulujące – 7,9%, pozostałe substancje – 5,9%. Spośród badanych 50% przyznawało się do nadużywania kilku substancji, 13,9% do stosowania środków dożylnych, a 17% do wcześniejszego uczestniczenia w terapii uzależnień. Zauważyliśmy, że niektóre specjalności, takie jak anestezjologia, medycyna ratunkowa i psychiatria, wydają się być nadreprezentowane w tych programach w porównaniu z reprezentacją lekarzy tych specjalności wśród ogółu lekarzy. Inni badacze sugerują, że mogą to być grupy o zwiększonej skłonności do uzależnień.4,5 Czynnikami sprzyjającymi mogą być stres powodowany pracą, łatwy dostęp do opioidów i innych substancji psychoaktywnych w miejscu pracy i przypuszczalnie większy odsetek osób o skłonnościach do nadużywania substancji wśród lekarzy decydujących się na te specjalności.6
Lekarze różnych specjalności mają skłonności do nadużywania substancji psychoaktywnych należących do różnych grup. Najczęściej nadużywany jest alkohol, ale tylko 10% uzależnionych anestezjologów bierze udział w terapii antyalkoholowej, natomiast większość z nich nadużywa dożylnych opioidów, takich jak fentanyl i sufentanyl. Uzależnieni lekarze często zapewniają sobie dostęp do tych substancji w pracy, zlecając większe dawki leków pacjentom, a następnie korzystając z nadwyżek na własny użytek. Utrata posady pozbawiłaby ich dostępu do nadużywanych substancji, dlatego starają się dobrze wywiązywać ze swoich obowiązków służbowych nawet wtedy, gdy już nie radzą sobie w innych dziedzinach życia. W chwili wyjścia choroby na jaw mają już często poważne problemy w życiu osobistym.7
Dla współpracowników, którzy mają podejrzenia w kwestii uzależnienia u kolegi, upewnienie się co do nich i podjęcie działań może być trudne i krępujące z różnych powodów, począwszy od dylematów: „Czy mam prawo mu mówić, jak ma kierować własnym życiem?”, po obawę przed procesem sądowym. Z drugiej strony w USA rady lekarskie w wielu stanach zagroziły sankcjami lekarzom, którzy wiedząc o uzależnieniu kolegi, nie powiadomili o tym samorządu (izb lekarskich) lub PHP. Ta kwestia została szerzej omówiona w dalszej części artykułu.
Jak należy postępować, jeśli podejrzewa się uzależnienie u lekarza?

Tabela 1. Objawy podmiotowe i przedmiotowe uzależnienia, które można zauważyć u lekarza w miejscu pracy
Objawy uzależnienia mogą być bardzo różne, od ledwie zauważalnych po bardzo oczywiste (tab. 1). Zdarza się, że lekarz przebywa w miejscu pracy pod wpływem nadużywanej substancji, wykazując typowe objawy, jak ataksja czy dyzartria, jednak badania wskazują, że z reguły oznaki uzależnienia są znacznie mniej widoczne, szczególnie w przypadku uzależnienia od opioidów. Lekarz może bez zarzutu wykonywać swoje obowiązki służbowe, a jedynym dostrzegalnym dla kolegów sygnałem istniejącego problemu mogą być zmiany w jego zachowaniu. Najważniejsza jest ochrona zdrowia pacjentów znajdujących się pod opieką uzależnionego lekarza, ale należy też pamiętać, że nadużywanie dożylnych opioidów grozi poważnymi konsekwencjami zdrowotnymi (np. obrzękiem mózgu z powodu niedotlenienia w wyniku nieumyślnego przedawkowania), a nawet śmiercią. Dlatego jeśli podejrzewa się uzależnienie u lekarza, konieczne jest szybkie potwierdzenie tego podejrzenia i interwencja. Niestety, decyzje często muszą być podejmowane w obliczu nieprzekonujących dowodów uzależnienia lub wykorzystywania na własny użytek substancji znajdujących się w miejscu pracy. Ryzyko tragicznych skutków wzrasta, jeżeli ocena jest odwlekana do czasu uzyskania niezbitych dowodów świadczących o uzależnieniu lekarza lub korzystaniu z substancji chemicznych szpitala na własny użytek. Żadna interwencja, która wymaga oceny uzależnienia od substancji psychoaktywnych, nie jest jednak równoznaczna z oskarżeniem o przestępstwo, dlatego umiarkowany stopień podejrzenia o uzależnienie jest wystarczający do podjęcia interwencji.8 Na wykresie przedstawiamy ogólne (i znacząco uproszczone, ponieważ nie jest możliwe zawarcie na nim wszelkich kierunków, w których ta sytuacja może się rozwinąć) metody postępowania, jeśli chodzi o wstępne rozpoznanie, interwencję i dalsze czynności podejmowane wobec lekarza podejrzewanego o uzależnienie. Każda jednostka służby zdrowia, niezależnie od wielkości, powinna ponadto opracować własne, zgodne z prawem wytyczne dotyczące postępowania w takich sytuacjach. W USA przepisy prawne regulujące te kwestie różnią się w poszczególnych stanach, dlatego przedstawiony na wykresie uproszczony model postępowania nie jest wystarczająco dokładny, aby przyjąć go jako formalną regułę we wszystkich jednostkach służby zdrowia. Jeśli placówki służby zdrowia nie sformalizują w postaci pisemnej swojej polityki postępowania w takich wypadkach, mogą być narażone na konsekwencje medyczne lub prawne.
Na czym polega interwencja?
Przez interwencję rozumiemy pierwszą konfrontację z podejrzanym o uzależnienie, której celem jest nakłonienie go do poddania się formalnej, przeprowadzonej przez ekspertów ocenie uzależnienia od substancji psychoaktywnych. Zarówno dla osoby podejrzewanej, jak i interweniującej sytuacja ta może okazać się jednym z najbardziej stresujących momentów w życiu, dlatego nie powinno się podejmować żadnych działań w sposób nieprzemyślany, lecz po odpowiednim przygotowaniu i uzyskaniu wsparcia logistycznego.9 Nigdy nie należy zwracać się indywidualnie do osoby podejrzewanej o uzależnienie, pytając, czy jest uzależniona, albo sugerując, że powinna przestać nadużywać substancji psychoaktywnych lub wykorzystywać na własny użytek leki znajdujące się w miejscu pracy. Ta strategia jest bezcelowa, ponieważ zaprzeczanie jest cechą charakterystyczną uzależnienia. Jest również niebezpieczna – lekarz może odnieść wrażenie, że jego pozycja, autonomia, poczucie bezpieczeństwa i stabilizacja finansowa są zagrożone, a to może pchnąć go w kierunku desperackich zachowań, włączając w to nawet samobójstwo.3
W sytuacji, gdy podejrzewany lekarz, będąc w stanie mocnego odurzenia, zajmuje się pacjentami lub mógłby w najbliższym czasie się nimi zajmować (np. podczas dyżuru na oddziale ratunkowym), konieczne jest natychmiastowe odsunięcie go od obowiązków. W takim wypadku interwencja będzie polegać na odprowadzeniu lekarza podejrzewanego o uzależnienie do ustalonego miejsca, takiego jak klinika lub oddział ratunkowy w miejscu zatrudnienia, gdzie będą mogły zostać wykonane testy na obecność uzależniających substancji psychofizycznych. Jeśli potwierdzą one obecność takich substancji, ta część interwencji (w szczególności sporządzenie dokumentacji nadużywania substancji) będzie zakończona. Dalsza opieka nad lekarzem polega na skierowaniu go do jednostki, która może ocenić skalę jego uzależnienia. Ważne jest ścisłe stosowanie się do przyjętych w danej placówce zasad postępowania w takich przypadkach. W sytuacjach niewymagających tak nagłego działania, np. w przypadku podejrzenia, że powodem nieobecności lekarza w pracy jest uzależnienie, ważne jest, aby przed podjęciem interwencji przygotować plan przekazania poufnej dokumentacji związanej z tą sprawą do instytucji, w której problem ten zostanie oceniony. Może to być placówka służby zdrowia, w której lekarz pracuje, jednostka realizująca program leczenia lekarzy (PHP) lub ekspert w zakresie uzależnień od substancji chemicznych. Większość stanowych oddziałów PHP może znacząco pomóc w przeprowadzeniu interwencji lub służyć radą przy wyborze specjalisty.10 Przytaczanie szczegółowej instrukcji, jak przeprowadzać bezpieczną i skuteczną interwencję, wykracza poza zakres tego artykułu, ale warto zaznaczyć, że w ciągu ostatnich 20 lat zmieniły się poglądy na temat właściwego momentu podjęcia działań. Podejście, które nakazywało zwlekać do czasu, gdy uzależniony „osiągnął dno”, tzn. ogarnęła go rozpacz i stracił wszystko, co było wartościowe w jego życiu, ewoluowało w kierunku modelu interwencji we wcześniejszym stadium choroby. Model ten opiera się na konfrontacji uzależnionego lekarza z grupą składającą się z członków rodziny, współpracowników, zwierzchników, którzy przytaczają konkretne zachowania świadczące o uzależnieniu. Ma to na celu przełamanie taktyki zaprzeczania. Następnie uzależnionego bezzwłocznie kieruje się do placówki zajmującej się terapią uzależnień, gdzie poddawany jest detoksykacji, oceniany jest stopień uzależnienia i wdrażane leczenie. Ze względu na zbyt duże ryzyko samobójstwa nie można po interwencji odesłać uzależnionego lekarza do domu z zaleceniem, aby w późniejszym terminie sam zgłosił się na badanie (Marvin D. Seppala, relacja bezpośrednia, 04.03.2009). Proces oceny stopnia uzależnienia może trwać od kilku godzin do kilku dni i zazwyczaj wiąże się z koniecznością hospitalizacji.
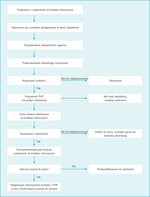
Rycina 1. Ogólne metody postępowania wobec lekarza podejrzewanego o nadużywanie substancji substancji psychoaktywnych. PHP – physician health program; szczegóły w tekście
Po podjęciu badań lub terapii przepływ informacji do pracodawcy o trafności diagnozy i ewentualnym terminie powrotu lekarza do pracy jest bardzo ograniczony ze względu na zasadę zachowania poufności, co jest jednym z negatywnych skutków interwencji. Jest to kłopotliwe, gdy próbuje się uzupełnić braki kadrowe spowodowane nieobecnością lekarza. Co więcej, medyczna ocena stanu lekarza może być niejednoznaczna. W takich wypadkach zalecamy dalszą dyskretną obserwację, gdyż nawet eksperci mogą zostać wyprowadzeni w pole przez wypierającego się uzależnienia lekarza.
Na czym polega terapia uzależnień od substancji psychoaktywnych?
W przypadku lekarzy nadużywających substancji psychoaktywnych ocena stopnia uzależnienia jest trudna i wymaga udziału zespołu specjalistów z różnych dziedzin, doświadczonych w pracy z tą grupą zawodową.11 Inteligencja niezbędna do wyuczenia się zawodu pozwala lekarzom stosować wyszukane techniki racjonalizowania, zaprzeczania i oporu.12 Podczas wstępnej oceny większość lekarzy zaprzecza istnieniu problemu, dlatego niezwykle ważna jest szczegółowa historia przyjmowania substancji chemicznych. Jej uzyskanie może być trudne, dlatego w celu ustalenia rozpoznania konieczne jest równoległe zbieranie informacji od przyjaciół, rodziny, współpracowników lekarza, a także od aptek. Z reguły od diagnozowanego lekarza wymaga się również pisemnego oświadczenia dotyczącego historii przyjmowania substancji psychoaktywnych. Ocena przyjmowanych substancji ma na celu sprawdzenie, czy problem rzeczywiście istnieje i jak jest poważny. Zarówno pełna historia medyczna, jak i badanie stanu zdrowia są niezbędne, gdyż uzależnieni często zaniedbują swoje zdrowie. Podczas wywiadu rodzinnego są zbierane informacje na temat funkcjonowania badanego lekarza w rodzinie; na ich podstawie ustala się, w jakim stopniu problem dotyczy rodziny. Współwystępujące zaburzenia psychiczne (w takiej sytuacji mówi się o podwójnej diagnozie, tj. przyjmowaniu substancji chemicznych połączonym z zaburzeniem afektywnym jednobiegunowym, zaburzeniem afektywnym dwubiegunowym, zaburzeniami lękowymi lub zespołem lęku napadowego) są częste wśród uzależnionych lekarzy i mogą utrudniać proces wychodzenia z nałogu,13 dlatego konieczne są konsultacje psychiatryczne i psychologiczne. Przesiewowe badanie funkcji poznawczych jest niezbędne, aby wykluczyć znaczące upośledzenie. Dokładnej oceny można dokonać po przeprowadzeniu badań neurokognitywnych. U osób z uzależnieniem od alkoholu i metamfetaminy często obserwuje się znaczące upośledzenie funkcji poznawczych i pamięci.
Po ustaleniu rozpoznania należy rozpocząć terapię w ośrodku wyspecjalizowanym w leczeniu uzależnień lekarzy. Często niezbędna jest detoksykacja, aby zapobiec objawom odstawiennym i pomóc w bezpiecznym przejściu do stanu wolnego od substancji chemicznych. Pacjentowi przydziela się także konsultanta ds. uzależnień i lekarza. Większość programów leczenia uzależnień składa się z psychoterapii indywidualnej i grupowej oraz edukacji na temat uzależnień, daje także możliwość nawiązania pozytywnych relacji w grupie.14 Każda terapia w pierwszej kolejności koncentruje się na zachowaniu abstynencji od alkoholu i innych substancji, bazując na 12-stopniowym programie opracowanym na potrzeby Anonimowych Alkoholików. McLellan i in.2 wyliczyli, że 95% lekarzy poddało się leczeniu opartemu na tym modelu, z czego 78% było leczonych w programie klinicznym, który trwał przeciętnie 72 dni (zakres wynosił 30-90 dni), a 22% w programie terapii ambulatoryjnej. Celem terapii jest uświadomienie jej uczestnikom, do jakiego stopnia uzależnienie wpłynęło na ich zachowanie i zmieniło życie. Wstępnym etapem terapii jest przełamywanie strategii zaprzeczania, rozpoznanie tych dziedzin życia, które wymagają uwagi i leczenia, a także uświadomienie chorym, że uzależnienie jest czynnikiem zagrażającym karierze zawodowej i życiu. Ważne jest również, aby osoby uzależnione przyswoiły umiejętności niezbędne do życia w abstynencji oraz uzyskały pomoc w rozwiązywaniu problemów, które mogą dotyczyć niemal wszystkich dziedzin życia, począwszy od kłopotów małżeńskich i rodzinnych aż po groźby utraty pracy i prawa do wykonywania zawodu.
Programy leczenia uzależnień wyspecjalizowane w leczeniu lekarzy oferują terapie opracowane specjalnie na użytek tej grupy zawodowej. Głównym elementem tego rodzaju leczenia jest terapia grupowa. Spotkania w grupie są okazją, aby obserwując inne osoby, rozpoznać własne zachowania świadczące o nieprzystosowaniu społecznym. Pozwalają także omówić trudności, z którymi spotykają się uzależnieni lekarze w miejscu pracy. W trakcie spotkań są poruszane różnorodne tematy, takie jak dostęp do leków powodujących uzależnienie, kwestie dotyczące prawa do wykonywania zawodu, problem poczucia winy i wstydu, dylematy dotyczące powrotu do pracy i kontaktów z pacjentami. Ten rodzaj terapii wymaga współudziału personelu zaznajomionego z lekarzami i ich środowiskiem pracy. Ocena dotychczasowej praktyki medycznej pomaga w identyfikacji zagrożeń i problemów w miejscu pracy oraz pozwala stworzyć plan leczenia wspomagającego zachowanie abstynencji. Na taki plan składa się udział w grupie wzajemnego wsparcia (Anonimowi Alkoholicy, Anonimowi Narkomani), terapia, monitorowanie zachowań po zakończonym leczeniu i nakładanie ograniczeń w miejscu pracy.11 Plany te tworzone są po to, aby zadania stawiane sobie przez uzależnionych lekarzy odpowiadały wymaganiom pracodawców, stanowych PHP i pozostałych zainteresowanych stron, np. Drug Enforcement Administration (Wydział Legalnego Obrotu Lekami). Pomocne w dalszym leczeniu i utrzymaniu abstynencji może być także nawiązanie kontaktu z innymi lekarzami wychodzącymi z uzależnienia i utworzenie z nimi grupy wsparcia w środowisku lokalnym.