Kluczowym elementem diagnostyki różnicowej zaburzeń mowy i pisma jest ustalenie, czy trudnościom tym towarzyszą deficyty poznawcze bądź czy obserwowane problemy w mowie lub piśmie nie są bezpośrednim skutkiem dysfunkcji poznawczych8. Przykładem takiej sytuacji może być np. agrafia przestrzenna, w której trudności z rozmieszczeniem tekstu na stronie czy też słów w zdaniu (nieregularne zbyt duże lub zbyt małe odstępy między elementami) są wtórne względem zaburzeń wzrokowo-przestrzennych i nie są związane z deficytem językowym. Dlatego w diagnostyce zaburzeń pisma poza trudnościami grafomotorycznymi i agrafią afatyczną (tj. agrafią wynikającą z zaburzeń afatycznych) niezbędne jest uwzględnienie agrafii wtórnych względem deficytów poznawczych (tab. 4).
Wybrane postępujące zaburzenia motoryki mowy
Wydaje się, że najsłabiej poznanym zaburzeniem motoryki mowy (motor speech disorder) w chorobach neurozwyrodnieniowych jest neurogenne jąkanie (neurogenic stuttering)9. W piśmiennictwie istnieją pojedyncze opisy przypadków, w których zaburzenia płynności mowy o charakterze jąkania były zapowiedzią zaburzeń ruchowych ze spektrum zespołów parkinsonowskich, szczególnie PSP10. Niepłynność ta dotyczy przede wszystkim inicjowanych spontanicznie wypowiedzi w mowie konwersacyjnej. Może nie ujawniać się w próbach wymagających krótkiej jednoznacznej odpowiedzi jednym słowem (np. „Jakie miasto jest stolicą Anglii?”) lub związanej z potwierdzeniem/zaprzeczeniem (wypowiadaniem słów „tak” lub „nie”) w odpowiedzi na tzw. pytania zamknięte (np. „Masz ochotę na jabłko?”). Do najczęstszych przyczyn jąkania neurogennego należą udar mózgu i uraz czaszkowo-mózgowy, ale jąkanie może pojawić się też m.in. u pacjentów z padaczką, po niedotlenieniu mózgu9 oraz w zapaleniu mózgu. W diagnostyce różnicowej należy jednak również uwzględnić jąkanie psychogenne, przy czym mimo wielu propozycji dotyczących specyfiki błędów w mowie w przypadku etiologii neurogennej w porównaniu z psychogenną wydaje się, że analiza mowy pacjenta nie może być podstawą orzekania o etiologii zaburzeń9. Jąkanie neurogenne należy odróżnić od palilalii, tj. mimowolnego powtarzania końcowego elementu wypowiedzi (bez cech niepłynności), oraz echolalii, tj. mimowolnego powtarzania całości lub części wypowiedzi rozmówcy.
W ocenie pacjenta z zaburzeniami płynności mowy o charakterze jąkania należy zwrócić uwagę na wykonanie różnego typu zadań: dialogowych, monologowych, powtarzania i czytania. Analizie podlegają: rytm mowy, częstość błędów, typ błędów (pauzy, blokady, wydłużenia realizacji dźwięków, powtórzenia) i długość poszczególnych incydentów niepłynności, w tym pozycja błędu w słowie (głoska vs sylaba oraz początek vs środek wypowiadanego słowa). Ważna jest ocena zależności częstości występowania błędów od rodzaju słowa oraz obecności efektu adaptacji (na podstawie wielokrotnego odczytywania tego samego fragmentu tekstu)9.
Izolowane zaburzenia motoryki mowy mogą występować przez kilka lat i mieć również charakter mieszany. Opisano serię przypadków pacjentów z postępującymi zaburzeniami mowy, u których występowały objawy dyzartrii, ale również apraksji mowy, apraksji oralnej oraz aprozodii, u których ten obraz kliniczny ewoluował do mutyzmu z dysfunkcjami wykonawczymi i obustronną parezą. Dla tego zespołu zaproponowano nazwę powoli postępującej anartrii11.
Diagnostyka różnicowa afazji pierwotnej postępującej i postępującej apraksji mowy
Postępująca apraksja mowy może być objawem wariantu niepłynnego afazji pierwotnej postępującej (nfvPPA – non-fluent variant PPA; PNFA – progressive non-fluent aphasia), ale bywa również opisywana jako niezależna jednostka5,6,12. Pierwotna postępująca apraksja mowy (PPAOS – primary progressive apraxia of speech) – w odróżnieniu od nfvPPA – charakteryzuje się izolowanymi błędami w mowie (bez zmian w wypowiedziach pisemnych) i w pełni zachowaną kompetencją składniową (zachowane rozumienie wypowiedzi złożonych gramatycznie, poprawne konstruowanie złożonych wypowiedzi pisemnych).
Początkowo apraksja mowy była uznawana za objaw wykluczający rozpoznanie atypowych zespołów parkinsonowskich z kręgu taupatii, następnie uznano ją za objaw możliwy, a ostatecznie nawet za jeden z markerów zwyrodnienia korowo-podstawnego (CBD – corticobasal degeneration) oraz PSP5,13. Obecnie wyróżnia się podtypy obu zespołów z niepłynną afazją (PSP-PNFA oraz CBS-PNFA), przy czym główną cechą niepłynnej afazji u pacjentów z CBS i PSP jest właśnie apraksja mowy, a nie agramatyzm. U podłoża postępującej apraksji mowy najprawdopodobniej często leży patologia białka tau, co potwierdzają najnowsze badania PET z flortaucipirem14. Ponadto u 30% pacjentów z PPAOS stwierdza się deficyt dopaminergiczny w badaniu obrazowania transportera dopaminy DaTScan15. Jednocześnie aby rozpoznać PPAOS jako jednostkę niezależną – w odróżnieniu od apraksji mowy w przebiegu CBS, PSP czy choroby neuronu ruchowego – niezbędne jest wykluczenie obecności objawów neurologicznych typowych dla tych jednostek chorobowych. Kryteria diagnostyczne PPAOS wraz ze wskazówkami diagnostycznymi podają w niedawnej pracy Botha i Josephs12. W praktyce klinicznej PPAOS zdarza się niezmiernie rzadko. Autorki pracy w toku ponad 14-letniej praktyki klinicznej z pacjentami z postępującymi zaburzeniami mowy dwukrotnie spotkały się z postępującą apraksją mowy jako dominującym objawem klinicznym. W jednym przypadku postępująca apraksja mowy bardzo szybko ewoluowała do CBS-PNFA, gdyż do apraksji mowy szybko dołączyły apraksja kończyn oraz niepłynna afazja. W drugim przypadku od pierwszego badania głębokiej apraksji mowy towarzyszyły mniej wyrażone objawy apraksji przestrzennej.
W przypadku bardzo szybkiego narastania deficytu niezbędne jest uwzględnienie w diagnostyce różnicowej choroby Creutzfeldta-Jakoba (CJD – Creutzfeldt-Jakob disease), która może też powodować zarówno niepłynną afazję16 oraz wybiórczą aleksję17, jak i agrafię18. W przypadku agrafii może jej towarzyszyć nie tylko afazja i/lub aleksja, ale też akalkulia czy apraksja konstrukcyjna.
Diagnostyka różnicowa zaburzeń pisma w chorobach neurozwyrodnieniowych
Gdy główne skargi pacjenta dotyczą trudności z pisaniem (tab. 4), niezbędne jest ustalenie, czy te trudności:
- dotyczą realizacji motorycznej pisma (zaburzenia grafomotoryczne widoczne tylko w piśmie odręcznym, pisanie na klawiaturze zachowane) (ryc. 1)?
- występują na tle mniej nasilonych trudności w mowie (związek z afazją)?
- objawiają się głównie pominięciem liter? Dotyczą tylko długich słów (związek z zaburzeniami pamięci operacyjnej) (ryc. 2)?
- dotyczą trudności z tworzeniem zdań w wypowiedziach pisemnych (agramatyzm) (ryc. 3)?
- dotyczą zapisu słów obcojęzycznych, o nieregularnej pisowni (związek z deficytem semantycznym) (ryc. 4)?
- dotyczą problemu z aktualizacją kształtu liter (związek z zaburzeniami praksji) (ryc. 5)?
- dotyczą problemu z aktualizacją odpowiedniego kroju liter (ryc. 6)?
- dotyczą przestrzennego rozmieszczenia tekstu (związek z zaburzeniami wzrokowo-przestrzennymi) (ryc. 7)?
- dotyczą organizacji złożonych wypowiedzi pisemnych (związek z problemami wykonawczymi) (ryc. 8)?

Rycina 1. Agrafia apraktyczna, wtórna względem apraksji w ręce dominującej u pacjentki z mieszanym zespołem korowo-podstawnym z niepłynną afazją. Próba opisu sceny na plaży (beach scene wg Elizabeth Warrington) wykonana przez pacjentkę w wieku 76 lat z zaburzeniami mowy występującymi od ok. 5 lat

Rycina 2. Agrafia związana z deficytem bufora grafemicznego – próbki pisma pod dyktando pacjenta w wieku 59 lat z postępującymi (od 5 lat) zaburzeniami językowymi. Błędy narastają wraz z długością słowa (słowa 2-sylabowe: kiwi, figa; słowa 3-sylabowe: banany, jagody; słowa 4-sylabowe: borowiki, kabanosy)
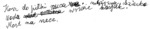
Rycina 3. Agrafia afatyczna z dominującym agramatyzmem w przebiegu wariantu niepłynnego afazji pierwotnej postępującej. Próba opisu sceny na plaży (beach scene wg Elizabeth Warrington) wykonana przez pacjentkę w wieku 74 lat z postępującymi od ok. 3 lat zaburzeniami językowymi
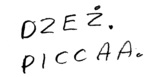
Rycina 4. Agrafia powierzchniowa (surface agraphia) związana z deficytem leksykalno-semantycznym – próba zapisu pod dyktando słów „jazz” i „pizza” przez pacjenta w wieku 57 lat z otępieniem czołowo-skroniowym z mutacją P301L. Błędy wskazują na to, że pacjent nie jest w stanie odwołać się do całościowych obrazów słów, zapisuje słowa, korzystając ze ścieżki fonologicznej, bez zrozumienia
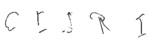
Rycina 5. Agrafia apraktyczna – trudności z odtworzeniem kształtu liter u pacjentki z chorobą Alzheimera w wieku 71 lat, z trudnościami z komunikacją słowną od co najmniej 3 lat
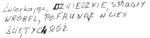
Rycina 6. Agrafia allograficzna – trudności z doborem kroju czcionki w próbce pisma pacjentki w wieku 58 lat z wariantem niepłynnym afazji pierwotnej postępującej, z objawami klinicznymi występującymi od 2 lat. Dodatkowo widoczne są pominięcia znaków diakrytycznych
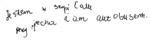
Rycina 7. Agrafia przestrzenna – trudności z przestrzennym rozmieszczeniem tekstu. Próbka pisma z Addenbrooke’s Cognitive Examination III („Jestem w szpitalu. Przyjechałam autobusem”) sporządzona przez pacjentkę w wieku 57 lat z zanikiem korowym tylnym i zaburzeniami wzrokowymi trwającymi od 4 lat. W próbce pisma zaznaczają się: większe odległości między poszczególnymi słowami, grupami liter oraz trudności z umiejscowieniem pod kontrolą wzroku poziomej kreski w literze „t”

Rycina 8. Agrafia wykonawcza – trudności z tworzeniem złożonych wypowiedzi pisemnych. Próba opisu sceny na plaży (beach scene wg Elizabeth Warrington) wykonana przez pacjenta w wieku 57 lat z otępieniem czołowo-skroniowym z mutacją P301L. Poza pominięciem jednej litery dominują trudności z organizacją treści opisu