Pacjent w trakcie leczenia onkologicznego
Perforacja jelita cienkiego w trakcie immunoterapii – czy zawsze świadczy o powikłaniu immunologicznym?
lek. Natalia P. Kozakiewicz
dr n. med. Beata Kuklińska
prof. dr hab. n. med. Robert M. Mróz
- Objawy zapalenia immunopochodnego i niedrożności spowodowanej naciekiem nowotworowym mogą być podobne i obejmować: biegunkę, ból brzucha, obecność krwi w stolcu oraz objawy ogólne, takie jak gorączka czy spadek masy ciała, a najpoważniejszym powikłaniem w obu przypadkach jest perforacja przewodu pokarmowego
- W artykule zaprezentowano przypadek pacjenta z niedrobnokomórkowym rakiem płuca leczonego niwolumabem z rozpoznaną perforacją przewodu pokarmowego
Powikłania ze strony przewodu pokarmowego należą do częstych powikłań leczenia immunologicznego. Najpoważniejsze powikłanie, jakim jest perforacja, może również występować jako efekt rozsiewu choroby i pojawienia się przerzutów w przewodzie pokarmowym.
Immunoterapia to stosunkowo nowa metoda leczenia, która istotnie przyczyniła się do zmiany sposobu leczenia onkologicznego. Przed erą immunoterapii leczenie zaawansowanego nowotworu w stadium nieoperacyjnym było ograniczone. Metoda ta opiera się na wykorzystaniu przeciwciał aktywizujących układ odpornościowy pacjenta do walki z nowotworem. Obecnie w Polsce dostępne są trzy leki z tej grupy: atezolizumab, pembrolizumab i niwolumab. Ich użycie jest możliwe w ramach programów lekowych NFZ.
Wybór metody leczenia niedrobnokomórkowego raka płuca jest uzależniony od wielu czynników: typu histologicznego nowotworu, stadium zaawansowania, a także stanu ogólnego samego pacjenta. Najlepszą metodą leczenia wciąż pozostaje leczenie operacyjne. Niestety większość chorych zgłasza się do lekarza już w stadium przerzutowym, nieoperacyjnym. Immunoterapia pozwala uzyskać u tych pacjentów lepsze wyniki leczenia niż stosowana wcześniej chemioterapia lub radioterapia paliatywna.
Leczenie immunologiczne oprócz możliwości uzyskania lepszych wyników charakteryzuje się również lepszym profilem bezpieczeństwa. Chociaż immunoterapia związana jest z mniejszą częstością działań niepożądanych i lepszą tolerancją przez pacjenta, należy pamiętać, że nie jest ich pozbawiona całkowicie. W trakcie leczenia istotna jest uważna kontrola stanu klinicznego chorego. Przed włączeniem immunoterapii niezbędne jest poinformowanie pacjenta o możliwych powikłaniach i konieczności zgłaszania niepokojących objawów lekarzowi prowadzącemu. Prawdopodobieństwo wystąpienia działań niepożądanych zależy od rodzaju leku, dawki, czasu trwania leczenia i indywidualnych cech chorego. Znajomość niepożądanych działań leczenia immunologicznego jest niezbędna – umożliwia wczesne wykrywanie i wdrożenie właściwego leczenia powikłań.
Powikłania leczenia immunologicznego związane z przewodem pokarmowym pojawiają się zwykle między 5 a 10 tygodniem terapii. Najczęstszym działaniem niepożądanym jest zapalenie jelita grubego, którego objawami mogą być: biegunka, ból brzucha, obecność krwi w kale, spadek masy ciała, nudności, wymioty i gorączka. Do rozwoju autoimmunologicznego zapalenia jelit dochodzi u 8-22% chorych poddanych immunoterapii1. Zapalenie autoimmunologiczne może doprowadzić do potencjalnie ciężkiego uszkodzenia jelit i perforacji (1-1,5% pacjentów)1,2, a także zgonu3.
Opis przypadku
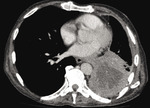
Siedemdziesięcioletni mężczyzna z >50 paczkolatami w wywiadzie obecnie nadal palący, z rozpoznanym rakiem płaskonabłonkowym płuca lewego z przerzutami do węzłów chłonnych śródpiersia, jamy brzusznej, miednicy oraz VII lewego żebra (ryc. 1 i 2), został skierowany do leczenia w II Klinice Chorób Płuc i Gruźlicy Uniwersyteckiego Szpitala Klinicznego w Białymstoku.
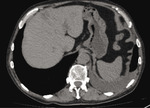
Rycina 2. TK jamy brzusznej: obwodowo w wątrobie obszar hipodensyjny wielkości ok. 20 mm, wzmacniający się po środku kontrastowym – ognisko przerzutowe
Pacjent początkowo był poddawany chemioterapii wg schematu gemcytabina + cisplatyna. Z powodu dolegliwości bólowych utrzymujących się w okolicy VII lewego żebra zastosowano teleradioterapię paliatywną w dawce 8 Gy/p.ref. w 1 frakcji na dany obszar. Tolerancja leczenia była dobra, ból się zmniejszył. Mimo leczenia po dwóch cyklach chemioterapii w kontrolnym badaniu TK stwierdzono progresję choroby: wzrost guza w płucu lewym, nowe ogniska przerzutów w wątrobie i w skórze w okolicy czołowej oraz liczne w obrębie brzucha (ryc. 3 i 4).
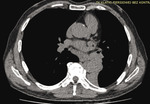
Rycina 3. TK klatki piersiowej: nowe zagęszczenia o charakterze nacieku nowotworowego z towarzyszącym obszarem niedodmy szerzące się od lewej wnęki do płata dolnego lewego (znaczna progresja w stosunku do poprzedniego badania)
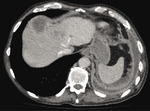
Rycina 4. TK jamy brzusznej: widoczny poprzedni przerzut (większy niż wcześniej) i liczne nowe ogniska hipodensyjne w wątrobie – przerzuty
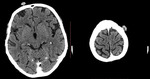
W wykonanej TK OUN nie stwierdzono ognisk o charakterze przerzutowym w strukturach mózgu, jednak w obrębie tkanki podskórnej w okolicy czołowej lewej uwidoczniono guzy wielkości 10 × 15 mm i 5 mm, wzmacniające się po podaniu środka kontrastowego, oraz guz w prawej okolicy czołowej wielkości 7 × 10 mm (ryc. 5).