Pacjent po nieudanym leczeniu onkologicznym
Diagnostyka i postępowanie w krwawieniu z dróg oddechowych w chorobach onkologicznych
dr n. med. Małgorzata Barnaś
- Definicje, patogeneza, diagnostyka krwawienia z dróg oddechowych
- Dokładne omówienie metod leczenia krwawienia, w tym wewnątrzoskrzelowych, oraz opis działań podejmowanych w przypadku masywnego krwawienia z dróg oddechowych
Krwawienie z dróg oddechowych jest objawem alarmującym. Z różnym nasileniem może wystąpić na każdym etapie choroby onkologicznej. Przyczyną krwawienia mogą być zarówno sama obecność guza w drogach oddechowych, jak i inne stany niezwiązane z nowotworem – urazy, zapalenie, choroby naczyniowe. Etiologia krwawienia nie zawsze widoczna jest od razu. W przeciwieństwie do krwawienia z innych narządów nawet niewielka ilość krwi w drogach oddechowych może doprowadzić do ich niedrożności, pogarszając wentylację, wymianę gazową i ostatecznie doprowadzając do niestabilności hemodynamicznej. Zwłaszcza ciężkie krwioplucie bez leczenia wiąże się z ponad 50% śmiertelnością. Zarówno wczesna diagnostyka i wykrycie przyczyny krwioplucia, jak i wdrożenie odpowiedniej terapii mogą poprawić rokowanie chorych i zmniejszyć ryzyko zgonu.
Krwawienie z dróg oddechowych w przebiegu choroby nowotworowej może być problemem trudnym do opanowania. Stanowi nie lada wyzwanie dla lekarzy i wymaga podjęcia natychmiastowych działań. Podstawą postępowania jest utrzymanie drożności dróg oddechowych i resuscytacja płynowa. Metody wewnątrzoskrzelowe i wewnątrznaczyniowe stanowią potencjalne opcje terapeutyczne zapewniające kontrolę krwawienia. Zakres podjętych działań powinien być uzależniony od stanu chorego, zaawansowania choroby nowotworowej, przyczyny krwioplucia i jego nasilenia. Decyzja co do proponowanego postępowania powinna być podjęta przez lekarza prowadzącego i zespół wielospecjalistyczny.
Definicje
Za krwioplucie uznaje się odkrztuszanie krwi samej lub zmieszanej ze śluzem. Jego definiowanie jest oparte na szacowaniu utraty objętości krwi w jednostce czasu, co nie zawsze jest proste. Odkrztuszanie ok. 100 ml krwi w ciągu 24 godzin oceniane jest jako niewielkie. Masywne krwioplucie jest słabo zdefiniowane w piśmiennictwie i bywa zamiennie określane jako krwawienie z dróg oddechowych. Według części autorów odkrztuszanie 100-1000 ml krwi na dobę uznaje się za masywne. Inni rozległość krwawienia określają jako ciężkie, gdy utrata krwi wynosi ≥150 ml/12 h1. Krwioplucie zagrażające życiu to takie, które występuje z szybkością co najmniej 200 ml/h u chorego z prawidłową czynnością płuc lub co najmniej 50 ml/h u chorego z wywiadem przewlekłej niewydolności oddychania2.
Poza oszacowaniem objętości utraconej krwi, na ostateczny efekt masywności krwioplucia wpływają zdolność chorego do utrzymania drożności dróg oddechowych i stopień ciężkości chorób współistniejących ze strony układu sercowo-naczyniowego.
Klinicznie istotne krwioplucie to takie, które wymaga hospitalizacji, transfuzji, intubacji z powodu niedrożności dróg oddechowych bądź doprowadza do niewydolności oddychania i zgonu. Śmiertelność wśród osób, które utraciły ≥1000 ml krwi w ciągu 24 godzin, wynosi ok. 58%1. Główną przyczyną zgonu jest asfiksja spowodowana niedrożnością dróg oddechowych. Wykrwawienie i w konsekwencji wstrząs krwotoczny jest rzadką przyczyną zgonu w tej populacji chorych.
Patogeneza krwioplucia
Krwioplucie ma wiele przyczyn. Można je podzielić na 3 grupy, tj. wynikające z chorób:
- miąższu płuc
- dróg oddechowych
- naczyń.
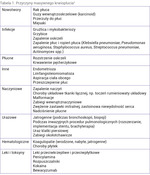
U chorych onkologicznych krwioplucie może zarówno być następstwem choroby podstawowej, jak i mieć przyczyny występujące w populacji ogólnej, takie jak rozstrzenia oskrzeli, zapalenia, choroby drobnych naczyń. Najczęstsze przyczyny masywnego krwioplucia przedstawiono w tabeli 1.
Krew do płuc dostaje się dwoma układami naczyniowymi: tętnicami płucnymi i oskrzelowymi. Tętnice płucne dostarczają 99% krwi i biorą udział w wymianie gazowej. Tętnice oskrzelowe dostarczają krew do pozapłucnych i śródpłucnych dróg oddechowych oraz węzłów chłonnych, opłucnej i przełyku. Między tętnicami płucnymi a oskrzelowymi występują złożone połączenia włośniczkowe. Podczas stanu zapalnego czy rozrostowego dochodzi do zmiany anatomii i zwiększonego przepływu krwi przez te naczynia. Ich przebieg staje się kręty, ściany są cienkie i łatwo ulegają pękaniu. Dodatkowo uwalnianie angiogennych czynników wzrostu indukowanych nowotworem sprzyja neowaskularyzacji i przebudowie naczyń płucnych. Kumulacja tych czynników powoduje przedostanie się krwi do pęcherzyków płucnych i oskrzeli. Klinicznie objawia się krwiopluciem. Do krwioplucia może prowadzić ponadto martwica i złuszczanie powierzchni guza, podrażnienie guza (podczas kaszlu bądź w trakcie medycznych procedur inwazyjnych), nadżerki dróg oddechowych, jatrogenne krwawienia po zabiegach lub leczeniu systemowym.
W 90% masywne krwioplucie pochodzi z wysokociśnieniowego krążenia oskrzelowego. Naczynia te odchodzą od aorty zstępującej, na poziomie 3-8 kręgów piersiowych, najczęściej na poziomie Th5-Th6, i charakteryzują się zróżnicowaniem anatomicznym. Rzadziej źródłem krwawienia może być aorta (przetoka aortalno-oskrzelowa, pęknięty tętniak aorty) lub krążenie pozaoskrzelowe (tętnice: międzyżebrowe, wieńcowe, piersiowe, przeponowe górna i dolna) – ok. 5%. W nielicznych przypadkach masywne krwioplucie może wywodzić się z naczyń płucnych (5%).
W niedrobnokomórkowym raku płuca krwioplucie występuje u 20-60% osób na różnym etapie choroby, przy czym określane jako ciężkie – u 5-10%4. Masywne krwioplucie obserwuje się szczególnie w zaawansowanym stadium choroby lub w guzach zlokalizowanych w głównych drogach oddechowych. Pacjentów obarczonych zwiększonym ryzykiem śmiertelnego krwawienia można zidentyfikować na podstawie niezależnych czynników ryzyka, wśród których wymienia się: typ nowotworu – rak płaskonabłonkowy płuca (iloraz szans [OR – odds ratio] 5,5), stwierdzenie kawitacji w guzie przed rozpoczęciem leczenia (OR 17,9) i centralną lokalizację guza (OR 3)5. Obecność kawitacji u chorego z płaskonabłonkowym rakiem płuca zwiększa ryzyko krwawienia do 33%5.
Samo leczenie onkologiczne może również przyczynić się do krwioplucia. Napromienianie klatki piersiowej zwiększa ryzyko powstania przetoki oskrzelowo-naczyniowej. Powstaje ona przez uszkodzenie śródbłonka, w przebiegu szybkiej regresji guza lub martwicy błony śluzowej oskrzeli i ściany naczynia. Toksyczność radioterapii może być zwiększona przy połączeniu z chemioterapią. Wśród pacjentów zgłaszających się do szpitala z powodu niedrobnokomórkowego raka płuca (NDRP) stan sprawności, zaawansowany wiek, konieczność wentylacji mechanicznej były niezależnymi czynnikami ryzyka zgonu wewnątrzszpitalnego z powodu krwawienia4. W części przypadków etiologia krwioplucia jest nieznana. Według różnych autorów może nastąpić u 3-42% chorych6, w tym większość to osoby palące7.
Diagnostyka
Stabilność kliniczna i oszacowanie nasilenia utraty krwi pozostają kluczowe podczas oceny chorego z krwawieniem z dróg oddechowych. Szczegółowy wywiad, badanie fizykalne i wyniki badań laboratoryjnych są elementami w diagnostyce wstępnej.