Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Alergia pokarmowa – aktualny stan wiedzy
lek. Anna Wiernicka
mgr inż. Małgorzata Matuszczyk
dr hab. n. med. Jarosław Kierkuś
Wprowadzenie
Alergia pokarmowa u niemowląt i dzieci to bardzo częsty i złożony problem w praktyce pediatry i lekarza rodzinnego. Zapadalność na choroby atopowe stale się zwiększa. Szacuje się, że alergia pokarmowa w grupie najmłodszych dzieci występuje z częstością około 6-8%; odsetek ten jest mniejszy wśród młodzieży (około 3-4%) oraz dorosłych (około 1-3%). W 2011 roku Grupa Robocza Sekcji Alergii Pokarmowej Polskiego Towarzystwa Gastroenterologii, Hepatologii i Żywienia Dzieci (PTGHiŻDz) dokonała analizy dostępnych danych naukowych dotyczących tej tematyki. Na konferencji w Ostródzie wraz z gronem zaproszonych ekspertów przedyskutowano punkty sporne i przedstawiono w formie dokumentu polskie stanowisko w sprawie alergii pokarmowej u dzieci i młodzieży. Publikacja ta stanowi przydatny dokument dla lekarzy różnych specjalności w podejmowaniu decyzji diagnostycznych i leczniczych oraz działań profilaktycznych dotyczących alergii pokarmowej u dzieci w Polsce.1 W poniższym artykule podsumowano najważniejsze zagadnienia związane z diagnostyką, leczeniem oraz profilaktyką alergii pokarmowej u dzieci. W celu przedstawienia najbardziej aktualnej wiedzy pracę uzupełniono ponadto o najnowsze wyniki badań dotyczących tego problemu zdrowotnego.
Definicja

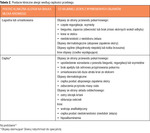
Tabela 1. Niepożądane reakcje pokarmowe (klasyfikacja National Institute of Allergy and Infectious Diseases, 2010)2
Każde powtarzalne i odtwarzalne dolegliwości kliniczne, które występują po spożyciu określonego pokarmu, nazywa się niepożądaną reakcją pokarmową.2 Według definicji alergia pokarmowa to niepożądana powtarzalna reakcja powstała w wyniku specyficznej immunologicznej odpowiedzi organizmu na określony pokarm. Objawy chorobowe są wynikiem udziału patogenetycznych mechanizmów podzielonych na cztery grupy: IgE-zależne, IgE-niezależne, mieszane (IgE-zależne i IgE-niezależne) oraz komórkowe. Reakcję na pokarm z udziałem mechanizmów nieimmunologicznych określono mianem nietolerancji pokarmowej. Podział niepożądanych reakcji pokarmowych pod względem mechanizmu patogenetycznego odpowiedzialnego za powstawanie objawów chorobowych przedstawiono w tabeli 1.
Epidemiologia
Częstość występowania alergii pokarmowej jest zróżnicowana w różnych krajach i społeczeństwach. Różnice te są uwarunkowane m.in. wiekiem oraz nawykami żywieniowymi badanej populacji, odrębnościami kulturowymi lub etnicznymi, a także nieścisłościami w klasyfikacji objawów związanych ze spożyciem pokarmu, stopniem rozwoju ekonomicznego danego kraju, a przede wszystkim rodzajem zastosowanej metody badawczej.
Według Światowej Organizacji Zdrowia ten problem zdrowotny dotyka 4-6% dzieci oraz 1-3% dorosłych. Nwaru i wsp. dokonali systematycznego przeglądu piśmiennictwa i metaanalizy badań przeprowadzonych w latach 2000-2012 oceniających częstość występowania alergii pokarmowej w Europie.3 Dla wszystkich grup wiekowych częstość alergii pokarmowej na najczęstsze alergeny pokarmowe na podstawie samooceny wynosiła: białko mleka krowiego 6%, jaja 2,5%, pszenica 3,6%, orzechy ziemne 0,4%, orzechy drzewne 1,3%, ryby 2,2%, owoce morza 1,3%, a w przypadku dodatniej próby prowokacji wynosiła: białko mleka krowiego 0,6%, jaja 0,2%, pszenica 0,5%, orzechy ziemne 0,2%, orzechy drzewne 0,5%, ryby 0,1%, owoce morza 0,1%. W populacji dziecięcej najpowszechniejsza jest alergia na białko mleka krowiego (ABMK), której częstość szacuje się na 2-3% w pierwszym roku życia oraz <1% u dzieci powyżej 6 roku życia.4 W najnowszym europejskim wieloośrodkowym badaniu z zastosowaniem metody podwójnie zaślepionej próby kontrolowanej placebo częstość ABMK u dzieci do 2 r.ż. wynosiła 0,54%. Danych dotyczących epidemiologii alergii pokarmowej w populacji polskiej dostarczyło badanie prowadzone w ramach europejskiego programu badawczego EuroPrevall. Wynika z niego, że częstość występowania alergii pokarmowej w Polsce wśród dzieci w wieku 1-3 lat wynosi 2,8%, a częstość występowania nadwrażliwości pokarmowej u dzieci w wieku niemowlęcym wynosi 4,5%. Głównymi alergenami pokarmowymi powiązanymi przyczynowo z nadwrażliwością pokarmową u polskich dzieci są: alergeny białek jaja kurzego, białek mleka krowiego, owoców cytrusowych i orzeszków ziemnych.5
Obraz kliniczny
Symptomatologia alergii pokarmowej u dzieci jest bardzo bogata i zróżnicowana. Objawy mogą dotyczyć wyłącznie jednego narządu lub układu, zdecydowanie częściej obserwuje się jednak reakcję wielonarządową.4 U dzieci dominuje postać skórna, mająca charakter różnych zmian alergicznych, w tym atopowego zapalenia skóry (AZS), nierzadko o ciężkim przebiegu. Oprócz objawów skórnych równie częste są dolegliwości ze strony przewodu pokarmowego, m.in. nudności, wymioty, biegunka, krew w stolcu, obrzęk języka, warg, świąd w jamie ustnej czy niechęć do spożywania określonego pokarmu.
Najczęstszym i najłagodniejszym rodzajem reakcji klinicznej IgE-niezależnej dotyczącej układu pokarmowego jest zapalenie prostnicy i odbytnicy wywołane przez pokarm (FPIP – food protein induced proctocolitis). Najczęściej alergenem jest białko mleka krowiego, rzadziej produkty sojowe. Ten problem kliniczny dotyczy głównie niemowląt w pierwszych miesiącach życia, a jedyną zauważalną nieprawidłowością są stolce oddawane z domieszką śluzu i/lub krwi oraz zaczerwienienie skóry w okolicy odbytu. Nie występują objawy ogólnoustrojowe, takie jak wymioty, biegunka, zahamowanie przyrostu masy ciała.1,6
Zapalenie jelita cienkiego i okrężnicy wywołane przez pokarm (FPIES – food protein induced enterocolitis syndrome) może wystąpić w każdym wieku, zazwyczaj jednak objawy pojawiają się również u dzieci w pierwszych miesiącach życia. Do typowych symptomów FPIES należą: rozdrażnienie, nawracające wymioty po karmieniu (1-3 h), obfite pocenie się podczas lub bezpośrednio po posiłku i przedłużająca się biegunka. Częstymi objawami są wzdęcia brzucha, stolce z domieszką krwi lub obfitsze krwawienie z dolnego odcinka przewodu pokarmowego i zahamowanie przyrostu masy ciała dziecka.1,6
Konsekwencją nierozpoznanych i niewłaściwie leczonych obu wyżej opisanych zespołów chorobowych jest enteropatia wywołana przez pokarm (FPIE – food protein induced enteropathy). Przewlekająca się biegunka, słaby apetyt, częste wymioty, wzdęcia, niedokrwistość prowadzą do zaburzeń przyrostu masy ciała. Objawy laboratoryjne – takie jak niedokrwistość, hipoproteinemia, hipokalcemia i inne – tworzą w całości obraz kliniczny dziecka z przewlekłym zespołem zaburzeń trawienia i wchłaniania.1,6 Alergiczne eozynofilowe zapalenie przełyku przejawia się jako utrzymujące się przewlekle objawy refluksu żołądkowo-przełykowego (nudności, wymioty z domieszką krwi), dysfagia, bóle w nadbrzuszu.7,8 Alergiczne eozynofilowe zapalenie żołądka i jelit może być istotną przyczyną zaburzeń przyrostu masy ciała i wzrostu. Do typowych objawów tej choroby u starszych dzieci należą: ból brzucha, wymioty z domieszką krwi, krew w stolcu i zespół utraty jelitowej białka. Obie choroby występują od wczesnego dzieciństwa do wieku młodzieńczego. Istotą schorzenia jest naciek eozynofilowy różnych warstw ściany przełyku, żołądka i jelit. Głębokość tego nacieku (błona śluzowa, podśluzowa, surowicówka) koreluje ze stopniem ciężkości choroby. Podłoże patogenetyczne choroby ma charakter mieszany i uczestniczą w nim zarówno mechanizmy IgE-niezależne, jak i komórkowe (limfocyty T).1
U chorych reagujących na alergen objawami ze strony układu oddechowego obserwuje się świst wydechowy (wheezing), nawracające dolegliwości ze strony gardła, migdałków, krtani lub uszu, z możliwym powiększeniem regionalnych węzłów chłonnych. Występują także formy kliniczne rzadziej spotykane, np. okresowe zwyżki ciepłoty ciała, niedokrwistość z niedoboru żelaza, moczenie nocne, białkomocz, alergiczne zapalenie naczyń, hipertransaminazemia, dolegliwości stawowe, objawy neurologiczne (np. migrena) lub zaburzenia psychoemocjonalne.1