Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Omówmy to na przypadkach
Liszaj płaski obrączkowaty u 9-letniej dziewczynki
lek. Anna Zabost
- Typowe zmiany skórne w postaci grudek i inne objawy charakterystyczne dla liszaja płaskiego
- Leczenie miejscowe i systemowe liszaja płaskiego
- Wyzwania terapeutyczne związane z opieką nad dzieckiem z rozpoznanym liszajem płaskim
Opis przypadku
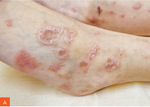
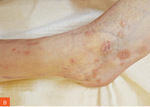
Na oddział dermatologiczny została skierowana 9-letnia dziewczynka z powodu występujących od mniej więcej 1,5 miesiąca zmian skórnych o charakterze rumieniowych grudek stopniowo powiększających się odśrodkowo, z tworzeniem obrączkowatych zmian o średnicy około 1 cm z uniesionym brzegiem i centralnym zanikiem. Początkowo wykwity zajmowały okolice kostek, następnie podudzia i okolice nadgarstków – w tych lokalizacjach nasilenie zmian było największe (ryc. 1). Pojedyncze zmiany występowały również na przedramionach, ramionach i tułowiu. Zmianom skórnym towarzyszył dość nasilony świąd. Można było również zaobserwować dodatni objaw Köbnera. Rodzice nie zgłaszali chorób przewlekłych ani uczuleń, pacjentka nie przyjmowała leków na stałe.
Rycina 1A, B. Liszaj płaski obrączkowaty: typowe zmiany skórne zlokalizowane w okolicy kostek 9-letniej dziewczynki – stan przed leczeniem
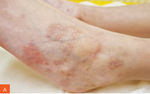
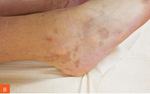
Rycina 2A, B. Spłaszczone zmiany skórne z pozostawieniem przebarwień pozapalnych oraz nielicznych drobnych zanikowych blizn u 9-letniej dziewczynki z rozpoznanym liszajem płaskim obrączkowatym – stan po leczeniu
Podczas hospitalizacji wykonano badania laboratoryjne krwi, w których nie stwierdzono istotnych odchyleń. W wycinku skóry pobranym do badania histopatologicznego stwierdzono obraz typowy dla liszaja płaskiego. Klinicznie rozpoznano jego postać obrączkowatą. Do miejscowego leczenia włączono aceponian metyloprednizolonu stosowany 2 razy dziennie przez 3 tygodnie, następnie 0,1% takrolimusu 2 razy dziennie przez 3 tygodnie. Nie uzyskano jednak poprawy klinicznej. Następnie rozpoczęto fototerapię – stosowano promieniowanie ultrafioletowe (UVB) o długości fali 311 nm 3 razy w tygodniu (12 naświetlań, dawka sumaryczna 5400 mJ/cm2) z miejscową aplikacją propionianem klobetazolu 2 razy dziennie przez 4 tygodnie.
Niestety również bez poprawy klinicznej. Kolejną opcją terapeutyczną, którą zastosowano, był prednizon w dawce 0,5 mg/kg m.c. przez 9 tygodni. Po 2 tygodniach leczenia obserwowano spłaszczenie zmian skórnych i zmniejszenie świądu. Po 9 tygodniach uzyskano remisję zmian skórnych z pozostawieniem przebarwień pozapalnych oraz nielicznych drobnych zanikowych blizn (ryc. 2).
Obecnie dziewczynka jest w trakcie stopniowego odstawiania prednizonu, bez nawrotu aktywności liszaja płaskiego.
Omówienie
Liszaj płaski jest przewlekłą, zapalną chorobą skóry z towarzyszącym świądem, która może zajmować skórę gładką, skórę owłosioną głowy, błony śluzowe i paznokcie. Częstość występowania tej dermatozy szacuje się na mniej więcej 1% w populacji ogólnej z przewagą płci żeńskiej, z czego 1-4% stanowią dzieci. Chorują głównie dorośli powyżej 30 roku życia. W populacji pediatrycznej liszaj płaski występuje rzadko. Etiologia choroby jest niejasna. Opisano związek liszaja płaskiego z infekcją wirusami zapalenia wątroby typu B (HBV – hepatitis B virus) i typu C (HCV – hepatitis C virus) oraz współwystępowanie takich chorób, jak: cukrzyca, łysienie plackowate, wrzodziejące zapalenie jelita grubego, liszaj twardzinowy i inne choroby autoimmunizacyjne. W patogenezie liszaja płaskiego podkreśla się rolę reakcji autoimmunizacyjnej, w przebiegu której keratynocyty warstwy podstawnej naskórka są atakowane przez limfocyty T CD8+. Czynnikami wyzwalającymi chorobę mogą być: antygeny bakteryjne i wirusowe, leki, czynniki fizyczne czy stres. Pacjenci z liszajem płaskim obciążeni są większym ryzykiem rozwoju dyslipidemii oraz chorób sercowo-naczyniowych, co można wiązać ze zwiększoną ekspresją takich cytokin, jak czynnik martwicy nowotworu α (TNFα – tumor necrosis factor α) oraz interleukiny (IL) 4, 6 i 10.
Obraz kliniczny liszaja płaskiego jest charakterystyczny. Zmiany skórne mają postać sinofioletowych, wielobocznych grudek o płaskiej, połyskującej powierzchni, z tendencją do zlewania się w blaszki. Makroskopowo lub dermoskopowo można dostrzec na powierzchni blaszek sieć białawych, przecinających się linii tworzących siateczkę Wickhama. Zmiany skórne zazwyczaj lokalizują się na dystalnych częściach kończyn – w okolicach kostek i nadgarstków, na podudziach, przedramionach. Charakterystyczny jest wysiew nowych zmian w miejscu urazu (objaw Köbnera). Oprócz typowych wykwitów w postaci grudek w przebiegu liszaja płaskiego mogą wystąpić: tarczki, hiperkeratoza, owrzodzenia czy pęcherze. Ponadto zmiany mogą przybierać różne formy morfologiczne: postaci ograniczone, uogólnione, odwrócone i linijne.
Wyróżnia się następujące odmiany liszaja płaskiego: wysiewną, ograniczoną, obrączkowatą, linijną, przerosłą, barwnikową, odwróconą, zanikową, pęcherzową, nadżerkową, mieszkową, typu actinic czy typu pemfigoid. U dzieci częściej występuje linijny liszaj płaski, w którym wykwity lokalizują się wzdłuż linii Blaschki lub segmentalnie.
Zajęcie błon śluzowych objawia się zmianami o typie zmleczeń, nadżerek, białawych grudek i zmian siateczkowatych. Liszaj płaski błony śluzowej stanowi stan przednowotworowy. W obrębie płytek paznokciowych można zaobserwować: ich ścieńczenie, szorstkość (trachyonychię), podłużne pobruzdowanie, obecność skrzydlika (pterygium), onycholizę, atrofię (zanik) czy zmiany nadżerkowe z bliznowaceniem. Z kolei w obrębie owłosionej skóry głowy może występować liszaj płaski mieszkowy powodujący cofnięcie linii włosów i łysienie bliznowaciejące.
Rozpoznanie choroby opiera się na charakterystycznych cechach klinicznych oraz na wyniku badania histopatologicznego wycinka skóry. Materiał należy pobrać z obrzeża zmiany skórnej lub śluzówkowej. Na typowy obraz histologiczny składają się:
- pasmowaty naciek limfocytarny na granicy skórno-naskórkowej
- akantolityczny naskórek z hiperkeratozą oraz ogniskową klinową hiperplazją warstwy ziarnistej, która jest widoczna klinicznie w postaci siateczki Wickhama
- zwyrodnienie wodniczkowe
- obecność ciałek koloidowych (tzw. ciałka Civatte’a) w warstwie podstawnej
- rozszerzenie brodawek skórnych tworzących charakterystyczny obraz zębów piły wzdłuż granicy skórno-naskórkowej.
Uważa się, że liszaj płaski to choroba samoograniczająca, która w ponad 50% przypadków ustępuje samoistnie w ciągu 6 miesięcy, a u blisko 85% pacjentów w ciągu 18 miesięcy. Niemniej jej przebieg jest zazwyczaj przewlekły i nawrotowy. Wykwity ustępują z pozostawieniem przebarwień (zwłaszcza u osób z wyższym fototypem skóry), leukodermy lub zaniku.
Merhy i wsp. dokonali przeglądu 164 artykułów dotyczących występowania liszaja płaskiego w populacji pediatrycznej, przeanalizowano 985 przypadków. Średni wiek pojawienia się zmian skórnych to 9 lat. Czas trwania choroby wahał się od 2 tygodni do 8 lat i 9 miesięcy, a średni czas trwania wynosił 7 miesięcy. Częstość występowania liszaja płaskiego u obu płci była porównywalna. U 4% pacjentów udało się zidentyfikować czynnik wywołujący chorobę, którym były szczepienia, infekcje i leki. Wśród najczęściej opisywanych postaci liszaja płaskiego u większości badanych stwierdzono postać klasyczną – w 51% przypadków, pozostałe wykryte postaci to: nadżerkowa u 11% chorych, linijna u 9% i hiperkeratotyczna, która dotyczyła 8% dzieci. Zajęcie śluzówek jamy ustnej obserwowano u 22% pacjentów, zajęcie płytek paznokciowych w 11% przypadków, a zajęcie okolicy anogenitalnej dotyczyło 3% chorych. U 7% pacjentów odnotowano izolowane zajęcie śluzówek jamy ustnej, a u 3% izolowane zajęcie płytek paznokciowych. Najczęściej stosowanym leczeniem były miejscowe glikokortykosteroidy (50% przypadków), następnie ogólnoustrojowe glikokortykosteroidy (16%) oraz dapson (10%).