Na ważny temat
Dlaczego planowana reforma psychiatrii wywołuje tak wiele kontrowersji?
Lek. Anna Depukat1
Mgr Marta Byrgiel2
Mgr Robert Szaraniec3
Temat reformy psychiatrii – żywo dyskutowany od wielu lat – w ostatnim czasie nabrał szczególnego znaczenia. Wydaje się, że psychiatria w Polsce osiągnęła poziom gotowości do zmian, a może też wystarczającej frustracji, aby zacząć tak długo zapowiadaną reformę systemu.
Nie trzeba już przekonywać nikogo, że zarówno archaiczny system finansowania obowiązujący w tej dziedzinie medycyny, jak i nieefektywny model organizacji udzielanych świadczeń wymagają wprowadzenia pilnych zmian. Dodatkowo polski system oparty w większości na świadczeniach udzielanych w ramach dużych, niedofinansowanych szpitali psychiatrycznych wtórnie pogarsza i tak już złą kondycję psychiczną naszego społeczeństwa. Wysoki poziom stygmatyzacji oraz złe warunki realizowanych usług powodują późne zgłaszanie się po pomoc do specjalistów, a pacjenci trafiający do szpitali są często w bardzo poważnym kryzysie psychicznym.
Problemy i wyzwania
Wyniki badania przeprowadzonego w 2009 roku przez Narodowy Instytut Zdrowia Publicznego[1] wskazały, że liczba pierwszorazowych orzeczeń o niepełnosprawności wydanych do celów rentowych spowodowanych zaburzeniami psychicznymi i zaburzeniami zachowania wyniosła 5098. Te same badania z 2014 roku wskazują, że liczba tych orzeczeń kształtuje się na podobnym poziomie i wynosi 4944 przypadki.[1] Niemniej należy podkreślić, że wśród przyczyn pierwszorazowych orzeczeń o niezdolności do pracy zaburzenia psychiczne obejmowały w 2009 roku 10,8 proc. wydanych orzeczeń, a w 2014 roku już 11 proc.[1]
Kolejnym alarmującym problemem jest skala zachowań samobójczych. Zgodnie z szacunkami Światowej Organizacji Zdrowia (World Health Organization)[2] na całym świecie co trzy sekundy ktoś próbuje odebrać sobie życie. Główne źródło danych o skali zjawiska prób samobójczych jako przyczyn zgonów na terenie Polski stanowią bazy Komendy Głównej Policji. Obejmują one nie tylko liczbę samobójstw zakończonych zgonem ze względu na obszar geograficzny, lecz także analizę czynników, takich jak sposób dokonania samobójstwa, dane demograficzne lub informacje o leczeniu psychiatrycznym. Z ostatnich danych wynika, że w Polsce w 2017 roku było 5276 prób samobójczych zakończonych zgonem.[3]
Organizacja sprawnego systemu, który odpowie na opisane wyzwania, wydaje się priorytetem, a poważne potraktowanie reformy psychiatrii powinno stanowić kluczowe zadanie dla obecnie rządzących. W większości krajów organizacja opieki psychiatrycznej od połowy ub.w. stopniowo się zmienia. Zarówno obserwacje wyników leczenia chorych, jak i analizy ekonomiczne opieki zdrowotnej wskazują na konieczność przekształceń w kierunku koordynowanej opieki środowiskowej. Ale czym tak naprawdę jest owa opieka środowiskowa czy deinstytucjonalizacja? W tej materii nie ma już tak jednoznacznych opinii ekspertów. Czy powinno się implementować jeden z dojrzałych organizacyjnie modeli europejskich, czy sięgać do testowania nowych modelowych rozwiązań w ramach programu pilotażowego w centrach zdrowia psychicznego nadzorowanego przez Ministerstwo Zdrowia?[4] A może jest jakaś alternatywna droga?
Pisząc o aktualnym rekomendowanym modelu, nie można też zapomnieć o dynamicznym tempie rozwoju medycyny oraz funkcjonującym systemie opieki zdrowotnej z jego uwarunkowaniami finansowymi i prawnymi. Czy umieszczenie części świadczeń zdrowotnych z zakresu psychiatrii poza tym systemem nie spowoduje już a priori pozycjonowania tych świadczeń, udzielanych w ramach programu pilotażowego, jako świadczeń np. niższej jakości.
Obecne czasy charakteryzuje także różnorodność – pacjenci są przyzwyczajeni do możliwości korzystania z różnych ofert systemu ochrony zdrowia i jako obywatele cenią sobie możliwość dokonywania samodzielnych wyborów. Projektowany system nie może ich tego pozbawić. Realizacja programu pilotażowego nie może także skutkować polepszeniem stanu opieki psychiatrycznej na jednym obszarze i równoczesnym pogorszeniem tego stanu na innym.
Doświadczenia Szpitala Babińskiego
Zgodnie z definicją słowa „reforma” oznacza ono zmianę lub wiele zmian w jakiejś dziedzinie życia, w strukturze organizacji lub sposobie funkcjonowania jakiegoś systemu, mające na celu ulepszenie istniejącego stanu rzeczy (też: wprowadzanie takiej zmiany lub zmian). Autorzy niniejszego artykułu – odnosząc się do doświadczeń rozwoju Szpitala Babińskiego w ostatnich latach – wskazują, że możliwe jest budowanie systemu opieki psychiatrycznej opartego na modelu środowiskowym, gdyż na wielu płaszczyznach prawnych i organizacyjnych takie możliwości już istnieją, a po wprowadzeniu pewnych korekt w zakresie rozwiązań prawnych i sposobu finansowania świadczeń zdrowotnych model ten może się ewolucyjnie stać obowiązującym standardem.
W tym celu warto wykorzystać doświadczenia związane z wieloletnią reorganizacją Szpitala Specjalistycznego im. dr. J. Babińskiego w Krakowie prowadzoną w rodzimych warunkach, z uwzględnieniem dostępnych zasobów kadrowych i specyfiki uwarunkowań demograficznych oraz obszarów zamieszkania pacjentów. Doświadczenia te pokazują, że możliwa jest ewolucyjna restrukturyzacja dotychczasowego systemu opieki psychiatrycznej (opartego na funkcjonowaniu szpitali psychiatrycznych) w system opieki środowiskowej.
Dotychczasowe działania Ministerstwa Zdrowia, Ministerstwa Rozwoju oraz Zespołu Parlamentarnego ds. Organizacji Ochrony Zdrowia, w których Szpital Babińskiego aktywnie uczestniczy poprzez konsultacje i współpracę z innymi jednostkami opieki psychiatrycznej, służą przede wszystkim deinstytucjonalizacji opieki psychiatrycznej poprzez wzmocnienie struktur środowiskowych tej opieki. Usytuowanie Szpitala Babińskiego w przedmiotowych działaniach – jako jednostki konsultacyjnej i opiniującej – jest nieprzypadkowe i wynika przede wszystkim z dotychczasowych doświadczeń placówki w realizacji zmian strukturalnych, które są zgodne z kierunkiem zmian proponowanych przez wymienione podmioty. Należy podkreślić, że to właśnie w Szpitalu Babińskiego od kilku lat realizowany jest program strukturalnej przebudowy koncepcji opieki nad pacjentami poprzez tworzenie medycznych komórek organizacyjnych przejmujących w coraz szerszym zakresie zadanie udzielania opieki psychiatrycznej w pobliżu miejsca zamieszkania pacjenta i w ścisłym powiązaniu ze środowiskiem lokalnym. Szpital Babińskiego podjął bowiem trud wdrożenia – w jak najszerszym zakresie – Narodowego Programu Ochrony Zdrowia Psychicznego[5] oraz Małopolskiego Programu Ochrony Zdrowia Psychicznego.[6]
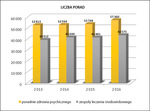
Proces zmian strukturalnych obejmuje więc rozwój opieki środowiskowej, ambulatoryjnej i oddziałów dziennych, a w zakresie opieki psychiatrycznej o charakterze stacjonarnym akcent rozwojowy został przesunięty na specjalistyczną opiekę psychiatryczną. Takie podejście do rozwoju strukturalnego Szpitala Babińskiego znajduje odzwierciedlenie w strukturze udzielanych świadczeń opieki zdrowotnej. Prezentacja graficzna liczby udzielonych porad (ryc. 1) i wizyt realizowanych przez personel medyczny zatrudniony w komórkach organizacyjnych prowadzących działalność w zakresie opieki środowiskowej, a także liczby miejsc na oddziałach dziennych – w odniesieniu do liczby pacjentów hospitalizowanych na oddziałach szpitalnych stacjonarnych (ryc. 2) – wskazuje jednoznacznie na zwiększającą się rolę opieki środowiskowej w działalności leczniczej prowadzonej przez Szpital Babińskiego.
Wskazany proces zmian strukturalnych przeprowadzono przy zachowaniu stałego poziomu finansowania działalności leczniczej Szpitala Babińskiego w ramach umowy zawartej z Narodowym Funduszem Zdrowia (NFZ). W tym celu konieczne było zmniejszenie liczby dostępnych miejsc na oddziałach ogólnopsychiatrycznych oraz ustabilizowanie średniego czasu hospitalizacji na oddziałach stacjonarnych (20 dni). Działania te nie przyniosły żadnych negatywnych skutków dla pacjentów, gdyż nie powodują ograniczenia w dostępności świadczeń opieki zdrowotnej. Pacjenci uzyskują w zamian zwiększoną możliwość korzystania z tych świadczeń w miejscu swojego zamieszkania. Analiza wykonania umowy z NFZ jednoznacznie wskazuje, że nastąpiło przeniesienie ciężaru leczenia pacjentów z form opieki stacjonarnej na rzecz opieki ambulatoryjnej i środowiskowej. Obrazuje to poziom realizacji umowy z NFZ, gdyż właśnie w zakresie opieki stacjonarnej występuje zjawisko niepełnego wykonania umowy, natomiast w przypadku opieki ambulatoryjnej i środowiskowej od dłuższego czasu występują nadwykonania.
Zmiany były wprowadzane w ramach obowiązujących przepisów prawnych. W Szpitalu Babińskiego funkcjonuje obecnie siedem centrów zdrowia psychicznego, obejmujących opieką mieszkańców Krakowa, Myślenic i powiatu myślenickiego, Skawiny i gminy Skawina oraz Miechowa i powiatu miechowskiego. Szpital Babińskiego jako jeden z nielicznych w Polsce zbudował więc już teraz podstawy organizacyjne do wdrożenia modelu skoordynowanej i kompleksowej opieki nad osobami chorującymi psychicznie w miejscu ich zamieszkania.
Wydaje się, że zasadniczymi przeszkodami w dalszym poszerzaniu zakresu deinstytucjonalizacji opieki psychiatrycznej pozostają problemy związane z brakiem możliwości elastycznego – i tym samym efektywnego – wykorzystania zasobów kadry medycznej w działalności leczniczej związanej z funkcjonowaniem centrów zdrowia psychicznego. Dotychczasowe warunki zawierania umów z NFZ (w odniesieniu do poszczególnych zakresów świadczeń opieki zdrowotnej) nie są dostosowane do powstałych struktur organizacyjnych. Przepisy nie zezwalają na ustalanie łącznych harmonogramów pracy pracowników medycznych w ramach danego centrum zdrowia psychicznego. Zmiana stanu prawnego w tym zakresie może zostać dokonana bez konieczności zwiększania nakładów finansowych na udzielanie świadczeń opieki zdrowotnej. Konieczne natomiast wydaje się zwiększenie wyceny udzielania świadczeń opieki zdrowotnej w trakcie hospitalizacji na oddziałach stacjonarnych szpitala psychiatrycznego, gdyż istniejący poziom finansowania tego rodzaju świadczeń w stosunku do wyceny świadczeń udzielanych w trybie ambulatoryjnym i w ramach opieki środowiskowej powoduje, że nieopłacalne pozostaje utrzymanie kompleksowego systemu opieki psychiatrycznej (w ramach centrum zdrowia psychicznego jako jednostki organizacyjnej), opartego na kooperacji działań o charakterze ambulatoryjnym, środowiskowym i wykorzystania – w razie konieczności wynikającej z zaostrzonego stanu zdrowia pacjenta – systemu oddziałów stacjonarnych całodobowych.