Praktyka kliniczna
Leczenie zaburzeń lękowych – przewodnik
Dr n. med. Anna Mosiołek
W leczeniu zaburzeń lękowych stosowane są różne rodzaje oddziaływań terapeutycznych. Wyniki badań potwierdziły skuteczność farmakoterapii oraz psychoterapii poznawczo-behawioralnej (cognitive-behavioral therapy – CBT) w ramach postępowania pierwszego rzutu. Prezentujemy przewodnik, jak leczyć pacjenta z zaburzeniami lękowymi.
Badania pokazują, że leczeniem zaburzeń lękowych o porównywalnej skuteczności klinicznej jest psychoterapia behawioralno-poznawcza i farmakoterapia. Ponadto w terapii stosuje się psychoedukację oraz różne formy oddziaływań mających na celu redukcję stresu i napięcia oraz zwiększenie kontroli nad emocjami, takie jak:
- treningi redukcji stresu oparte na uważności (mindfulness-based stress reduction – MBSR),
- treningi relaksacyjne,
- trening autogenny Schultza,
- treningi oddychania przeponowego,
- interwencje wsparciowe.
Wszystkie podejmowane interwencje w zaburzeniach lękowych mają na celu ustąpienie objawów, poprawę funkcjonowania społecznego oraz zapobieganie nawrotom.
Farmakoterapia zaburzeń lękowych
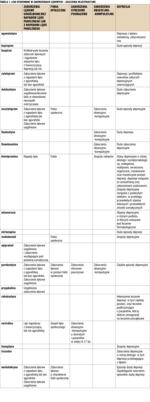
Farmakoterapię (tab. 1) stosuje się u pacjentów, którzy z różnych przyczyn nie mogą lub nie chcą uczestniczyć w psychoterapii. Wymaga to mniejszego wysiłku od chorego, może być związane jednak z wystąpieniem objawów niepożądanych. Należy pamiętać także, że w przypadku niektórych leków po zaprzestaniu ich stosowania mogą wystąpić objawy odstawienne. Przed rozpoczęciem farmakoterapii należy poinformować pacjenta o spodziewanym czasie, kiedy może nastąpić poprawa stanu psychicznego, możliwych działaniach niepożądanych leków oraz o planowanej długości leczenia. Zalecane jest monitorowanie objawów niepożądanych po dwóch, czterech, sześciu oraz 12 tygodniach leczenia.
Leczenie farmakologiczne można podzielić na:
- stosowane doraźnie (doraźne leki uspokajające),
- leczenie mające na celu ustąpienie objawów lękowych – tzw. leczenie fazy ostrej (12 tygodni),
- leczenie podtrzymujące.
Wśród leków stosowanych doraźnie stosuje się głównie benzodiazepiny, hydroksyzynę i inne leki przeciwhistaminowe oraz β-adrenolityki. W leczeniu zaburzeń lękowych udokumentowano skuteczność leków z grupy selektywnych inhibitorów wychwytu zwrotnego serotoniny (selective serotonin reuptake inhibitors – SSRI), inhibitorów wychwytu zwrotnego serotoniny i noradrenaliny (serotonin norepinephrine reuptake inhibitors – SNRI), trójpierścieniowych leków przeciwdepresyjnych (TLPD) – głównie imipraminy, klomipraminy, opipramolu, benzodiazepin (BDZ) – stosowanych w monoterapii u chorych bez współwystępujących zaburzeń nastroju, buspironu oraz leków przeciwpadaczkowych – głównie pregabaliny.
Benzodiazepiny działają jedynie objawowo i nie leczą przyczyn zaburzeń emocjonalnych. Większość leków z tej grupy dosyć szybko działa uspokajająco i zwiększa uczucie relaksu. BDA zmniejszają napięcie mięśniowe, większe dawki mają potencjał nasenny. Nie powinny ich przyjmować osoby prowadzące pojazdy, gdyż mogą wpływać na funkcje poznawcze i obniżać sprawność psychomotoryczną. Benzodiazepiny powinny być podawane tylko na początku leczenia i w stanach nasilonych napadów lęku panicznego ze względu na ich potencjał uzależniający oraz możliwość wystąpienia objawów odstawiennych. Zazwyczaj stosowane są w pierwszych 2-4 tygodniach terapii. W grupie leków anksjolitycznych najbezpieczniejsze wydają się lorazepam oraz oksazepam ze względu na brak metabolizmu wątrobowego.[1] Alprazolam jest natomiast jedną z najczęściej stosowanych benzodiazepin w terapii fobii, w leczeniu lęku (najwięcej badań klinicznych) oraz w celu przerwania napadu.
W objawach somatycznych lęku stosowane są β-adrenolityki, które poprzez hamowanie aktywności obwodowego układu współczulnego łagodzą dolegliwości fizjologiczne.
Algorytm postępowania u pacjenta z zaburzeniami lękowymi
Zalecane jest skierowanie pacjenta na terapię CBT – jeśli pacjent nie chce lub nie może uczestniczyć w terapii, zaleca się:
- zastosowanie leku z grupy SSRI lub SNRI – początkowo przy nasilonych objawach lęku, niepokoju lub bezsenności można dołączyć BDA,
- zmianę leku na inny z grupy SSRI lub SNRI,
- dołączenie drugiego leku lub zamianę leku na inną grupę,
- ponowną weryfikację rozpoznania,
- rozważenie zmiany leczenia na inny rodzaj terapii, np. terapię psychodynamiczną lub terapię rodzinną,
- dołączenie innych form terapii, np. treningów redukcji stresu opartych na uważności, treningu technik radzenia sobie z lękiem, technik relaksacyjnych, terapii wsparciowej, treningu asertywności.
Farmakoterapię w zaburzeniach lękowych stosuje się w celu zmniejszenia liczby napadów, zmniejszenia nasilenia lub ustąpienia objawów lękowych oraz zapobiegania nawrotom. Obowiązuje zasada stosowania najmniejszej skutecznej dawki, monoterapii, startu od małych dawek oraz ich stopniowego zwiększania, jak również kontrolowania objawów niepożądanych. Leczenie zaburzeń lękowych powinno być długotrwałe. Przyjmuje się, że musi trwać co najmniej dziewięć miesięcy, przy czym część autorów zaleca dłuższy okres stosowania leków, szczególnie w przypadku pacjentów w podeszłym wieku. U osób z fobią społeczną (lęk społeczny, social anxiety disorder – SAD) leczenie trzeba stosować co najmniej 12 miesięcy. Przy braku poprawy po czterech-sześciu tygodniach farmakoterapii należy rozważyć zamianę leku na inny.
Lekami pierwszego rzutu w leczeniu zaburzeń lękowych są leki z grupy SSRI i SNRI. Preferowane są SSRI z uwagi na dobrą tolerancję oraz szeroki zakres wskazań rejestracyjnych, m.in. fobie, lęk napadowy, zaburzenia obsesyjno-kompulsyjne (obsessive-compulsive disorder – OCD), zaburzenia lękowe uogólnione (generalized anxiety disorder – GAD). Najczęściej stosowane w zaburzeniach lękowych leki z grupy SSRI to cytalopram, escytalopram, fluoksetyna, fluwoksamina, paroksetyna, sertralina. Za wyborem SSRI przemawia to, że mają łatwy schemat dawkowania, przedawkowanie lub samozatrucie lekami z tej grupy zazwyczaj nie jest niebezpieczne dla pacjenta. Co również jest bardzo ważne dla chorych, SSRI nie upośledzają zdolności prowadzenia pojazdów. Można je stosować u pacjentów z jaskrą z wąskim kątem przesączania oraz w przeroście gruczołu krokowego.
Dawka początkowa leków z grupy SSRI powinna być niska, ponieważ mogą one w pierwszym okresie leczenia zwiększać niepokój, lęk lub bezsenność, co może prowadzić do zaprzestania leczenia. W przypadku niepełnej skuteczności, braku poprawy lub złej tolerancji terapii możemy zastosować inny lek z grupy SSRI, gdyż niepowodzenie w leczeniu jednym nie oznacza, że stosowanie innego z tej grupy nie przyniesie poprawy lub że lek ten nie będzie lepiej tolerowany.
Najczęstsze objawy niepożądane występujące podczas stosowania SSRI to:
- bóle głowy,
- niepokój,
- drażliwość,
- nudności,
- dolegliwości żołądkowo-jelitowe,
- bezsenność,
- dysfunkcje seksualne,
- drżenia.
Większość objawów ma charakter przejściowy i ustępuje w stosunkowo krótkim czasie, niestety dysfunkcje seksualne mogą się utrzymywać przez cały okres leczenia. Cytalopram i escytalopram mogą wydłużać odstęp QTc, dlatego podczas ich stosowania należy monitorować pacjenta za pomocą EKG. W chorobach kardiologicznych najbezpieczniejsza jest fluwoksamina, jednak ma ona węższą rejestrację niż inne leki z grupy SSRI.