Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Na podstawie badania histopatologicznego, badań obrazowych i ewentualnie diagnostycznej laparoskopii można zakwalifikować chorego do jednej z następujących grup: T1b, N0, M0; T2, N0, M0; T3, N0, M0; T1-3, N1, M0.
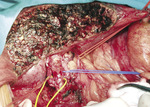
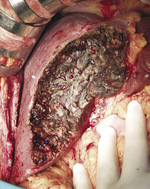
Rycina 4. Stan po wycięciu loży pęcherzyka żółciowego i węzłów chłonnych więzadła wątrobowo-dwunastniczego, wypreparowane elementy więzadła
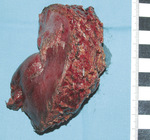
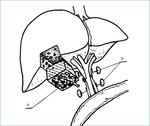
U chorych T1b, N0, M0 i u chorych T2, N0, M0 reoperację należy wykonać w ciągu 1-2 miesięcy po rozpoznaniu. Polega ona na wycięciu loży pęcherzyka żółciowego i limfadenektomii więzadła wątrobowo-dwunastniczego (tzw. radykalna cholecystektomia). Lożę pęcherzyka żółciowego usuwa się, wycinając 3-4 cm miąższu wątroby, który przylegał do pęcherzyka żółciowego (ryc. 1, 2), a ponadto należy usunąć co najmniej 6 węzłów chłonnych (ryc. 3, 4). Rekomendacja ta powstała na podstawie prac, które dowiodły, że limfadenektomia w połączeniu z radykalną resekcją miąższu wątroby łączyła się z lepszą przeżywalnością niż samo wycięcie loży pęcherzyka żółciowego u chorych z guzami T1b i T2 i że wycięcie co najmniej 5 węzłów chłonnych poprawia przeżywalność.13,14 Limfadenektomia powinna być ograniczona jedynie do więzadła wątrobowo-dwunastniczego, jej rozszerzanie (np. o węzły przyaortalne czy pnia trzewnego) nie wiąże się z uzyskiwaniem lepszych wyników.15 Przetrwałego raka w wyciętym miąższu wątroby lub w węzłach chłonnych (mimo że jest niewidoczny w badaniach obrazowych) stwierdza się u około 12% chorych T1b, N0, M0 i u około 31% chorych T2, N0, M0. Nie zaleca się wycinania blizn po trokarach. Po reoperacji wskazana jest systematyczna kontrola ambulatoryjna podobnie jak w przypadku raka T1a po cholecystektomii.16
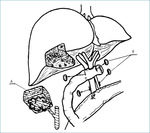
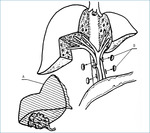
Rycina 6. Resekcja loży pęcherzyka żółciowego i pozawątrobowych dróg żółciowych oraz węzłów chłonnych więzadła wątrobowo-dwunastniczego. Zespolenie przewodowo-jelitowe wykonane na pętli Roux-Y
U chorych T3, N0, M0 i T1-3, N1, M0 reoperację również należy wykonać w ciągu 1-2 miesięcy. W większości przypadków powinna być ona poprzedzona laparoskopią diagnostyczną, aby uniknąć niepotrzebnej laparotomii. Miąższ wątroby, w zależności od umiejscowienia guza, powinien zostać usunięty z loży pęcherzyka żółciowego (ryc. 3) lub części bądź całych segmentów wątroby IV i V (ryc. 5). Należy również wykonać limfadenektomię więzadła wątrobowo-dwunastniczego. W niektórych przypadkach zabieg można rozszerzyć o resekcję zewnątrzwątrobowych dróg żółciowych. Rozważać można wycięcie pozawątrobowych dróg żółciowych jedynie w przypadku dodatniego marginesu nowotworu od strony przewodu pęcherzykowego, pod warunkiem że możliwe jest wykonanie resekcji R0 (ryc. 6). Pojawienie się żółtaczki po cholecystektomii, jeśli jest skutkiem nacieku raka na drogi żółciowe, w zasadzie wyklucza radykalną reoperację. Żółtaczka w takich przypadkach jest bardzo złym czynnikiem rokowniczym i wszelkie próby rozszerzania zakresu operacji nie skutkują większą przeżywalnością chorych.17 Wycięcie blizn po trokarach jest wskazane, bo w tym zaawansowaniu choroby przerzuty w tych miejscach zdarzają się u około 10% chorych. Przetrwały rak w wątrobie i/lub węzłach chłonnych u chorych T3, N0, M0 i T1-3, N1, M0 zdarza się w około 46% przypadków.12,18 W badaniach zebranych z 21 europejskich ośrodków odsetek chorych z przetrwałym nowotworem jest jeszcze większy (82% u chorych z guzami T2-3).19 Podobne wyniki podają ośrodki z Chile.20
Przeżycie w raku pęcherzyka żółciowego wykrytym przypadkowo
Chorzy T1a po cholecystektomii mają 85-100% szans na całkowite wyleczenie. Analiza Surveillance, Epidemiology and End Results (SEER), przeprowadzona przez National Cancer Institute, która obejmuje dane z 21 lat, dowodzi, że reoperacja w tym stadium zaawansowania nie jest potrzebna.16
Bez wątpienia reoperacja chorych z zaawansowaniem T1b, T2 i T3 poprawia rokowanie. Badania, które to wykazują, nie są jednak ani prospektywne, ani randomizowane, a opierają się na obserwacji klinicznej (observational study). Wieloośrodkowe badania europejskie (French Association of Surgery-Gallbladder Cancer) wykazały, że 5 lat przeżyło 41% chorych po reoperacji i jedynie 15% chorych, którzy nie byli reoperowani.19 W innej pracy wykazano, że resekcja R0 w trakcie reoperacji niezależnie od obecności przetrwałego raka ma korzystny wpływ na przeżycie.20
Pięć lat przeżywa 87,5% chorych T1b poddanych reoperacji (resekcji loży z limfadenektomią więzadła wątrobowo-dwunastniczego) i tylko 61,3% chorych nieoperowanych. Wykazano również, że wydłużenie życia związane z reoperacją było większe w przypadku młodych chorych i niezależne od płci.21
Pięć lat przeżywa więcej chorych T2 i T3 poddanych reoperacji (resekcji loży z limfadenektomią więzadła wątrobowo-dwunastniczego) niż chorych nieoperowanych.12,19
Po resekcji R0 guzów T2, T3 wskazana jest systemowa chemioterapia gemcytabiną lub chemioradioterapia. Po resekcji R1 i R2 wskazana jest chemioradioterapia. Niestety ani chemioterapia, ani chemioradioterapia nie wykazują dużej skuteczności.7