W przypadku potwierdzenia obecności żylaków przełyku konieczne są ocena zagrożenia krwawieniem oraz stwierdzenie aktywnego lub nowo przebytego krwawienia żylakowego. Do znamion przebytego krwawienia z żylaków przełyku należą: obecność aktywnego krwawienia z żylaka, obecność zmiany typu white nipple (biały czop włóknika na żylaku), obecność skrzepu na żylaku, brak innej niż żylaki przełyku nieprawidłowości mogącej być źródłem krwawienia.
W piśmiennictwie wiele uwagi poświęca się nieinwazyjnym lub mniej inwazyjnym sposobom wykrywania żylaków przełyku oraz oceny ryzyka krwawienia. Proponowane metody obejmują m.in.: ocenę liczby płytek krwi, ocenę wskaźnika protrombinowego, ocenę wielkości śledziony, średnicę żyły wrotnej, elastografię wątroby, endoskopię kapsułkową. Elastografia to nieinwazyjne badanie wykorzystujące emisję fal mechanicznych i pomiar ich prędkości rozchodzenia się w tkance, co bezpośrednio zależy od sztywności miąższu wątroby. Jest obecnie powszechnie stosowane w diagnostyce stopnia zwłóknienia miąższu wątroby i tym samym do określenia zaawansowania choroby narządu. W statystycznej analizie wyników badań elastograficznych stwierdzono korelację między zwiększeniem sztywności tkanki wątroby a występowaniem klinicznie istotnego nadciśnienia wrotnego, jednakże ocena obecności bądź wielkości żylaków przełyku na podstawie elastografii wątroby nie prezentuje wystarczającego poziomu wiarygodności6. Do tej pory nie wykazano również dostatecznej skuteczności czy dokładności innych metod nieinwazyjnych, dlatego nadal podkreśla się konieczność wykonywania badań endoskopowych górnego odcinka przewodu pokarmowego. Wskaźnikiem prognostycznym o dużej skuteczności jest pomiar gradientu ciśnień w żyle wątrobowej (HVPG – hepatic venous pressure gradient), świadczący o wysokim ciśnieniu wrotnym. Pomiaru dokonuje się metodą inwazyjną, która polega na wprowadzeniu cewnika do żyły wątrobowej poprzez dostęp z żyły szyjnej wewnętrznej pod kontrolą radiologiczną. HVPG jest różnicą między ciśnieniem zaklinowania a średnim ciśnieniem w żyle wątrobowej7. Wartości powyżej 10 mmHg świadczą o formowaniu się żylaków przełyku i dekompensacji marskości wątroby. Krwawienie z żylaków przełyku występuje przy >12 mmHg. Natomiast wartości powyżej 20 mmHg wiążą się ze zwiększonym ryzykiem nieskutecznego leczenia krwawienia z żylaków przełyku, wczesnego ponownego krwawienia oraz ze zwiększoną śmiertelnością w wyniku ostrego krwawienia z żylaków przełyku. Zastosowanie tej metody jest jednak mocno ograniczone ze względu na jej inwazyjność, wysokie koszty oraz ograniczoną dostępność8,9.
U wszystkich chorych z marskością wątroby zaleca się wykonywanie ezofagogastroduodenoskopii:
- co 3 lata u osób z wyrównaną marskością wątroby bez żylaków przełyku
- co 2 lata u chorych z rozpoznanymi małymi żylakami przełyku
- co roku u pacjentów ze zdekompensowaną marskością wątroby10.
Profilaktyka pierwotna krwawienia z żylaków przełyku
Termin „profilaktyka pierwotna” odnosi się do zapobiegania pierwszemu krwawieniu z żylaków przełyku i obejmuje dwa kierunki działania: farmakoterapię (stosowanie nieselektywnych β-adrenolityków) oraz techniki endoskopowe (rekomendowaną metodą jest opaskowanie żylaków przełyku). Jest ona wskazana u pacjentów z czynnikami ryzyka pierwszego krwawienia z żylaków przełyku, do których należą: wielkość żylaków (średnie i duże), znamiona zagrażającego krwawienia na powierzchni żylaków (nawet w przypadku małych żylaków), zaawansowana niewydolność wątroby (klasa C w skali Childa-Pugha) niezależnie od wielkości żylaków, wysokie ciśnienie wrotne (HVPG >12 mmHg). Pacjenci z małymi żylakami przełyku, bez znamion zagrażającego krwawienia, z wyrównaną marskością wątroby (klasa A w skali Childa-Pugha) nie wymagają profilaktyki pierwotnej, zaleca się u nich jedynie nadzór endoskopowy. Zarówno farmakoterapia, jak i profilaktyczna endoskopia wykazują przewagę nad niezastosowaniem żadnej z metod prewencji pierwszego krwawienia z żylaków przełyku u pacjentów ze średnimi lub z dużymi żylakami, a także u osób z małymi żylakami przełyku i ze znamionami zagrażającego krwawienia1. Mimo że mechanizm działania obu metod jest zupełnie różny (nieselektywne β-adrenolityki obniżają ciśnienie wrotne, z kolei opaskowanie żylaków przełyku poprzez obliterację naczyń, działając miejscowo, zmniejsza napięcie ścian żylaków), nie ma dowodów na wyższość połączenia tych sposobów zapobiegania krwawieniom w profilaktyce pierwotnej (w odróżnieniu od profilaktyki wtórnej) nad wykorzystaniem wyłącznie jednej z nich. Skuteczność obu tych metod jest porównywalna, a kryteria wyboru jednej z nich powinny uwzględniać takie czynniki, jak: przeciwwskazania do zastosowania wybranej formy prewencji, możliwe powikłania, koszty, preferencje pacjenta.
Skuteczność endoskopowego opaskowania żylaków przełyku w profilaktyce pierwotnej krwawienia z żylaków przełyku została udowodniona w badaniach z randomizacją11,12. Jest to również metoda z wyboru u osób, które nie tolerują terapii nieselektywnymi β-adrenolitykami. Endoskopową metodą niezalecaną w profilaktyce pierwotnej krwawienia z żylaków przełyku jest – ze względu na swoją inwazyjność, wysokie koszty oraz potencjalne zagrażające życiu komplikacje – skleroterapia.
Nieselektywne β-adrenolityki obniżają ciśnienie wrotne w dwojakim mechanizmie działania: poprzez zmniejszenie rzutu serca spowodowane blokadą receptorów typu β1 oraz poprzez wazokonstrykcję naczyń trzewnych wywołaną blokadą receptorów typu β2. Do nieselektywnych leków β-adrenolitycznych stosowanych w profilaktyce pierwotnej zalicza się propranolol oraz nadolol (niedostępny w Polsce). Wielu autorów wskazuje również na korzyści ze stosowania karwedilolu, który wykazuje dodatkowe działanie α1-adrenolityczne. Karwedilol jest skuteczniejszy w obniżaniu HVPG w porównaniu z tradycyjnymi β-adrenolitykami, jednak jego wyższość nad nieselektywnymi lekami β-adrenolitycznymi w profilaktyce pierwotnej krwawienia z żylaków przełyku nie została dotychczas potwierdzona w badaniach klinicznych13. W badaniach z poprzednich lat wykazano, że terapia za pomocą β-adrenolityków znacząco zmniejsza ryzyko pierwszego krwawienia z 25% do 15% w ciągu 2 lat, a śmiertelność z 27% do 23%14. Dawkowanie tych leków należy ustalić indywidualnie, w zależności od tolerancji pacjenta, dążąc do obniżenia częstości rytmu serca o 25%, lecz nie poniżej 55 uderzeń/min15. Dołączenie nitratów do nieselektywnych β-adrenolityków zwiększa redukcję ciśnienia w żyle wrotnej, jednak duża liczba działań niepożądanych takiego połączenia oraz brak potwierdzenia jego skuteczności w dużych badaniach z randomizacją wykluczają obecnie nitraty z profilaktyki pierwotnej krwawienia z żylaków przełyku10,16.
Profilaktyka nawrotu krwawienia
W profilaktyce ponownego krwawienia z żylaków przełyku, czyli w profilaktyce wtórnej, optymalnym postępowaniem jest połączenie endoskopowego opaskowania żylaków z leczeniem farmakologicznym13. Zabiegi opaskowania powinno się wykonywać aż do całkowitej eradykacji żylaków przełyku co 1-4 tygodnie. Liczba zabiegów obejmuje zazwyczaj 3-4 sesje opaskowania. Leczenie farmakologiczne polega na stosowaniu nieselektywnych β-adrenolityków w maksymalnie dużej, dobrze tolerowanej dawce. Jeżeli nie udaje się w ten sposób obniżyć ciśnienia wrotnego o co najmniej 20% w stosunku do wartości wyjściowej lub poniżej 12 mmHg, do farmakoterapii można dołączyć nitraty. Obniżenie ciśnienia wrotnego dzięki łączonemu stosowaniu wyżej wymienionych leków uzyskuje się u blisko 1/3 pacjentów, którzy nie zareagowali na monoterapię lekami β-adrenolitycznymi17. Ze względu na liczne działania niepożądane taki sposób postępowania terapeutycznego nie jest jednak powszechnie rekomendowany. Prewencja wtórna wydaje się szczególnie istotna, gdyż ryzyko nawrotu krwawienia u pacjentów, u których nie włączono leczenia profilaktycznego, wynosi około 60% w ciągu 1-2 lat, ze śmiertelnością sięgającą 30%18.
W profilaktyce wtórnej krwawienia z żylaków przełyku nie zaleca się skleroterapii oraz łącznego stosowania endoskopowego opaskowania i skleroterapii.
Leczenie aktywnego krwawienia
Pierwszym etapem postępowania u pacjenta z krwawieniem z żylaków przełyku jest próba stabilizacji hemodynamicznej poprzez resuscytację płynową i podawanie leków wazoaktywnych. Należy dążyć do utrzymania średniego ciśnienia krwi w granicach 80-100 mmHg, a tętna ≤100/min. Podczas przetaczania krwi nie wolno przekraczać stężenia hemoglobiny 7-8 g/dl i/lub hematokrytu 25%, aczkolwiek zawsze trzeba brać pod uwagę choroby współistniejące i stan kliniczny pacjenta. Dążenie do uzyskania stężenia hemoglobiny zbliżonego do wartości prawidłowych jest niekorzystne, ponieważ skutkuje wzrostem ciśnienia w układzie wrotnym i zwiększa ryzyko nawrotu krwawienia. Połączenie farmakoterapii i leczenia endoskopowego odgrywa kluczową rolę w redukcji ciśnienia w układzie wrotnym i kontroli krwawienia.
Leki wazoaktywne należy podać najszybciej, jak to możliwe, po wystąpieniu krwotoku żylakowego, jeszcze przed endoskopią górnego odcinka przewodu pokarmowego. W randomizowanych badaniach dowiedziono bowiem, że użycie wazokonstryktorów znacząco zmniejsza aktywne krwawienie i pomaga osiągnąć hemostazę, dzięki czemu przeprowadzenie endoskopii w celach zarówno diagnostycznych, jak i terapeutycznych jest łatwiejsze. Ponadto leki te zmniejszają ryzyko nawrotu krwawienia oraz śmiertelność u pacjentów z ostrym krwotokiem żylakowym w przebiegu marskości wątroby19. Stosuje się 2 rodzaje terapeutyków: wazopresynę i jej analogi (terlipresyna) oraz somatostatynę wraz z analogami (oktreotyd). Zarówno oktreotyd, jak i terlipresyna są dostępne w Polsce i wykazują podobną skuteczność. Wybór leku zależy od doświadczeń własnych ośrodka, czynników ekonomicznych i profilu bezpieczeństwa. Proponowany czas trwania terapii wynosi 2-5 dni. Oktreotyd podaje się dożylnie, najpierw w bolusie 50-100 µg, a następnie we wlewie ciągłym z prędkością 50 µg/h. Z kolei terlipresynę podaje się dożylnie w dawce 1-2 mg co 4 godz. przez pierwsze 24-48 godz., a następnie zmniejsza się dawkę leku do 1 mg co 4 godz. Mimo że leki β-adrenolityczne są zalecane w profilaktyce pierwotnej krwawienia z żylaków przełyku, to nie są rekomendowane w przypadku krwotoku żylakowego ze względu na możliwość obniżania ciśnienia tętniczego oraz osłabienie fizjologicznej reakcji organizmu na utratę krwi20.
U chorych z marskością wątroby i krwawieniem z górnego odcinka przewodu pokarmowego należy wdrożyć terapię antybiotykową. Istnieje bowiem u nich duże ryzyko infekcji bakteryjnych, wtórnie do translokacji bakteryjnej z przewodu pokarmowego20. Zakażenia bakteryjne zdarzają się nawet u 20% takich pacjentów. Najczęściej występują: samoistne zapalenie otrzewnej, zakażenie układu moczowego oraz infekcje układu oddechowego10,21. W badaniach wykazano, że profilaktyczna antybiotykoterapia u chorych z marskością wątroby i krwawieniem z górnego odcinka przewodu pokarmowego prowadzi nie tylko do zmniejszenia częstości infekcji bakteryjnych, lecz także do redukcji śmiertelności, a nawet ryzyka ponownego krwawienia22. Proponuje się dożylne lub doustne podawanie fluorochinolonów (np. cyprofloksacyny) lub dożylne stosowanie ceftriaksonu do 7 dni.
Endoskopia jest, poza farmakoterapią, podstawą leczenia krwawienia z żylaków przełyku. Powinna zostać wykonana w ciągu pierwszych 12 godz. od momentu przyjęcia chorego do szpitala. W przypadku niepowodzenia zahamowania krwawienia leczeniem endoskopowym można doraźnie (do 24 godz.) zastosować tamponadę sondą Sengstakena-Blakemore’a, po czym należy ponownie podjąć próbę terapii endoskopowej. W 2020 roku opublikowano pracę, której autorzy poruszyli kwestię braku przewagi pilnego endoskopowego tamowania krwawienia z górnego odcinka przewodu pokarmowego (<6 godz. od rozpoznania) nad wczesnym podjęciem tych działań (6-24 godz. od rozpoznania). W badaniu przeprowadzonym na grupie 516 chorych z dużym ryzykiem ponownego krwawienia z górnego odcinka przewodu pokarmowego lub zgonu nie wykazano związku pomiędzy pilnym endoskopowym zahamowaniem krwotoku a niższym odsetkiem śmiertelności pacjentów w ciągu 30 dni od wystąpienia krwawienia w porównaniu z wczesnym endoskopowym hamowaniem krwawienia23.
Dwiema dostępnymi technikami endoskopowymi stosowanymi w przypadku krwotoku żylakowego są: endoskopowa sklerotyzacja żylaków przełyku (EST – endoscopic sclerotherapy) oraz endoskopowe opaskowanie żylaków przełyku (EBL – endoscopic band ligation). Metodą preferowaną w sytuacji krwawienia z żylaków przełyku jest EBL. Dostępne wyniki badań pokazują, że leczenie krwotoków z żylaków przełyku za pomocą opaskowania wiązało się ze znacząco większą skutecznością oraz z mniejszą liczbą powikłań i mniejszym ryzykiem ponownego krwawienia w porównaniu z metodami iniekcyjnymi13,24. EBL w skojarzeniu z farmakoterapią jest rekomendowanym obecnie sposobem leczenia krwawienia z żylaków przełyku13. Nie stwierdzono dodatkowych korzyści wynikających z łączenia EBL z technikami sklerotyzacyjnymi25.
Endoskopowe opaskowanie żylaków przełyku
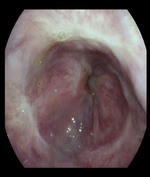
Technika EBL polega na umieszczeniu elastycznych opasek wokół żylaków przełyku, co powoduje ich okluzję, zakrzepicę, a w dalszej kolejności miejscową martwicę oraz włóknienie błony śluzowej. Opaski samoistnie odpadają po 5-8 dniach od ich założenia, pozostawiając powierzchowne owrzodzenie, które goi się przez następne 2-3 tygodnie, czasem z pozostawieniem blizny (ryc. 5).