Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Praktyka kliniczna
Diagnostyka różnicowa atopowego zapalenia skóry
Prof. dr hab. med. Magdalena Czarnecka-Operacz1, Lek. med. Anna Sadowska-Przytocka2
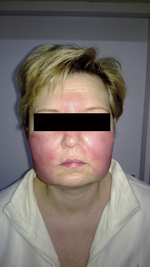
Atopowe zapalenie skóry (AZS) jest przewlekłą chorobą skóry, rozpoznawaną głównie we wczesnym dzieciństwie. Jest to jedno z najczęstszych schorzeń skóry i według aktualnych danych epidemiologicznych dotyczy 2-10 proc. dorosłych i 15-30 proc. dzieci. Niekiedy rozpoznanie AZS może sprawiać trudności, stąd też istotna jest umiejętność z najczęstszych schorzeń skóry i według aktualnych danych epidemiologicznych dotyczy 2-10 proc. dorosłych i 15-30 proc. dzieci. Niekiedy rozpoznanie AZS może sprawiać trudności, stąd też istotna jest umiejętność przeprowadzenia szczegółowej diagnostyki różnicowej.
Rozpoznanie AZS ustala się na podstawie kryteriów diagnostycznych Hanifina i Rajki, które uwzględniają obraz kliniczny, dane z wywiadu oraz wyniki badań dodatkowych.[1] Ze względu na występowanie w wielu jednostkach chorobowych zmian przypominających obraz AZS, często niestety obserwujemy nadrozpoznawalność schorzenia, zwłaszcza w przypadku małych dzieci.
Przebieg AZS można podzielić na dwie główne fazy:
- faza I (typ wypryskowaty)
Dotyczy dzieci do 3. r.ż. Pierwsze zmiany, najczęściej o charakterze rumieniowo-grudkowym, pojawiają się około 3. m.ż. Wykwity mogą obejmować odsiebne części kończyn, skórę twarzy oraz głowę owłosioną. Zmianom skórnym towarzyszy świąd oraz często nadkażenia bakteryjne, wirusowe lub grzybicze.
- faza II (typ liszajowaty, ograniczony i uogólniony)
Dotyczy dzieci, młodzieży i dorosłych. Zmiany chorobowe mają charakter ograniczonego stanu zapalnego dotyczącego przede wszystkim twarzy, szyi oraz dołów łokciowych i podkolanowych. W fazie przewlekłej obserwuje się ogniska lichenizacji. W przypadkach ciężkich zaostrzeń może również dochodzić do zajęcia większych powierzchni i uogólnionego stanu zapalnego skóry – erytrodermii.
Diagnozę AZS należy różnicować z chorobami wymienionymi poniżej, bowiem często bywa z nimi mylone.
Łojotokowe zapalenie skóry
Najczęstszą jednostką chorobową myloną z AZS jest łojotokowe zapalenie skóry. Schorzenie to często obserwowane jest u noworodków i niemowląt.[2] Zmiany lokalizują się w obrębie skóry głowy owłosionej (ciemieniucha), fałdów skórnych oraz okolicy pieluszkowej. Wykwity mają charakter rumieniowo-wysiękowy i złuszczający, z nawarstwionymi strupami łojotokowymi (tłustymi, żółtawej barwy). Rolę patogenetyczną odgrywa wzmożone wytwarzanie łoju na skutek działania androgenów matki. Pewne znaczenie może mieć również nadkażenie drożdżakiem (Candida albicans). W diagnostyce różnicowej należy zwrócić uwagę na dane z wywiadu w odniesieniu do atopii występującej w rodzinie.
Atopowe zapalenie skóry różni się dodatkowo nieco późniejszym występowaniem, znacznie silniejszym świądem, wypryskowym charakterem zmian w obrębie charakterystycznych okolic bez cech łojotokowych, przewlekłym przebiegiem, niejednokrotnie podwyższonym poziomem IgE w surowicy krwi. Warto podkreślić, że okolica pieluszkowa, typowa dla łojotokowego zapalenia skóry, u chorych na AZS jest wolna od zmian skórnych.
Opryszczkowate zapalenie skóry (Dermatitis herpetiformis, DH)
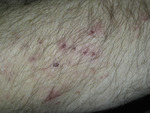
Fot. 1. Wykwity u pacjenta chorującego na opryszczkowate zapalenie skóry. (Dzięki uprzejmości prof. Mariana Dmochowskiego).
Jest to zespół jelitowo-skórny, w którym pęcherzykowo-grudkowym zmianom towarzyszy glutenozależna enteropatia. DH jest najczęstszą chorobą pęcherzową u dzieci.[3] Cechą charakterystyczną jest wielopostaciowość wykwitów. Obserwuje się grudki, ogniska zmian rumieniowych, wykwity pokrzywkowate oraz drobne pęcherzyki, które układają się festonowato (fot. 1).
Najczęstszym umiejscowieniem zmian są:
- łokcie,
- kolana,
- okolica krzyżowa,
- pośladki,
- owłosiona skóra głowy i twarz.
Wykwitom towarzyszy świąd skóry. Tolerancja glutenu jest różna – od całkowitej nietolerancji, aż do pewnego progu, który jest cechą osobniczą. Decydujące znaczenie ma badanie histologiczne oraz immunopatologiczne wycinka skóry. Biopsja skóry pobierana do badania immunopatologicznego powinna obejmować skórę klinicznie niezmienioną. Badanie immunopatologiczne bezpośrednie wykazuje obecność ziarnistych złogów IgA w brodawkach skóry.
Pieluszkowe zapalenie skóry (PZS)
Jest to powszechnie występująca dermatoza wieku niemowlęcego i wczesnodziecięcego. Zwykle rozpoczyna się między 1. a 2. m.ż. dziecka. Choroba może dotyczyć również osób dorosłych z problemem nietrzymania moczu. Obraz kliniczny charakteryzuje się występowaniem objawów zapalenia skóry z podrażnienia o różnym nasileniu. Obserwuje się zmiany o charakterze rumienia, obrzęku, nadżerek, zlokalizowane w miejscach przylegania pieluszek. W odróżnieniu od wyprzeń, wykwity nie zajmują fałdów pachwinowych. Etiologia choroby jest wieloczynnikowa. Bierze się pod uwagę uszkodzenie bariery skórnej przez mocz, resztki stolca, zaniedbania higieniczne, infekcje drobnoustrojowe. Należy też brać pod uwagę udział alergenów zawartych w pieluszkach w patogenezie przynajmniej części przypadków schorzenia. W różnicowaniu należy zwrócić uwagę na występowanie zmian w miejscach predylekcyjnych, ponieważ w AZS, jak już wcześniej wspomniano, okolica pieluszkowa jest najczęściej wolna od zmian zapalnych. Dodatkowo, w odróżnieniu od AZS, w PZS rzadziej obserwuje się grudki wysiękowe.[4]