Leczenie cukrzycy typu 1 u osób starszych
Ruban Dhaliwal, MD, Ruth Weinstock, MD, PhD
W SKRÓCIE
U starszych chorych na cukrzycę typu 1 istnieje duże ryzyko ciężkiej hipoglikemii i wystąpienia poważnych chorób współistniejących. Zaburzenia funkcji poznawczych, problemy dotyczące zdolności poruszania się, sprawności manualnej, wzroku i słuchu, depresja oraz przewlekły ból wywierają niekorzystny wpływ na możliwość stosowania złożonych schematów leczenia insuliną. Wraz z rozwojem zespołów i problemów geriatrycznych, nieprzewidywalnością odżywiania się oraz występowaniem zespołu kruchości schematy leczenia muszą być modyfikowane, a jego celem staje się zmniejszenie do minimum częstości występowania hipoglikemii i ciężkiej hiperglikemii, a także maksymalna poprawa jakości życia.
Zapadalność na cukrzycę i częstość jej występowania stale się zwiększają, a w populacji osób starszych wzrost ten jest szczególnie szybki. Chociaż to zjawisko wynika w większości z epidemii cukrzycy typu 2, dane epidemiologiczne wskazują, że zapadalność na cukrzycę typu 1 zwiększa się na całym świecie w tempie 2-5% rocznie.1-3 W następstwie poprawy leczenia cukrzycy coraz większy odsetek chorych na cukrzycę typu 1 dożywa do późnego wieku.4
Schematy leczenia cukrzycy u osób starszych muszą uwzględniać zmiany związane z wiekiem, które mogą wpływać na stan czynnościowy tych osób i ich zdolność do aktywnego udziału w leczeniu. Postępy w leczeniu cukrzycy typu 1 po badaniu Diabetes Control and Complications Trial5-7 doprowadziły do rutynowego stosowania złożonych schematów insulinoterapii, które mogą stać się zbyt trudne dla osób starszych. Schematy leczenia muszą być modyfikowane w celu dostosowania ich do zmian, które często obserwuje się wraz z wiekiem. Uwzględnienie tych unikatowych problemów związanych ze starzeniem się może istotnie poprawić jakość życia osób w podeszłym wieku i ułatwić uniknięcie niepotrzebnych kosztów opieki zdrowotnej.8,9
Cukrzycę typu 1 rozpoznaje się najczęściej w dzieciństwie, ale u około 25% chorych rozpoznanie tego typu cukrzycy ustala się w wieku dorosłym, czasami nawet dopiero w dziewiątej dekadzie życia.10 U około 10% dorosłych, u których początkowo rozpoznaje się cukrzycę typu 2, wykrywa się autoprzeciwciała przeciwko antygenom trzustki związane z cukrzycą typu 1.11 Charakterystyka kliniczna cukrzycy typu 1 występującej w młodym wieku i tejże pojawiającej w wieku dorosłym może być różna, co może mieć konsekwencje dla leczenia w późniejszym okresie życia.12 U osób z wykrywalnym stężeniem peptydu C, co zdarza się częściej we wczesnej fazie choroby oraz w przypadku wystąpienia cukrzycy typu 1 w wieku dorosłym, kliniczne wyniki leczenia są lepsze i można osiągnąć mniejsze stężenie hemoglobiny A1C (HbA1C) z mniejszym ryzykiem poważnej hipoglikemii niż u osób bez wykrywalnego stężenia peptydu C.13,14 Wcześniejszy początek cukrzycy typu 1 wiąże się również z większym nasileniem choroby i jej powikłań w starzejącej się populacji. Gorsza jakość życia dorosłych chorych na cukrzycę typu 1 wiąże się z gorszą kontrolą glikemii, występowaniem przewlekłych powikłań, takich jak nefropatia, a także wywiadami ciężkiej hipoglikemii.15,16 Wszystkie te czynniki powinny być uwzględniane, kiedy indywidualizuje się leczenie u starszych chorych na cukrzycę typu 1.
Wyzwania w leczeniu cukrzycy typu 1 u osób starszych
Nie ma zbyt wielu danych na temat leczenia hipoglikemizującego i kontroli cukrzycy typu 1 w późniejszym okresie życia. W Type 1 Diabetes Exchange Clinic Registry (T1D Exchange) opisano charakterystykę starszych chorych na cukrzycę typu 1, które są leczone w ośrodkach diabetologicznych w całych Stanach Zjednoczonych.17 Wśród osób w wieku od 50 do <65 lat (n=2066) średnie stężenie HbA1C wynosiło 7,7% (u 27% chorych stężenie HbA1C wynosiło <7,0%, u 46% <7,5%, u 11% ≥9,0%), a średnia liczba podawanych przez chorych samodzielnych oznaczeń stężenia glukozy we krwi w ciągu doby wyniosła 5,5. Wśród osób w wieku ≥65 lat (n=683) średnie stężenie HbA1C wynosiło 7,4% (u 34% chorych <7,0%, u 52% <7,5%, a u 8% ≥9,0%), natomiast średnia liczba samodzielnych oznaczeń stężenia glukozy we krwi w ciągu doby wyniosła 5,6. Większa częstość samodzielnych oznaczeń stężenia glukozy we krwi wiązała się z mniejszym stężeniem HbA1C zarówno u tych pacjentów, którzy stosowali pompę insulinową, jak i przyjmujących insulinę we wstrzyknięciach.18 Częstość występowania cukrzycowej kwasicy ketonowej (diabetic ketoacidosis, DKA) była mniejsza wśród starszych pacjentów i nie wykazywała związku z czasem trwania cukrzycy.19 Występowanie DKA było bardziej prawdopodobne u osób z większym stężeniem HbA1C i o gorszym statusie społeczno-ekonomicznym. Nie stwierdzono zależności między DKA a leczeniem za pomocą pompy lub wstrzyknięć.
Długotrwała cukrzyca u osób starszych wiąże się ze zwiększonym ryzykiem ciężkiej hipoglikemii, powikłań mikro- i makronaczyniowych, pogorszenia funkcji poznawczych oraz niesprawności fizycznej. U osób w starszym wieku mogą również występować inne problemy: choroby współistniejące, niesprawność czynnościowa, chaotyczne odżywianie się oraz niedostateczne wsparcie społeczne. Osoby z zespołami i problemami geriatrycznymi (przewlekły ból, nietrzymanie moczu, polipragmazja, upośledzenie funkcji poznawczych, częste upadki oraz depresja)20-23 mają dodatkowe trudności z wykonywaniem zadań związanych z ich własnym udziałem w leczeniu cukrzycy, a jakość ich życia jest gorsza. Czynniki kliniczne, czynnościowe i psychospołeczne, które powinny być identyfikowane i uwzględniane podczas planowania leczenia, wymieniono w tabeli 1 i omówiono niżej. Celem jest zmniejszenie do minimum częstości występowania hipoglikemii i ciężkiej hiperglikemii, a także maksymalna poprawa jakości życia.
Ryzyko hipoglikemii
Hipoglikemia jest ważną przeszkodą utrudniającą uzyskanie optymalnej kontroli glikemii. W cukrzycy typu 1 występuje ona często i wiąże się ze zwiększeniem chorobowości i umieralności oraz pogorszeniem jakości życia.19,24-28 Największe obawy budzi ciężka hipoglikemia, zdefiniowana jako epizod, którego leczenie wymaga pomocy innych osób, ponieważ wiąże się ona z zaburzeniami krążenia, w tym zaburzeniami rytmu serca,29 a także uszkodzeniem mózgu.30,31 Głównymi czynnikami ryzyka ciężkiej i nawracającej hipoglikemii w cukrzycy typu 1 są nieświadomość i słaba świadomość hipoglikemii,32 które mają szczególne znaczenie u osób w podeszłym wieku ze względu na zwiększone w tej grupie ryzyko upadków, upośledzenia funkcji poznawczych i chorób układu krążenia. Wraz ze starzeniem się i wydłużeniem czasu trwania cukrzycy dochodzi do upośledzenia kontrregulacyjnych odpowiedzi na hipoglikemię.33-36 Próg glikemii, przy którym występują objawy autonomiczne i czas reakcji również ulegają modyfikacji w zaawansowanym wieku.33 Splątanie, zawroty głowy, upadki, osłabienie, trudności z komunikowaniem się oraz zaburzenia koordynacji i równowagi mogą nie być rozpoznawane jako możliwe objawy hipoglikemii.
W rejestrze T1D Exchange 18,6% chorych na cukrzycę w wieku ≥40 lat (n=758) zgłosiło drgawki lub utratę przytomności w ciągu poprzedzających 12 miesięcy.19 Czas trwania cukrzycy wykazywał związek z występowaniem ciężkiej hipoglikemii. Ciężka hipoglikemia była również związana z gorszym wykształceniem, mniejszymi dochodami na gospodarstwo domowe, brakiem prywatnego ubezpieczenia oraz rasą (występowała częściej wśród czarnych nie-Latynosów oraz Latynosów niż białych nie-Latynosów). Wśród osób wstrzykujących insulinę ciężka hipoglikemia występowała częściej niż wśród stosujących pompę insulinową. Ciężka hipoglikemia była najrzadziej zgłaszana przez osoby ze średnim stężeniem HbA1C wynoszącym 7,0-7,5%. W United Kingdom Hypoglycaemia Study częstość występowania ciężkiej hipoglikemii wśród dorosłych chorych na cukrzycę typu 1 od ponad 15 lat (średni wiek 53 lata, stężenie HbA1C 7,8%) wyniosła 46% w ciągu 12 miesięcy.37 Ciężka hipoglikemia w cukrzycy typu 1 jest częstsza w przypadku występowania nefropatii, neuropatii oraz depresji, a także u osób przyjmujących nieselektywne β-adrenolityki oraz spożywających alkohol.27,38 W zaawansowanej niewydolności nerek dawki insuliny wymagają zmniejszenia. Obawy przed hipoglikemią są kolejną przeszkodą utrudniającą optymalizację kontroli glikemii u osób starszych.39
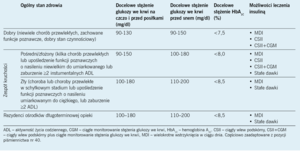
Związek między zwiększoną częstością występowania ciężkiej hipoglikemii a intensywną kontrolą glikemii u osób starszych19,40-43 wywołał kontrowersje dotyczące docelowej glikemii w tej populacji.19,40-48 Większe docelowe stężenie HbA1C zaleca się u starszych osób z wieloma chorobami współistniejącymi, niesprawnością lub wywiadami nawracającej hipoglikemii (tab. 2). Te elastyczne cele leczenia mogą być jednak niewystarczające do istotnego ograniczenia hipoglikemii, co zaobserwowano w niedawnym badaniu u osób w wieku ≥69 lat ze stężeniem HbA1C powyżej 8%.45 W ciągu 72 godzin ciągłego monitorowania stężenia glukozy we krwi hipoglikemia wystąpiła co najmniej raz u 65% osób. W rejestrze T1D Exchange stwierdzono dużą częstość występowania ciężkiej hipoglikemii wśród dorosłych ze stężeniem HbA1C >7,5% oraz z cukrzycą od ponad 40 lat.19 W celu pełnego rozwiązania tego problemu konieczny będzie postęp technologiczny prowadzący do wprowadzenia systemów podawania insuliny w schemacie zamkniętej pętli, tj. zautomatyzowanego dawkowania insuliny w zależności od glikemii (sztuczna trzustka).
Przewlekły ból
Przewlekły ból może utrudniać osobom starszym aktywny udział w leczeniu, a także przyczyniać się do zmienności glikemii. Leki przeciwbólowe również mogą być przyczyną splątania i pogorszenia koordynacji. Dodatkowo przewlekły ból wiąże się z większymi kosztami opieki zdrowotnej u osób starszych ze względu na częstsze upadki i złamania, powolną rehabilitację, depresję oraz zmniejszenie interakcji społecznych.8 Ważne jest więc, aby u starszych chorych podczas każdej wizyty oceniać ból i stosować jego odpowiednie leczenie.
Pogorszenie wzroku i słuchu
Zaburzenia wzroku i słuchu wpływają na zdolność wykonywania zadań związanych z aktywnym udziałem pacjentów w leczeniu i są związane z wiekiem, a także uszkodzeniem naczyń i układu nerwowego w przebiegu cukrzycy.49-51 Ostre odwracalne zmiany wzroku mogą wynikać zarówno z poważnej hipoglikemii (np. mroczek centralny i zmniejszenie kontrastowości obrazu52), jak i z hiperglikemii (np. zamglone widzenie). Upośledzenie wzroku może być przeszkodą utrudniającą dokładne podawanie insuliny, co zwiększa ryzyko hipoglikemii i upadków. Niedosłuch może przyczyniać się do niezdolności pacjenta do dokładnego zrozumienia instrukcji udzielanych mu przez personel opieki zdrowotnej. Zaburzenia słuchu i wzroku mogą również ograniczać interakcje społeczne i niezależność oraz wywoływać niepożądane skutki psychospołeczne (np. izolacja, zmęczenie, unikanie, depresja oraz negatywizm). Takie zaburzenia powinny być wykrywane i uwzględniane podczas edukacji i szkolenia chorych na cukrzycę, a plany leczenia powinny być w razie potrzeby odpowiednio modyfikowane. Pomocne mogą być szkła powiększające, „mówiące” glukometry, peny do podawania insuliny oraz instrukcje dla pacjentów zapisane dużą czcionką.
Choroby współistniejące
U starszych osób z wieloma chorobami współistniejącymi, w tym zespołami geriatrycznymi, może dochodzić do stopniowego pogarszania się stanu ogólnego i sprawności funkcjonowania. Szczególnej uwagi wymagają przewlekłe choroby współistniejące, takie jak nadciśnienie tętnicze, przewlekła choroba nerek, niewydolność serca, przewlekła choroba płuc, choroby układu mięśniowo-szkieletowego, nowotwory, a także przebyty udar mózgu. Te choroby współistniejące mogą wywierać znaczny wpływ na stan czynnościowy i jakość życia,20,21 a także wpływają na zapotrzebowanie na insulinę oraz zdolność pacjentów do aktywnego udziału w leczeniu. Starsi chorzy na cukrzycę typu 1 mogą wymagać częstych modyfikacji dawkowania insuliny, zwłaszcza podczas ostrych chorób, w celu zmniejszenia ryzyka odwodnienia, DKA, hipoglikemii oraz zaburzeń gojenia się ran.