Zalecane spożycie błonnika u osób w wieku >50 lat jest większe niż u młodszych osób dorosłych. U niektórych osób starszych należy unikać produktów o dużej zawartości błonnika ze względu na trudności z przeżuwaniem i trawieniem. Jeżeli oszacowane zapotrzebowanie na błonnik pokarmowy (21 g/24 h u kobiet w wieku >50 lat i 30 g/24 h u mężczyzn w wieku >50 lat) nie jest zaspokojone, spożycie błonnika powinno być zwiększane stopniowo w celu ograniczenia objawów nietolerancji, aż osiągnie się docelowe spożycie. Do objawów nietolerancji należą: zwiększona ilość gazów jelitowych, wzdęcie, bóle brzucha oraz biegunka.
Zalecane spożycie płynów u dorosłych mężczyzn i kobiet, określone jako referencyjna wartość spożycia (dietary reference intake, DRI), nie zmienia się z wiekiem.13 Obecnie zalecane wartości DRI wynoszą w przybliżeniu 3,7 l na dobę u mężczyzn oraz 2,7 l na dobę u kobiet. Spożycie płynów powinno być monitorowane w celu zapewnienia odpowiedniego nawodnienia i zapobiegania nieketonowemu zespołowi hiperosmotycznemu, ponieważ u osób starszych pragnienie jest często osłabione. Również problemy dotyczące poruszania się i korzystania z toalety mogą zniechęcać osoby z zespołem kruchości do sięgania po płyny między posiłkami. Modyfikacje posiłków (np. zwiększone spożycie błonnika) i zmiany stanu klinicznego (np. obecność nefropatii) mogą uzasadniać modyfikacje powyższych zaleceń dotyczących spożycia płynów, a także ściślejsze monitorowanie.
Rozważania dotyczące masy ciała
Istotna różnica pod względem celów żywieniowych u osób starszych dotyczy masy ciała. Chociaż u młodszych osób dorosłych z cukrzycą lub stanem przedcukrzycowym typowo zaleca się redukcję masy ciała, w populacji osób starszych agresywne leczenie zmniejszające masę ciała nie jest zalecane. Niezamierzona redukcja masy ciała wiąże się ze zwiększeniem chorobowości i umieralności wśród osób starszych.15 Przeprowadzone badania wskazują, że osób w starszym wieku chorych na cukrzycę nie należy zachęcać do redukcji masy ciała i ograniczeń kaloryczności pożywienia (deficyt w stosunku do oszacowanego dobowego zapotrzebowania metabolicznego).8,15-18 Celem w tej populacji jest utrzymanie rozsądnej masy ciała, a redukcji tej masy należy dokonywać ostrożnie w ramach ogólnego planu leczenia żywieniowego. Określenie potrzeby redukcji masy ciała na podstawie szacunkowych danych na temat proporcji składników ciała, które nie są swoiste dla wieku, jest trudne ze względu na naturalne zmniejszanie się beztłuszczowej masy ciała u osób starszych, a także częsty brak dokładnych wywiadów dotyczących masy ciała. Ponadto określanie potrzeb w zakresie kontroli masy ciała nie jest efektywne, jeżeli dokonuje się tego tylko na podstawie przypadkowych pomiarów masy ciała w gabinecie, bez uwzględnienia wcześniejszych pomiarów w warunkach domowych. Z kolei problemy z poruszaniem się, utrzymaniem stabilnej pozycji ciała oraz wzrokiem mogą utrudniać dokonywanie dokładnych samodzielnych pomiarów masy ciała przez osoby starsze. Co więcej, komercyjnie dostępne tabele masy ciała dla osób w tym wieku mogą nie być oparte na dowodach z badań naukowych. Klinicyści powinni więc oceniać potrzebę kontroli masy ciała indywidualnie u poszczególnych pacjentów, z uwzględnieniem występujących u nich chorób współistniejących.
Cele żywieniowe i planowanie leczenia żywieniowego u osób starszych
Cele żywieniowe
Cele żywienia u osób starszych obejmują zaspokojenie zapotrzebowania na makro- i mikroskładniki pożywienia, uzyskanie odpowiedniego nawodnienia, a także utrzymanie rozsądnej masy ciała. Cele w zakresie kontroli glikemii mogą być modyfikowane w porównaniu z celami u młodszych osób dorosłych, a więc możliwa może być również liberalizacja ograniczeń żywieniowych. Zaspokojenie zapotrzebowania na makro- i mikroskładniki pożywienia w populacji osób starszych jest ważne w celu uniknięcia takich problemów, jak upośledzenie czynności układu immunologicznego, niedokrwistość oraz osteoporoza. Niekiedy potrzebne może być stosowanie suplementów diety, preparatów białkowych lub suplementów wysokokalorycznych w celu ułatwienia tym pacjentom utrzymania masy ciała, zapobiegania hipoglikemii oraz skorygowania niedoborów żywieniowych. Wśród parametrów klinicznych, które mogą być pomocne podczas planowania leczenia żywieniowego w tej populacji, należy wymienić stężenie albumin, hemoglobiny i transferyny we krwi.6
Planowanie leczenia żywieniowego
Kiedy opracowuje się plan leczenia żywieniowego, uznanym standardowym podejściem jest indywidualizacja postępowania u każdego pacjenta. Jest to jeszcze ważniejsze u osób starszych ze względu na zmiany fizjologii, funkcji poznawczych i stylu życia, do których dochodzi często w późniejszym okresie życia. Mogą też występować dodatkowe przeszkody utrudniające edukację i leczenie, które również trzeba uwzględnić w celu zapewniania odpowiedniej jakości życia.8
Nawyki żywieniowe kształtują się we wczesnym okresie życia i zależą od wpływu wielu czynników. Do preferencji żywieniowych pacjentów przyczyniają się czynniki geograficzne, kulturowe, etniczne, religijne, finansowe i psychospołeczne. U osób starszych z od dawna ukształtowanymi zachowaniami zalecenia żywieniowe, które prowadzą do ograniczenia wyboru produktów żywnościowych lub stosowanych od dawna metod bądź warunków przygotowywania i spożywania posiłków, mogą zostać natychmiast odrzucone. Spożywanie pokarmów może być również jedną z największych przyjemności w codziennej rutynie życia osób starszych. Klinicyści powinni zatem konstruować takie plany leczenia żywieniowego, które nie powodują drastycznych zmian ukształtowanych nawyków. Powtarzane sesje umożliwiają umacnianie pozytywnych zmian stylu życia, prowadzenie dodatkowej edukacji, a także w razie potrzeby modyfikowanie planu leczenia żywieniowego.
Plany leczenia żywieniowego mogą być wprowadzane z wykorzystaniem różnych metod, od prostej metody talerza do bardziej zaawansowanych, takich jak liczenie spożytych węglowodanów lub obliczanie wskaźnika insulina-weglowodany (przelicznik służący do określania dawki insuliny w zależności od spożycia węglowodanów). Do przeszkód utrudniających stosowanie tych metod mogą należeć: otępienie, niesprawność fizyczna, depresja, ograniczenia finansowe i transportowe, a także występowanie innych powikłań medycznych.18 W celu pokonania tych przeszkód pacjenci mogą wymagać pomocy przy zakupie żywności, przygotowywaniu posiłków oraz ich spożywaniu. Nie ma mocnych dowodów, że podejście polegające na spożywaniu małych, częstych posiłków ma w tej populacji jakąkolwiek przewagę nad innymi strategiami żywieniowymi. Należy raczej stosować indywidualizowane strategie w celu zaspokojenia potrzeb poszczególnych pacjentów.
Pory posiłków mogą być w tej populacji najbardziej zmienne z powodu depresji, izolacji społecznej, zaburzeń snu, braku stałego harmonogramu dnia oraz osłabionego łaknienia. Jak wynika z danych uzyskanych podczas spisu ludności przeprowadzonego w Stanach Zjednoczonych w 2011 roku, samotnie mieszka mniej więcej 29% wszystkich osób starszych, w tym około 50% starszych kobiet.19 Izolacja społeczna może utrudniać dostęp do różnych źródeł żywności, a osłabione łaknienie może wiązać się z ograniczeniem różnorodności spożywanych produktów. Kwestie społeczne mogą stać się istotnymi przeszkodami, jeżeli nie uwzględni się ich podczas planowania leczenia żywieniowego. W celu osiągnięcia nawet najbardziej podstawowego celu w postaci spożywania posiłków według stałego harmonogramu konieczne może być wykorzystanie takich świadczeń społecznych, jak dostarczanie posiłków do domu, programy pomocy w uzyskiwaniu żywności, korzystanie z instytucji żywienia zbiorowego i inne.
Ocena żywienia u osób starszych
U osób w starszym wieku chorych na cukrzycę należy dokonywać wszechstronnej oceny żywienia w celu identyfikacji potencjalnych przeszkód utrudniających realizację planu leczenia żywieniowego. Wiele osób starszych ma trudności z wyborem odpowiednich produktów żywieniowych ze względu na istnienie wielu różnych zaleceń żywieniowych dotyczących różnych stanów chorobowych, a także mających ma celu zapewnienie skuteczności działania leków podawanych doustnie. Chorzy ci mogą więc czuć się przytłoczeni nadmiarem tych zaleceń. Stan fizyczny i psychiczny, stosowane leki oraz ogólny stan zdrowia osób starszych mogą ulegać nagłym i częstym zmianom. Plany leczenia żywieniowego muszą być systematycznie poddawane ocenie i modyfikowane w zależności od stanu zdrowia lub stylu życia pacjenta.
Wywiad żywieniowy
U pacjentów z zaburzeniami funkcji poznawczych lub pamięci uzyskanie szczegółowych i dokładnych wywiadów żywieniowych może nie być łatwe.14,16,20 Pogorszenie funkcji poznawczych i przyspieszenie procesu starzenia się mogą być jeszcze istotniejsze u chorych na cukrzycę zarówno w przypadku dobrej, jak i złej kontroli glikemii.14,16,21 Dane z dzienniczków żywieniowych wskazują, że tylko jedna trzecia dorosłych osiąga zalecane spożycie pięciu porcji owoców i warzyw dziennie, a połowa pije mleko tylko raz dziennie.17
Zebranie wywiadu żywieniowego może być łatwiejsze, jeżeli pyta się o częstotliwość spożywania różnych produktów, zamiast prosić pacjenta, aby przypomniał sobie, co składało się na dany posiłek. Użytecznym stymulatorem pamięci mogą być obrazki z produktami żywnościowymi zebrane w albumie. Członkowie rodziny mogą ułatwić zbieranie wywiadów żywieniowych, wykonując fotografie rzeczywistych posiłków spożywanych w domu przez pacjenta. Zdjęcia wykonywane przed posiłkiem i po nim mogą również ułatwić ocenę ilości faktycznie spożytych produktów. Innym dogodnym źródłem informacji na temat spożycia mogą być paragony ze sklepów spożywczych.
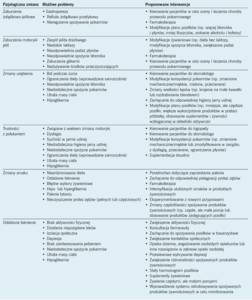
Zmiany fizjologiczne
Zmiany fizjologiczne, które następują w miarę starzenia się, mogą wpływać na stan odżywienia i kontrolę glikemii (tab. 2). Ze względu na związane z wiekiem zmiany w przewodzie pokarmowym u osób starszych mogą występować objawy dysfagii, jadłowstręt, niestrawność oraz problemy dotyczące uczucia sytości, a zaburzenia czynności jelit mogą występować częściej niż u młodszych dorosłych.22 Te objawy mogą być ostre lub przewlekłe i mogą wymagać interwencji.