Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Rozważania kliniczne dotyczące insulinoterapii w praktyce ambulatoryjnej
Część 1: wprowadzenie i przegląd dostępnych preparatów oraz wytycznych
John A. Galdo, PharmD, BCPS, CGP, Maria Miller Thurston, PharmD, BCPS, Catherine A. Bourg, PharmD, BCPS, BCACP
W skrócie
W tym artykule opisano dostępne preparaty insuliny oraz opublikowane wytyczne, które mają ułatwiać klinicystom podejmowanie decyzji terapeutycznych u chorych na cukrzycę typu 2 wymagających stosowania insuliny. Wykazano potrzebę dokładnej oceny piśmiennictwa dotyczącego ambulatoryjnego dawkowania insuliny w celu dostarczenia lepszych informacji lekarzom, którzy prowadzą insulinoterapię u chorych na cukrzycę typu 2.
Światowa Organizacja Zdrowia (WHO) ocenia, że cukrzyca występuje u 347 milionów osób na całym świecie, jest to zatem przewlekła choroba o rozmiarach epidemii.1 W 2010 roku Centers for Disease Control and Prevention (CDC) oszacowało, że cukrzyca występuje w Stanach Zjednoczonych u 26,9% osób powyżej 65 lat oraz u 11,3% osób powyżej 20 lat (25,6 miliona osób).2 Na podstawie danych populacyjnych z badania National Health and Nutrition Examination Survey przeprowadzonego w latach 2005-2008 CDC oszacowało również, że w 2010 roku stan przedcukrzycowy występował u około 79 milionów Amerykanów.2 W 2004 roku cukrzyca była przyczyną śmierci 3,4 miliona osób na świecie i zajmuje obecnie siódme miejsce wśród przyczyn zgonów w Stanach Zjednoczonych. Przewiduje się, że w latach 2008-2030 liczba zgonów z powodu cukrzycy zwiększy się o dwie trzecie.1,2
Leczenie cukrzycy typu 2 obejmuje modyfikacje stylu życia dotyczące sposobu odżywiania się i wysiłku fizycznego, zwykle stosowane w połączeniu z doustnymi lub wstrzykiwanymi lekami w zależności od kontroli i progresji choroby. W Stanach Zjednoczonych leki stosowane w leczeniu cukrzycy zajmują czwarte miejsce pod względem zarówno wartości sprzedaży (ponad 19 miliardów dolarów), jak i liczby zrealizowanych recept (173 miliony).3,4 Insulina glargina należy do 25 leków pod względem największej wartości sprzedaży, wydaje się na nią 2 miliardy dolarów, czyli 10,5% wszystkich wydatków na leki na receptę stosowane w leczeniu cukrzycy.5 Mimo tych ogromnych liczb mniej więcej 16% chorych na cukrzycę nie przyjmuje żadnych leków, a tylko u 26% chorych (cukrzyca typu 1 i 2 łącznie) przepisuje się jakiś preparat insuliny.2
Insulina jest endogennym hormonem wytwarzanym i wydzielanym przez komórki β trzustki. Utrata czynności trzustki jest charakterystyczną cechą cukrzycy typu 1, pozwalającą ustalić to rozpoznanie, a także powodem, dla którego pacjenci z tą postacią cukrzycy wymagają leczenia insuliną. Cukrzyca typu 2 również charakteryzuje się częściową utratą czynności trzustki. W momencie rozpoznania cukrzycy typu 2 czynność trzustki jest już utracona w mniej więcej 50%. Utrata czynności trzustki postępuje podczas leczenia, prowadząc do pogorszenia kontroli glikemii i związanych z tym powikłań. Ciągłe pogarszanie się czynności komórek β wymaga stosowania leków, a ostatecznie podawania egzogennej insuliny w cukrzycy typu 2.6
Kiedy wskazane są leki, częstym źródłem informacji dla lekarzy na temat dawkowania są ulotki informacyjne dołączane do opakowania leku. Producenci dwóch dostępnych analogów insuliny o długim czasie działania, glarginy i insuliny detemir, dostarczają wskazówek na temat rozpoczynania leczenia od stałej dawki lub dawki dobranej do masy ciała, w zależności od tego, w jaki sposób lek był oceniany w badaniach klinicznych. Chociaż w ulotce informacyjnej glarginy stwierdzono, że lek ten można podawać o dowolnej porze dnia, a przeciętna dawka początkowa u pacjentów uczestniczących w próbach klinicznych wynosiła 10 jednostek dziennie, informacje dotyczące dalszych modyfikacji dawkowania są ograniczone do stwierdzenia, że po rozpoczęciu leczenia dawkę „…później modyfikowano w zależności od potrzeb pacjenta, stosując łączną dawkę dobową wynoszącą od 2 do 100 jednostek międzynarodowych”. Również informacje na temat dawkowania podane przez producenta insuliny detemir dotyczą głównie zamiany innych rodzajów insuliny podstawowej na tę insulinę; podano średnią dawkę insuliny detemir wymaganą u chorych w momencie zakończenia próby klinicznej w porównaniu z insuliną izofanową.7,8 Informacje o insulinie izofanowej (sprzedawanej w Stanach Zjednoczonych pod nazwami handlowymi Novolin N i Humulin N) są dostępne w postaci informacji dla pacjenta, w której opisano krótko proces wytwarzania insuliny, a także zawarto informacje edukacyjne dla pacjentów dotyczące cukrzycy oraz podawania leku. W tych ulotkach informacyjnych nie ma zaleceń dotyczących dawkowania przeznaczonych dla personelu opieki zdrowotnej.9,10
Ulotki informacyjne dostępnych preparatów insuliny podawanych w porach posiłków – ludzkiej insuliny krótko działającej (sprzedawanej w Stanach Zjednoczonych pod nazwami handlowymi Novolin R i Humulin R) oraz szybko działających analogów (aspart, lispro i glulizyna) – zawierają ogólne zalecenia dotyczące stosowania tych leków, oparte na oszacowanym łącznym dobowym zapotrzebowaniu pacjenta na insulinę oraz oczekiwanym procentowym udziale insuliny podawanej w porze posiłków w ramach schematu leczenia insuliną podstawową i bolusami.11-15
Mimo że insulinoterapia jest integralną częścią leczenia chorych na cukrzycę typu 2, nie ma uzgodnionego stanowiska dotyczącego dawkowania insuliny w opiece ambulatoryjnej. Wobec dostępności czterech różnych rodzajów preparatów insuliny – uwzględniając insulinę syntetyczną i jej analogi – początkowe dawkowanie oraz późniejsze zwiększanie dawki może być różne w zależności od wybranego schematu leczenia i indywidualnej charakterystyki pacjenta. Wytyczne dotyczące praktyki klinicznej dostarczają lekarzom wskazówek dotyczących rozpoczynania leczenia insuliną u odpowiednich chorych, ale nie zawierają zbyt wielu informacji na temat zwiększania i dostosowywania dawek.16-20
W prospektywnych randomizowanych próbach klinicznych zgodnie wykazano korzyści z kontroli glikemii w leczeniu cukrzycy typu 2,21-24 ale nie zajmowano się szczegółowo kwestią optymalnego dawkowania insuliny. W badaniu Treating to Target in Type 2 Diabetes Study Group (4-T)25 porównano trzy schematy leczenia insuliną, dostarczając kolejnych argumentów przemawiających za praktyką rozpoczynania i intensyfikacji leczenia insuliną w połączeniu z leczeniem doustnym lub zamiast tego leczenia chorych, którzy nie osiągają celów terapeutycznych w zakresie kontroli glikemii. Brak szczegółowych informacji metodologicznych na temat zwiększania dawek insuliny w badaniu 4-T oraz innych głównych badaniach ogranicza jednak praktyczną przydatność tej wiedzy dla lekarzy.25
Chociaż dla niektórych preparatów insulin dostępne są informacje dotyczące dawkowania oparte na danych z prób klinicznych, te wskazówki nie są powszechnie wykorzystywane w praktyce. Biorąc pod uwagę różny poziom dowodów dotyczących stosowania insuliny, w celu zapewnienia optymalnych wyników leczenia oraz jego bezpieczeństwa niezbędne jest, aby podejście do leczenia insuliną było odpowiednio ukierunkowane na pacjenta.
Niniejszy artykuł jest pierwszą z dwóch części przeglądu dotyczącego stosowania insuliny w opiece ambulatoryjnej. Drugi artykuł zostanie opublikowany w następnym numerze czasopisma. Reszta tego artykułu zawiera informacje na temat dostępnych preparatów insuliny oraz wytycznych ułatwiających decyzje terapeutyczne. Łącznym celem tego dwuczęściowego przeglądu jest ocena dostępnego piśmiennictwa na temat dawkowania insuliny w opiece ambulatoryjnej oraz stworzenie algorytmu leczenia opartego na dowodach z badań naukowych, który ułatwi klinicystom prowadzenie leczenia insuliną chorych na cukrzycę typu 2.
Przegląd dostępnych preparatów insuliny
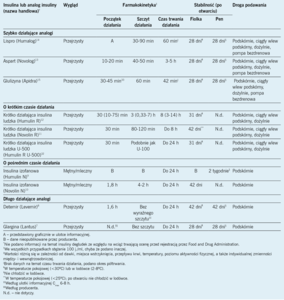
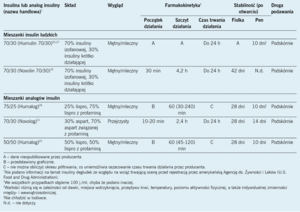
W zależności od parametrów farmakodynamicznych i farmakokinetycznych preparaty insuliny można podzielić na cztery typy. Preparaty insuliny dostępne na rynku w Stanach Zjednoczonych obejmują insuliny o szybkim, krótkim, pośrednim i długim czasie działania, a także mieszanki insulin7-15,26-32 (J.A.G., informacja ustna). Leczenie insuliną można ponadto podzielić na podawanie insuliny podstawowej i bolusów. Jako insulinę podstawową stosuje się preparaty insuliny o długim lub pośrednim czasie działania, a leczenie to ma naśladować fizjologiczne wydzielanie insuliny w okresach braku podaży pożywienia. Szybko i krótko działające preparaty insuliny są wykorzystywane do leczenia bolusami, które ma naśladować wydzielanie insuliny przez trzustkę w odpowiedzi na pokarm. Parametry farmakokinetyczne i farmakodynamiczne są niezbyt dokładnie opisane w ulotkach informacyjnych poszczególnych insulin, ale te parametry wykazują zmienność międzyosobniczą, a nawet wewnątrzosobniczą. Zestawienie dostępnych preparatów insulin i ich właściwości zamieszczono w tabelach 1 i 27-15,26-33 (J.A.G., informacja ustna).
Każda jednostka insuliny niezależnie od jej typu wywołuje w obrębie swojego czasu działania taki sam efekt hipoglikemizujący. Różnice między poszczególnymi preparatami wynikają z modyfikacji chemicznych, które powodują zmianę parametrów farmakokinetycznych i farmakodynamicznych. Analogi ludzkiej insuliny, tj. aspart, lispro i glulizyna, zostały zmodyfikowane chemicznie z wykorzystaniem technologii rekombinacji DNA.34 Te modyfikacje chemiczne polegają na zmianie sekwencji aminokwasów w obrębie białka insuliny, co wpływa na parametry farmakokinetyczne i farmakodynamiczne.34 Zarówno insulina krótko działająca, jak i izofanowa są insulinami fizjologicznymi, ale insulina izofanowa ma zmienione parametry z powodu dodatku cynku i cząsteczek protaminy, co nadaje jej mętny wygląd, opóźnia początek działania oraz wydłuża jego czas.9
Obecnie stosowane są cztery sposoby podawania insuliny: wstrzyknięcia podskórne, ciągły podskórny wlew, podawanie za pomocą pompy bezdrenowej (patch pump) oraz wlew dożylny. Najczęściej stosowanym sposobem podawania są wstrzyknięcia podskórne. Pacjenci podający sobie insulinę we wstrzyknięciach podskórnych mają do wyboru stosowanie pena lub fiolek i strzykawek. Ciągły podskórny wlew insuliny, czyli leczenie pompą insulinową, polega na stałym podawaniu insuliny, co pozwala pacjentom na uzyskanie większej kontroli nad leczeniem.35 Pompy bezdrenowe są mechanicznymi, wystandaryzowanymi urządzeniami do podawania insuliny przez całą dobę.36 Dożylny wlew insuliny jest wymagany w warunkach szpitalnych do leczenia cukrzycowej kwasicy ketonowej i innych stanów zagrożenia życia, ale typowo nie jest wykorzystywany w praktyce ambulatoryjnej.
Wytyczne dotyczące leczenia cukrzycy typu 2
Ze względu na dostępność różnych typów insuliny, metod jej podawania oraz postaci leku ważne jest, aby lekarze wykorzystywali wytyczne i inne źródła do odpowiedniego rozpoczynania i intensyfikacji leczenia insuliną. W praktyce klinicznej wykorzystuje się trzy zestawy wytycznych dotyczących leczenia cukrzycy typu 2. Są to standardy leczenia cukrzycy (Standards of Medical Care in Diabetes) publikowane corocznie przez American Diabetes Association (ADA),17 wspólne stanowisko ADA i European Association for the Study of Diabetes (EASD) opublikowane w 2012 roku,16 a także uaktualnione stanowisko American Association of Clinical Endocrinologists (AACE) opublikowane w 2011 roku.18 Ponadto na przełomie marca i kwietnia 2013 roku AACE opublikowało uaktualnioną serię algorytmów, a na przełomie maja i czerwca 2013 roku stanowisko ekspertów uzupełniające istniejące wytyczne.19 We wszystkich tych wytycznych przyjęto podejście do leczenia cukrzycy typu 2 oparte na dowodach z badań naukowych i przedstawiono wskazówki dotyczące farmakoterapii. Mimo że w większości wytycznych nie skoncentrowano się na przedstawieniu dokładnych zaleceń dotyczących intensyfikacji insulinoterapii, w najnowszych algorytmach i stanowisku ekspertów AACE przedstawiono dokładniejsze wskazówki na ten temat. Zalecenia zawarte w tych wytycznych mogą służyć jako podstawa do opracowania indywidualizowanego, ukierunkowanego na pacjenta schematu leczenia cukrzycy typu 2.
Standardy leczenia cukrzycy American Diabetes Association 2013
W standardach ADA z 2013 roku opowiedziano się za zespołowym podejściem do leczenia cukrzycy i zalecono, aby plany leczenia były formułowane we współpracy z wielodyscyplinarnym zespołem, w którego skład wchodzi personel zajmujący się różnymi aspektami opieki zdrowotnej. Mimo że w momencie rozpoznania choroby u większości chorych na cukrzycę typu 2 preferowanym sposobem postępowania jest zasadniczo leczenie doustne, postępująca utrata czynności komórek β powoduje, że u wielu pacjentów w końcu konieczne staje się substytucyjne stosowanie insuliny. Mimo tej stałej utraty czynności komórek β większość chorych zachowuje wydzielanie pewnych ilości endogennej insuliny nawet w późnych stadiach cukrzycy typu 2.6 Kiedy ocenia się kontrolę cukrzycy i rozważa rozpoczęcie insulinoterapii oraz rezultaty tego leczenia, trzeba więc brać pod uwagę wiele czynników. Należą do nich stężenie hemoglobiny A1C (HbA1C) i wyniki samodzielnych oznaczeń stężenia glukozy we krwi przez pacjentów (self-monitoring of blood glucose, SMBG), a także informacje uzyskiwane podczas rozmów z chorym.