Problemy związane z żywieniem w rosnącej populacji starszych chorych na cukrzycę
Kathleen Stanley, CDE, RD, LD, MSEd, BC-ADM
W skrócie
Rosnąca populacja osób starszych i zwiększająca się w tej grupie zapadalność na cukrzycę zmuszają personel opieki zdrowotnej do uwzględnienia szczególnych potrzeb tych pacjentów. Ponieważ odpowiednie żywienie jest niezbędne w celu właściwego postępowania i samodzielnego leczenia cukrzycy, klinicyści muszą opracowywać i wprowadzać różne strategie przeciwdziałania niektórym spośród częstych przeszkód, na które natrafiają starsze osoby, dotyczących żywienia, stylu życia oraz własnego udziału w leczeniu. Ocena żywienia u osób w starszym wieku chorych na cukrzycę powinna być wszechstronna i uwzględniać unikatowe potrzeby żywieniowe każdego chorego. Zasadnicze znaczenie dla powodzenia tych działań ma opracowanie realistycznego planu leczenia żywieniowego. W niniejszym artykule omówiono niektóre z głównych żywieniowych aspektów samodzielnego leczenia cukrzycy przez osoby w starszym wieku.
Cukrzyca u osób starszych
Etiologia cukrzycy typu 2 u osób w starszym wieku
Zapadalność na cukrzycę typu 2 u osób starszych można przypisywać dwóm głównym czynnikom: 1) zmianom metabolizmu (tj. zwiększonej oporności na insulinę i zmniejszonemu wytwarzaniu insuliny), 2) zmianom masy ciała i aktywności fizycznej. Rozwój nietolerancji glukozy jest uznaną zmianą metaboliczną następującą w procesie starzenia się, a pewien stopień nietolerancji glukozy w późniejszych okresach życia jest powszechnym zjawiskiem, nawet u poza tym zdrowych osób. W przeprowadzonych badaniach stwierdzono, że w ciągu każdej dekady życia po osiągnięciu wieku 30 lat poposiłkowe stężenie glukozy we krwi zwiększa się przeciętnie o 5,3 mg/dl, a glikemia na czczo o 1-2 mg/dl.1
Etiologia nietolerancji glukozy u osób w podeszłym wieku jest wieloczynnikowa. Takie czynniki, jak wolniejsze wchłanianie glukozy, zmiany glukoneogenezy, zmniejszenie wytwarzania insuliny, beztłuszczowej masy ciała i aktywności fizycznej, a także zmiany trawienia przyczyniają się do zmniejszonego wykorzystania glukozy.2 Zmiany aktywności fizycznej u tych osób są powszechne i często związane z ograniczeniami fizycznymi, takimi stanami jak miażdżyca, a także zwiększonym ryzykiem urazów.3 Ponadto u wielu osób w tej kategorii wiekowej występują również przewlekłe problemy zdrowotne wymagające stosowania leków, zarówno przepisywanych na receptę, jak i dostępnych bez recepty, które mogą wpływać na metabolizm glukozy.1,4
Wykrywanie cukrzycy i zagrożenie cukrzycą u osób starszych
Chociaż powszechnie wiadomo, że osoby w podeszłym wieku są grupą dużego ryzyka cukrzycy, jej rozpoznanie w tej populacji może być trudne. Mimo wytycznych American Diabetes Association (ADA) wskazujących na znaczenie rutynowych przesiewowych badań w kierunku cukrzycy w amerykańskiej populacji dorosłych,5 cukrzyca u osób starszych jest często wykrywana w następstwie oznaczenia przygodnej glikemii z powodu stanu niezwiązanego z cukrzycą lub podczas hospitalizacji.1
Oprócz ADA tylko nieliczne organizacje opublikowały zalecenia odnoszące się swoiście do częstotliwości wykonywania badań w kierunku cukrzycy u osób starszych. ADA zaleca badania przesiewowe co 3 lata u osób w wieku powyżej 45 lat, ale nie ma zaleceń zwiększenia częstotliwości wykonywania tych badań u osób w wieku powyżej 65 lat mimo oczekiwanych z wiekiem zmian insulinowrażliwości. W raporcie ADA z 2012 roku dotyczącym cukrzycy u osób starszych stwierdzono nawet, że korzyści z wykrywania stanu przedcukrzycowego lub bezobjawowej cukrzycy typu 2 u osób w starszym wieku zależą od tego, czy dalsze interwencje będą skuteczne.6 Ponadto niewiele organizacji pokusiło się o zdefiniowanie parametrów przesiewowej oceny żywienia u osób starszych. Niewykonywanie rutynowych badań przesiewowych może przyczyniać się do tego, że rozpoznanie zaburzeń żywieniowych i metabolicznych jest ustalane podczas hospitalizacji z powodu stanów nagłych.
Osoby starsze mogą zaniedbywać wizyty kontrolne u lekarzy podstawowej opieki zdrowotnej na rzecz wizyt u specjalistów z powodu innych chorób i problemów. Dlatego też cały personel opieki zdrowotnej musi być edukowany w kwestii potrzeby przesiewowego wykrywania cukrzycy w tej populacji. Osoby w podeszłym wieku często również nie informują lekarzy o występowaniu typowych objawów cukrzycy, co przyczynia się do opóźnienia rozpoznania. Klasyczne objawy cukrzycy – poliuria, polidypsja i męczliwość – mogą być zamaskowane lub niewłaściwie interpretowane jako objawy starzenia się. Również niewielkie odwodnienie wykrywane u osób w podeszłym wieku może być spowodowane związanymi z wiekiem zmianami odczuwania pragnienia, nieprzyjmowaniem odpowiednich ilości płynów, działaniem niektórych leków lub hiperglikemią.
Podobnie jak w przypadku innych objawów, zmiany masy ciała nie zawsze są wykrywane przez osoby starsze, które mogą nie ważyć się systematycznie ze względu na niesprawność fizyczną, zaburzenia wzroku lub nieprzywiązywanie wagi do wyglądu fizycznego. Zarówno niedowaga, jak i nadwaga pozwala jednak przewidywać zwiększone ryzyko cukrzycy u osób w wieku 60-79 lat.7,8 W niniejszym artykule omówiono niektóre zagadnienia związane z żywieniem, które odgrywają rolę w leczeniu i samodzielnym leczeniu cukrzycy u osób starszych.
Podejście do leczenia cukrzycy u osób starszych
ADA zachęca do indywidualizacji celów leczenia i proponuje mniej rygorystyczne cele u tych osób, u których występują już zaawansowane powikłania cukrzycy lub istotne deficyty poznawcze i fizyczne.9,10 U młodszych osób dorosłych docelowe wskaźniki wyrównania glikemii są dobierane w taki sposób, aby umożliwić ograniczenie przyszłych powikłań choroby. Przeprowadzone badania wskazują jednak, że to u osób starszych rozwój powikłań cukrzycy jest bardziej prawdopodobny i następuje w szybszym tempie.4
Typowy schemat leczenia cukrzycy, obejmujący ograniczenia żywieniowe, zwiększenie aktywności fizycznej oraz interwencje farmakologiczne, może w rzeczywistości prowadzić do dodatkowych zagrożeń zdrowotnych u osób starszych. Hipoglikemia, niepożądane zmniejszenie masy ciała oraz upadki mogą przyczyniać się do niepożądanych następstw zdrowotnych.10,11 Interwencje żywieniowe w tej populacji są niezwykle ważne, ponieważ mogą one ułatwiać zapobieganie takim zagrożeniom, a przy tym stwarzają niewielkie prawdopodobieństwo wywołania dodatkowych problemów.
Interwencje żywieniowe u osób starszych
Zapotrzebowanie na składniki odżywcze
Kiedy opracowuje się plan leczenia żywieniowego, niezależnie od wieku należy określać i zaspokajać zapotrzebowanie poszczególnych pacjentów na składniki odżywcze. Jeżeli jest to właściwe, należy skonsultować się z licencjonowanym dietetykiem, który pomoże zaprojektować plan leczenia oparty na indywidualnych potrzebach. W populacji osób starszych zapotrzebowanie na kalorie obliczone z wykorzystaniem wzorów opartych na masie ciała może być mniej dokładne ze względu na fizjologiczne zmiany związane ze starzeniem się (tj. zmniejszenie beztłuszczowej masy ciała). W Dietary Guidelines for Americans 2010 zaproponowano oszacowane wartości kaloryczności diety dla danej płci, wieku i poziomu aktywności, zaokrąglone do najbliższych 200 kcal. Należy przy tym zauważyć, że indywidualne zapotrzebowanie na kalorie może być większe od podanych szacunkowych wartości. W tych wytycznych zaproponowano kaloryczność diety wynoszącą w przybliżeniu 2000-2600 kcal u mężczyzn w wieku ≥65 lat w zależności od poziomu ich aktywności, oraz 1600-2000 kcal u kobiet w tej samej grupie wiekowej.12
Institute of Medicine (IOM) opublikował wyczerpującą listę referencyjną zapotrzebowania na składniki odżywcze u osób w wieku 51-70 lub >70 lat.13 Opublikowano różne zalecenia dotyczące spożycia białka w celu ograniczenia spadku masy mięśniowej i podtrzymania optymalnego stanu zdrowia układu mięśniowo-szkieletowego. Obecnie zalecane spożycie białka u osób dorosłych wynosi 0,8 g/kg na dobę, ale zalecano również spożycie 1,0-1,6 g/kg na dobę, a nawet 25-30 g białka wysokiej jakości podczas każdego posiłku u osób starszych.14
Mimo że u osób starszych dochodzi do zależnego od wieku zmniejszenia beztłuszczowej masy ciała, nie zalecono modyfikacji proporcji makroskładników pożywienia. Nie ma w związku z tym zaleceń wskazujących na potrzebę korygowania udziału węglowodanów w łącznej wartości energetycznej pożywienia w porównaniu z młodszymi osobami dorosłymi, a ponadto warto podkreślić brak badań naukowych, które miałyby na celu zdefiniowanie zalecanego spożycia tłuszczów u osób w podeszłym wieku. Mimo to uzyskano dane wskazujące, że w populacji osób starszych środki podejmowane w celu zapobiegania powikłaniom sercowo-naczyniowym spowodowały znaczniejszy spadek chorobowości i umieralności niż intensywne leczenie hiperglikemii.9 Wydaje się zatem rozsądne, aby uwzględniać zalecenia dotyczące diety zdrowej dla serca, planując żywienie u osób w starszym wieku chorych na cukrzycę, a więc nadal przestrzegać ogólnych zaleceń dotyczących modyfikacji spożycia tłuszczów.
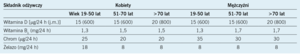
Jeżeli chodzi o zalecenia dotyczące mikroskładników, zalecane spożycie witaminy D, witaminy B6, chromu oraz żelaza (tylko u kobiet) różni się między młodszymi osobami dorosłymi a osobami w wieku >70 lat (tab. 1).13