Przypadkowy wynik czy problem z inhibitorami dipeptydylopeptydazy typu 4: cukrzyca a niewydolność serca
Vani P. Sanon, MD, Saurabh Sanon, MD, Son V. Pham, MD, FACC, Robert Chilton, DO, FACC
Krucha równowaga między leczeniem choroby a niezamierzonymi rezultatami leczenia pozostaje kwestią o zasadniczym znaczeniu zarówno dla pacjentów, jak i lekarzy. W tym artykule dokonano krótkiego przeglądu danych na temat niewydolności serca w cukrzycy i skomentowano wyniki niedawnych prób klinicznych z oceną twardych punktów końcowych, w których oceniano inhibitory dipeptydylopeptydazy typu 4 (DPP-4), przyglądając się bliżej kilku problemom patobiologicznym.
Znaczenie bezpieczeństwa leków przeciwcukrzycowych staje się oczywiste, jeżeli wziąć pod uwagę narastające pandemie otyłości i cukrzycy. W próbach klinicznych z użyciem leków przeciwcukrzycowych uczestniczy obecnie w przybliżeniu 150 000 pacjentów obarczonych umiarkowanym lub dużym ryzykiem sercowo-naczyniowym. Wykazanie sercowo-naczyniowego bezpieczeństwa nowych leków przeciwcukrzycowych, zwłaszcza w odniesieniu do niewydolności serca, jest więc kwestią o zasadniczym znaczeniu.
Niewydolność serca jest zespołem klinicznym, który objawia się narastającą dusznością, orthopnoe, napadową dusznością nocną, męczliwością oraz dobrze znanym objawem w postaci obrzęków kostek. Do charakterystycznych objawów przedmiotowych tego zespołu należą cechy retencji płynów (obrzęki najniżej położonych części ciała), trzeci ton serca, trzeszczenia nad polami płucnymi oraz poszerzenie żył szyjnych. Niewydolność serca wiąże się również z przewlekłym zapaleniem i stanem prozakrzepowym. Do dysfunkcji śródbłonka oraz aktywacji proteomicznej i neurohormonalnej dochodzi na wiele miesięcy przed wystąpieniem objawów tego zespołu.1,2
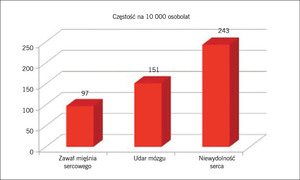
Rycina 2. Ta rycina ilustruje znaczenie niewydolności serca wśród pierwszorzędowych punktów końcowych w próbach klinicznych dotyczących leków hipoglikemizujących.
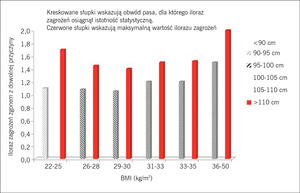
Rycina 3. Analiza połączonych danych z 11 prospektywnych badań kohortowych obejmujących 650 386 dorosłych rasy białej wykazała istotną korelację z umieralnością ogólną, kiedy połączono obwód pasa i wskaźnik masy ciała (BMI).
Nowe badania z zakresu nauk podstawowych pozwoliły na zidentyfikowanie potencjalnych wskaźników prognostycznych przewlekłej niewydolności serca (miR126 i miR508-p), które być może znajdą zastosowanie jako nowe markery prowadzące do wcześniejszego rozpoznawania i leczenia tego stanu.3,4 Może ona mieć różne przyczyny, od dysfunkcji mechanicznej i elektrycznej do nieprawidłowości strukturalnych i zastawkowych. Co więcej, następstwa niewydolności serca mają charakter wieloukładowy i wpływają niekorzystnie na wątrobę, nerki, szpik kostny oraz mięśnie.
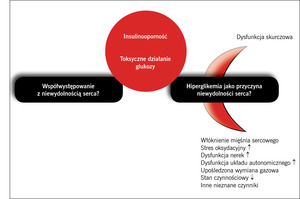
Dane uzyskane niedawno w Stanach Zjednoczonych w badaniu populacyjnym w hrabstwie Olmstead5 wskazują na to, że chorzy na cukrzycę są w równym stopniu dotknięci dysfunkcją skurczową i rozkurczową. U chorych na cukrzycę czynność skurczowa lewej komory jest często zachowana (prawidłowa frakcja wyrzutowa), ale lewa komora jest mało podatna i bardzo wrażliwa na zmiany objętości wewnątrznaczyniowej. Na przykład u chorych na cukrzycę typu 2 poddanych działaniu dodatkowego ładunku soli i płynów może nastąpić wystarczający wzrost objętości krążącej krwi, aby wystąpiła objawowa niewydolność serca. Uważa się, że w rozwoju niewydolności serca u chorych na cukrzycę odgrywają rolę takie czynniki, jak dysfunkcja autonomiczna, toksyczne działanie glukozy oraz stres oksydacyjny (ryc. 1).
Jeżeli uwzględnić niewydolność serca w cukrzycy, występowanie incydentów sercowo-naczyniowych oraz zgonów z tych przyczyn wśród chorych na cukrzycę okazuje się często niedoszacowane. Warto podkreślić, że zawały mięśnia sercowego, zawały bez uniesienia odcinka ST oraz udary mózgu są najważniejszymi pierwszorzędowymi punktami końcowymi w większości obecnie prowadzonych prób klinicznych, w których ocenia się stosowanie leków przeciwcukrzycowych, jednak niewydolność serca również powinna zostać dodana do tej listy lub uwzględniona jako jeden z głównych drugorzędowych punktów końcowych. Niedawno Juhaeri i wsp.6 przedstawili wyniki retrospektywnego badania obejmującego ponad 50 milionów osób objętych opieką w ramach programów Medicaid i Medicare oraz 60 organizacji koordynowanej opieki zdrowotnej, w którym oceniono zapadalność na niewydolność serca, zawał mięśnia sercowego i udar mózgu wśród chorych na cukrzycę typu 2 leczonych insuliną. Największą zapadalność stwierdzono dla niewydolności serca (ryc. 2). Z kolei Bertoni i wsp.7 ocenili 151 738 chorych na cukrzycę objętych programem Medicare, wykazując niemal 10-krotny wzrost umieralności w przypadku wystąpienia niewydolności serca w porównaniu z tymi chorymi na cukrzycę, u których nie stwierdzono niewydolności serca w ciągu 60 miesięcy obserwacji.
Podsumowując, niewydolność serca u chorych na cukrzycę wiąże się z niekorzystnym rokowaniem i ze względu na coraz większą liczbę leków przeciwcukrzycowych, które wykorzystuje się w celu zmniejszenia stężenia glukozy we krwi, w nowych próbach klinicznych należy brać pod uwagę niewydolność serca jako jeden z głównych klinicznych punktów końcowych. Oprócz wskaźnika masy ciała (BMI), którego wzrost często wiąże się z cukrzycą, należy oceniać również obwód pasa, nawet u pacjentów z prawidłową masą ciała (ryc. 3).8
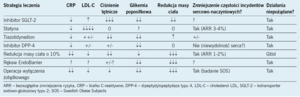
Niezależnie od postępów w leczeniu zachowawczym i chirurgicznym u chorych na cukrzycę już sama modyfikacja stylu życia prowadząca do zmniejszenia masy ciała umożliwia poprawę profilu ryzyka sercowo-naczyniowego, jak przedstawiono w tabeli 1. U patologicznie otyłych pacjentów, u których istnieje duże ryzyko cukrzycy lub już występuje cukrzyca, leczenie interwencyjne, takie jak wprowadzenie rękawa EndoBarrier [plastikowy rękaw, który wyścieła pierwsze 60 cm jelita cienkiego, uniemożliwiając trawienie oraz wchłanianie składników odżywczych w tej części jelita – przyp. tłum.] lub operacja wyłączenia żołądkowego, wiąże się być może z mniejszymi zagrożeniami niż inne metody leczenia, ale te zabiegi niosą ze sobą również pewne ryzyko chirurgiczne.
Badania SAVOR i EXAMINE
Dwie niedawne próby kliniczne dotyczące inhibitorów DPP-4 ożywiły dyskusję dotyczącą hospitalizacji z powodu niewydolności serca w populacji chorych na cukrzycę, mimo że w badaniach przedklinicznych nie zaobserwowano istotnych problemów odnoszących się do niewydolności serca.
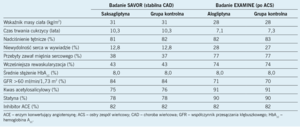
W badaniu Saxagliptin Assessment of Vascular Outcomes Recorded in Patients with Diabetes Mellitus-Thrombolysis in Myocardial Infarction 53 (SAVOR-TIMI 53)9 oceniono bezpieczeństwo i skuteczność saksagliptyny pod względem jej wpływu na sercowo-naczyniowe punkty końcowe u chorych na cukrzycę należących do grupy ryzyka incydentów sercowo-naczyniowych. Tę próbę kliniczną zaprojektowano jako mającą wykazać wyższość leczenia saksagliptyną. W ramach zamkniętej hierarchii testowania statystycznego zaplanowano jednak prospektywnie, że w celu zachowania odpowiedniego poziomu istotności najpierw powinien zostać przeprowadzony test wykazania nie gorszej skuteczności pod względem występowania pierwszorzędowego złożonego punktu końcowego, a dopiero potem test wyższości leczenia. Łącznie 16 492 chorych na cukrzycę zostało losowo przypisanych do podawania saksagliptyny w dawce 5 mg na dobę (2,5 mg na dobę, jeżeli współczynnik przesączenia kłębuszkowego wynosił <50 ml/min/1,73 m2) lub placebo, a następnie było obserwowanych średnio 2,1 roku. Dane demograficzne przedstawiono w tabeli 2. Pierwszorzędowym punktem końcowym była łączna częstość występowania zgonów z przyczyn sercowo-naczyniowych, zawałów mięśnia sercowego oraz niedokrwiennych udarów mózgu.
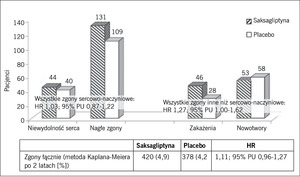
Pierwszorzędowy punkt końcowy wystąpił u 613 pacjentów w grupie saksagliptyny i 609 pacjentów w grupie placebo (odpowiednio 7,3 i 7,2%; p nieistotne statystycznie). Analiza Kaplana-Meiera po 2 latach nie wykazała wyższości leczenia (iloraz zagrożeń [HR] w grupie saksagliptyny 1,00; 95% przedział ufności [PU] 0,89-1,12; p=0,99). Test nie gorszej skuteczności leczenia był jednak istotny (p <0,001). Częstość występowania głównego złożonego drugorzędowego punktu końcowego obejmującego zgony z przyczyn sercowo-naczyniowych, zawały mięśnia sercowego, udary mózgu, hospitalizacje z powodu niestabilnej dławicy piersiowej, rewaskularyzacje wieńcowe oraz niewydolność serca wyniosła 12,8% w grupie aktywnego leczenia i 12,4% w grupie placebo (HR w analizie Kaplana-Meiera po 2 latach 1,02; 95% PU 0,94-1,11; p=0,66). Niestety, w grupie saksagliptyny zaobserwowano istotny wzrost częstości hospitalizacji z powodu niewydolności serca o 27% (HR 1,27; 95% PU 1,07-1,51; p <0,007). Ryzyko pierwszorzędowego i drugorzędowego punktu końcowego wśród pacjentów otrzymujących saksagliptynę było podobne jak wśród pacjentów bez niewydolności serca w wywiadzie (HR pierwszorzędowego punktu końcowego w grupie saksagliptyny 1,13; 95% PU 0,89-1,43 vs 0,97; 95% PU 0,85-1,10 w grupie porównywanej; HR drugorzędowego punktu końcowego w grupie saksagliptyny 1,06; 95% PU 0,89-1,27 vs 1,01; 95% PU 0,91-1,11 w grupie porównywanej). Częstość występowania ostrego i przewlekłego zapalenia trzustki w grupach saksagliptyny i placebo była podobna: 0,3 vs 0,2% w przypadku ostrego zapalenia trzustki oraz <0,1 vs 0,1% w przypadku przewlekłego zapalenia trzustki.
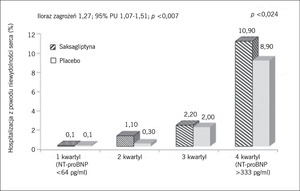
Rycina 4. Możliwe działanie niepożądane leczenia saksagliptyną w postaci wzrostu częstości hospitalizacji z powodu niewydolności serca w badaniu SAVOR.
Bezwzględne ryzyko hospitalizacji z powodu niewydolności serca było największe wśród pacjentów z niewydolnością serca w wywiadzie. Ryzyko względne wśród pacjentów przypisanych do podawania saksagliptyny było jednak podobne niezależnie od wcześniejszego występowania lub niewystępowania niewydolności serca (HR 1,21; 95% PU 0,93-1,58 vs HR 1,32; 95% PU 1,04-1,65). Podsumowując, saksagliptyna, będąca lekiem z grupy inhibitorów DPP-4, nie spowodowała zmniejszenia częstości występowania incydentów sercowo-naczyniowych wśród chorych na cukrzycę. Obserwowane działanie niepożądane w postaci zwiększonego ryzyka hospitalizacji z powodu niewydolności serca (które najlepiej można było przewidywać na podstawie niewydolności serca w wywiadzie), będzie wymagało dalszej oceny w przyszłych próbach klinicznych u chorych na cukrzycę i ze stabilną chorobą układu sercowo-naczyniowego (ryc. 4 i 5).