Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Wyniki leczenia opisywane są nie tylko jako odsetek dzieci, które przeżyły, ale również jako odsetek dzieci zdrowych. W prawidłowo przebiegającej ciąży bliźniaczej ryzyko wystąpienia mózgowego porażenia dziecięcego wynosi 3-5% i wynika głównie z wcześniactwa i niedotlenienia drugiego płodu po urodzeniu pierwszego. Wśród dzieci pacjentek z rozpoznaniem TTTS nieleczonych lub leczonych objawowo mózgowe porażenie dziecięce rozpoznawane jest średnio u 25% (15-50%). W przypadku zespołu przetoczenia między płodami leczonym przyczynowo ryzyko trwałego uszkodzenia OUN ocenia się na 5-10% i w dużej mierze jest ono wynikiem niedotlenienia u dawcy.11,12
Salomon przedstawił wyniki analizy przeżycia dzieci do końca 6 miesiąca życia (54 w grupie po laseroterapii vs 39% po amnioredukcjach), w której wskaźnik dzieci zdrowych po ukończeniu 7 roku życia wyniósł odpowiednio 82 i 70%, a mózgowe porażenie dziecięce do końca 7 roku życia rozpoznano u 12 i 13%. Różnice między przedstawionymi wartościami były istotne statystycznie (p ≤0,01), co potwierdziło ostatecznie wcześniejsze doniesienia dowodzące lepszych wyników po leczeniu fetoskopowym niż po amnioredukcjach.13
Obecnie kontrowersje dotyczą leczenia pacjentek w I stopniu zaawansowania. Nie ma do tej pory żadnych badań randomizowanych porównujących wyniki leczenia. Rossi w ostatnim doniesieniu porównuje przeżycie dzieci pacjentek poddanych amnioredukcji (77%), laseroterapii (85%) i nieleczonych (poddanych cotygodniowej obserwacji, 86%). Progresję stwierdzono u 15% pacjentek poddanych obserwacji; zastosowano u nich następnie laseroterapię. Największy wskaźnik progresji stwierdzono u pacjentek po amnioredukcjach (30%). Autor wnioskuje, że postępowanie zachowawcze w I stopniu zaawansowania jest uzasadnione do czasu opublikowania wyników badań randomizowanych.14 Należy pamiętać, że nawet jeśli niektórzy autorzy podają, że u 50% pacjentek w I stopniu zaawansowania choroba cofa się samoistnie, to istnieje pewne, nieokreślone do tej pory w piśmiennictwie, ryzyko obumarcia jednego lub obu płodów przed pojawieniem się dalszych zmian w obrazie USG. Cotygodniowa kontrola może nie uchronić pacjentki przed takim zdarzeniem, a odstępując od leczenia trzeba brać to pod uwagę i poinformować pacjentkę o takim ryzyku.15,16
Zależność wyników leczenia od zaawansowania TTTS
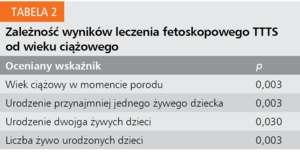
Wyniki leczenia fetoskopowego opisywane dla różnych stopni zaawansowania według większości autorów nie różnią się od siebie, są podobne niezależnie od tego, na ile „ciężko chore” są płody.12,17 Z naszych obserwacji wynika jednak18 bardzo istotna korelacja wyników leczenia, przedstawionych przy użyciu najczęściej stosowanych wskaźników, z wiekiem ciążowym, w którym pacjentka została zoperowana (tab. 2).
Zaproponowano więc powiązanie oceny zaawansowania choroby przy użyciu skali Quintero i wieku ciążowego, dodając do stopnia zaawansowania liczbę 21 i odejmując wiek ciążowy wyrażony w skończonych tygodniach ciąży (stopień Quintero + 21 - wiek ciążowy w skończonych tygodniach ciąży). Wszystkie pacjentki, u których wynik wynosi poniżej 1, kwalifikowane są do I stopnia zaawansowania, a te, u których przekracza 4, kwalifikowane są do IV stopnia.
W tej skali na przykład pacjentka w 19 tygodniu ciąży będąca w III stopniu zaawansowania według Quintero będzie klasyfikowana do IV stopnia (3+21-18=6). Ta sama pacjentka, gdyby była klasyfikowana do I stopnia według Quintero, według nowej skali byłaby nadal w IV stopniu (1+21-18=4). Wszystkie pacjentki, które zostały zoperowane przed końcem 19 tygodnia, będą więc w grupie charakteryzującej się najgorszym rokowaniem, co wynika tylko z wieku ciążowego i nie zależy od ciężkości przebiegu choroby.
Między 19 a 24 tygodniem ciąży rokowanie bardziej zależy od stopnia zaawansowania według Quintero. Na przykład pacjentka w 23 tygodniu ciąży w I stopniu zaawansowania według Quintero będzie kwalifikowana do I stopnia w nowej skali (1+21-22=0), a w III stopniu Quintero – do II stopnia w nowej skali (3+21-22=2). Natomiast od 26 tygodnia ciąży niezależnie od stopnia zaawansowania według Quintero rokowanie jest dobre i wszystkie pacjentki klasyfikowane są do I stopnia zaawansowania, na przykład ciężarna w 26 tygodniu ciąży i IV stopniu według Quintero (4+21-25=0).
W tabeli 3 przedstawiono korelację wyników leczenia z nową skalą, która okazała się bardzo istotna i pozwala trafniej niż skala Quintero prognozować szanse pacjentki na urodzenie żywych dzieci. Nowa skala koreluje z wynikami leczenia znacznie lepiej niż skala Quintero, a w zakresie większości analizowanych parametrów również lepiej niż sam wiek ciążowy w momencie wykonania zabiegu.
Modyfikacja techniki leczenia fetoskopowego
Technika koagulacji naczyń łączących podlegała ewolucji już od momentu jej wprowadzenia. Początkowo koagulowano wszystkie naczynia przekraczające miejsce przyczepu łożyskowego błon rozdzielających, uzyskując przeżycie przynajmniej jednego płodu u 60-65% ciężarnych.19 Pierwszym krokiem zmierzającym do poprawy wyników leczenia było ograniczenie koagulacji do naczyń, które faktycznie łączyły krążenia obu płodów, co zwiększyło przeżywalność przynajmniej jednego płodu do około 70-75%.20. Po wprowadzeniu przez Quintero sekwencyjności zamykania naczyń przeżycie przynajmniej jednego płodu udaje się uzyskać u 85-92% pacjentek.21 Ostatnio proponowana przez Nicolaidesa technika Salomon, czyli łączenie miejsc, w których skoagulowano naczynia łączące linią koagulacji powierzchni łożyska w celu zamknięcia ewentualnych drobnych, niewidocznych naczyń, nie została do tej pory opisana w piśmiennictwie i nie są znane wyniki leczenia po jej zastosowaniu.
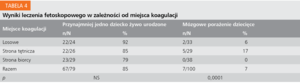
Zmianom podlegało też miejsce koagulacji połączeń naczyniowych. Połączenie takie składa się z tętnicy odchodzącej od pępowiny jednego z płodów, zraziku łożyska, do którego wnika ta tętnica, i żyły, która prowadzi krew do pępowiny drugiego płodu. Do 2007 roku w ośrodku gdańskim, podobnie jak na całym świecie, koagulowane były połączenia losowo bez dokładnego określania, które miejsce zamykano. Od 2007 r., zgodnie z teorią Quintero, nieco później opublikowaną w piśmiennictwie, początkowo tylko przedstawianą na szkoleniach i kongresach, zaczęto stosować nową technikę zamykania tętnic.22 Płód, do którego należy tętnica, pompuje krew do zrazika, z którego żyłą krew odpływa do drugiego płodu. Zamknięcie żyły powoduje, że krew pozostaje w zraziku bez możliwości odpływu i jest stracona dla obu płodów. Zamknięcie tętnicy powoduje wyłączenie z obiegu zrazika, czyli żaden z płodów nie traci krwi, wypełniając zrazik bez naczyń odprowadzających. Po uzyskaniu informacji od 26 kolejnych pacjentek operowanych w ten sposób stwierdzono, że liczba dzieci, które przeżyły, nie różni się istotnie statystycznie od obserwowanej wcześniej (przeżycie przynajmniej jednego dziecka u 85% w porównaniu z wcześniej obserwowanymi 92%, p>0,05). Istotna różnica pojawiła się natomiast w częstości występowania mózgowego porażenia dziecięcego – 17% w porównaniu z wcześniejszymi 6% (tab. 4). Dokładna analiza wykazała, że wszystkie przypadki porażeń wystąpiły u dawców, często u tych dzieci w okresie prenatalnym obserwowano również hipotrofię.18 Przyjęto hipotezę, że poza widocznymi na powierzchni łożyska naczyniami ze zrazików, będących częścią systemu naczyń łączących płody, odchodzą również drobne, niewidoczne naczynia żylne odprowadzające część krwi do płodu, którego tętnica unaczynia te zraziki. To założenie sugeruje, że zamykając naczynie tętnicze, ograniczamy płodowi wykorzystywaną przez niego objętość łożyska. Ponieważ zwykle dawcy są płodami z mniejszą powierzchnią łożyska, mającymi większą skłonność do hipotrofii, to u nich częściej zmniejszenie objętości łożyska przekracza granicę możliwości adaptacyjnych i prowadzi do hipotrofii, niedotlenienia wewnątrzmacicznego i trwałego uszkodzenia OUN. Teorię tę wydaje się potwierdzać fakt, że po wprowadzeniu nowej techniki polegającej na koagulacji tylko naczyń biorcy niezależnie od tego, czy są to tętnice, czy żyły, w grupie kolejnych 29 zoperowanych pacjentek u żadnego z dzieci, które przeżyły, nie stwierdzono mózgowego porażenia dziecięcego. Ponieważ warunki techniczne nie zawsze pozwalają na dowolne wybranie miejsca koagulacji, jako zasadę przyjęto unikanie zamykania tętnic dawcy.