Niedokrwistość u pacjentów z ostrym zespołem wieńcowym
dr n. med. Monika Gawałko
- Częstość występowania niedokrwistości u pacjentów z ostrym zespołem wieńcowym (OZW)
- Wielokierunkowy wpływ omawianego zaburzenia na przebieg OZW
- Zasady postępowania terapeutycznego, z uwzględnieniem wytycznych dotyczących transfuzji krwi i strategii leczenia przeciwzakrzepowego
Niedokrwistość istotnie wpływa na rokowanie pacjentów z chorobą sercowo-naczyniową. W przypadku ostrego zespołu wieńcowego (OZW) jej obecność pogarsza równowagę między zapotrzebowaniem a dostarczaniem tlenu do mięśnia sercowego. Ponadto występowanie niedokrwistości silnie wpływa na postępowanie okołozabiegowe, w tym wybór strategii rewaskularyzacji oraz stosowanie leków przeciwzakrzepowych. Artykuł zawiera przegląd informacji dotyczących częstości występowania, mechanizmów, szczegółowego wpływu i postępowania terapeutycznego w niedokrwistości w przebiegu OZW.
Definicja niedokrwistości
Referencyjne wartości hemoglobiny dla niedokrwistości są oparte na definicji podanej przez Światową Organizację Zdrowia (WHO – World Health Organization) w 1968 r. jako stężenie Hb poniżej 13 g/dl u dorosłych mężczyzn i poniżej 12 g/dl u dorosłych kobiet niebędących w ciąży1. Definicja ta nie uwzględnia jednak rasy i wieku pacjentów oraz innych proponowanych od tego czasu progów dolnej granicy normy dla stężenia Hb2. Rzeczywiście, u osób o pochodzeniu afrykańskim poziom Hb jest o co najmniej 0,5 g/dl niższy w porównaniu z osobami rasy kaukaskiej. Średnie stężenie Hb jest również niższe w każdej kolejnej grupie wiekowej, począwszy od 50 do 80 r.ż.3,4
Rozpowszechnienie niedokrwistości w ostrym zespole wieńcowym
Częstość występowania niedokrwistości (zgodnie z definicją WHO) u pacjentów z OZW waha się od 10,5% do 46,4%5. Jednak w większości badań przeprowadzonych wśród pacjentów poddawanych przezskórnej interwencji wieńcowej (PCI – percutaneous coronary intervention) i implantacji stentów oraz oceniających skuteczność różnych strategii przeciwzakrzepowych stosowano rozmaite definicje niedokrwistości6-12, co skutkuje zmniejszoną porównywalnością uzyskanych danych. Co więcej, u znacznej części pacjentów stężenie Hb bywa normalne przy przyjęciu do szpitala, a niedokrwistość może rozwinąć się podczas hospitalizacji z powodu OZW.
Aronson i wsp. porównali częstość występowania niedokrwistości przy przyjęciu i wypisie wśród 1390 pacjentów hospitalizowanych z powodu OZW13. Częstość występowania niedokrwistości przy przyjęciu wyniosła 17,8% w porównaniu z 36,1% przy wypisie w tej samej grupie chorych, z medianą redukcji stężenia Hb wynoszącą 1,3 (0,6-2,2) g/dl13. W badaniu obserwacyjnym TRIUMPH (Translational Research Investigating Underlying Disparities in Acute Myocardial Infarction Patients' Health Status) wykazano, że 26,3% pacjentów z prawidłowymi wartościami Hb przy przyjęciu z powodu OZW zostało następnie wypisanych z jej stężeniem poniżej 11 g/dl14. Częściowo odpowiedzialne za to mogą być krwawienia wewnątrzszpitalne, które wikłają PCI (do czego przyczynia się dodatkowo stosowanie leków przeciwzakrzepowych). Zaangażowane mogą być również inne mechanizmy, takie jak wielokrotne pobieranie krwi w celu monitorowania biologicznego, hemodylucja z powodu podawania płynów lub dysfunkcja nerek14.
Zapalenie także może odgrywać ważną rolę, zmniejszając erytropoezę, przyspieszając niszczenie erytrocytów lub zwiększając oporność na erytropoetynę15. Oddziaływanie stanu zapalnego na stężenie Hb w przebiegu OZW cechuje się dużą szybkością. Shacham i wsp. wykazali, że dłuższy czas trwania objawów wiąże się z nasileniem stanu zapalnego i obniżonym stężeniem Hb – nawet w ciągu pierwszych 12 godzin po OZW15. Przewlekła niedokrwistość i miażdżyca mają wspólne czynniki ryzyka, co może wyjaśniać wysoką częstość występowania niedokrwistości u pacjentów z OZW. Przewlekła choroba nerek, częsta przyczyna niedokrwistości16, ma również związek z przyspieszoną miażdżycą i chorobą wieńcową17. Cukrzyca może być związana z niedokrwistością, z towarzyszącą przewlekłą chorobą nerek lub bez niej18. Wreszcie starszy wiek wiąże się z kumulacją chorób współistniejących powodujących oba stany19.
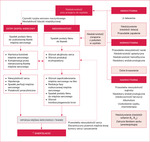
Główne przyczyny niedokrwistości wymieniono na rycinie 1.
Patofizjologia niedokrwistości
Ostatnio opublikowane badanie z wykorzystaniem wirtualnej ultrasonografii wewnątrznaczyniowej w kohorcie pacjentów z OZW wykazało, że wyjściowa niedokrwistość jest związana z obecnością wrażliwych elementów blaszki miażdżycowej20. Rzeczywiście, stężenie Hb było odwrotnie skorelowane z objętością martwiczego rdzenia, podczas gdy obecność niedokrwistości była niezależnie związana z wyższymi wskaźnikami włókniaka miażdżycowego cienkiej czapeczki (iloraz szans [OR – odds ratio] 2,1, 95% przedział ufności [CI – confidence interval] 1,0-3,2, p = 0,028)20.
W ostrej fazie zawału serca niedokrwistość dodatkowo zmniejsza ilość tlenu dostarczanego do mięśnia sercowego. Kompensacyjny wzrost częstości akcji serca, objętości wyrzutowej i pojemności minutowej serca pogarsza zapotrzebowanie mięśnia sercowego na tlen i zwiększa nasilenie urazu niedokrwiennego. Uchida i wsp. wykazali, że wyjściowa niedokrwistość jest związana z dysfunkcją mikrokrążenia wieńcowego i wyższymi szczytowymi stężeniami kinazy kreatynowej znormalizowanymi dla powierzchni ciała (2215 ±1318 j.m./l/m2 u pacjentów z niedokrwistością w porównaniu z 1797 ±1199 j.m./l/m2 u pacjentów bez niedokrwistości, p = 0,047)21.
Po ostrej fazie OZW obecność niedokrwistości wpływa na przebudowę serca wskutek działania różnych mechanizmów. Obecność przewlekłej, niepostępującej niedokrwistości u pacjentów poddawanych PCI z powodu OZW jest związana ze zmniejszoną liczbą i upośledzeniem funkcji obwodowych komórek progenitorowych śródbłonka, co skutkuje mniejszą zdolnością gojenia naczyń22. Przewlekła niedokrwistość może ostatecznie prowadzić do niewydolności serca z wysokim rzutem serca, ekscentrycznym przerostem lewej komory i jej poszerzeniem wskutek nagromadzenia krwi o zmniejszonej lepkości, zwiększonego rzutu serca w wyniku działania współczulnego układu nerwowego i aktywacji układu renina–angiotensyna23. Rycina 1 przedstawia patofizjologię wpływu niedokrwistości na OZW.
Powikłania niedokrwistości w ostrym zespole wieńcowym
Śmiertelność
Silna korelacja między obecnością niedokrwistości a ryzykiem wczesnej i późnej śmiertelności jest konsekwentnie opisywana w literaturze, od badań z randomizacją po rzeczywiste rejestry obserwacyjne24. Podobnie niedokrwistość nabyta w szpitalu wiąże się również z wyższymi wskaźnikami śmiertelności po OZW24. W metaanalizie obejmującej 44 badania obserwacyjne i 230 795 pacjentów opisano zwiększone ryzyko zgonu (ryzyko względne [RR – risk ratio] 2,39, 95% CI 2,02-2,83, p <0,001) związane z obecnością niedokrwistości24. Co ciekawe, w kilku badaniach wykazano nieliniową korelację w kształcie litery J między stężeniem Hb a ryzykiem zgonu24. Optymalne stężenie Hb, związane z najmniejszym ryzykiem zgonu, wynosi zwykle od 14 do 16 g/dl, natomiast wartości poniżej 10 g/dl lub powyżej 17 g/dl wiążą się z najgorszym wynikiem.