Bezobjawowa niedomykalność zastawki aortalnej – rokowanie, postępowanie
dr n. med. Patrycjusz Stokłosa
- Patofizjologia, naturalny przebieg i klasyfikacja niedomykalności aortalnej
- Rozpoznanie bezobjawowej postaci wady
- Zasady leczenia i rokowanie pacjentów
Przewlekła niedomykalność zastawki aortalnej (CAR – chronic aortic regurgitation) to cofanie się krwi z aorty wstępującej do światła lewej komory (LV – left ventricle) w rozkurczu, spowodowane dysfunkcją zastawki aortalnej. W badaniu Framingham Heart Study CAR stwierdzono u 4,9% osób (w tym w stopniu co najmniej umiarkowanym – u 0,5% badanej populacji)1. Nierzadko wada ma charakter całkowicie bezobjawowy i jest rozpoznawana przypadkowo – podczas badania osłuchowego lub przezklatkowego badania echokardiograficznego (TTE – transthoracic echocardiography), wykonywanego z innych wskazań. Duża CAR pogarsza rokowanie2-9. Umiejętne postępowanie kliniczne ma zatem zasadnicze znaczenie dla pacjenta.
Bezobjawowi pacjenci z prawidłową czynnością LV cechują się na ogół korzystnym rokowaniem, a wychwycony w trakcie obserwacji spadek frakcji wyrzutowej (LVEF – left ventricular ejection fraction) oraz poszerzenie LV pomagają zidentyfikować chorych zagrożonych, wymagających interwencji chirurgicznej10-12. Pacjenci z nawet umiarkowanymi objawami lub wyraźnym poszerzeniem LV należą do grupy zwiększonego ryzyka i w ich przypadku należy rozważyć wczesną interwencję10-12. Dane dotyczące przeżycia są znacząco rozbieżne, np. 5-letnie przeżycie szacuje się na 20-66%, a 10-letnie na 50-96% w zależności od badania, stopnia nasilenia objawów i ocenianego parametru12.
Patofizjologia i naturalny przebieg wady
Duża CAR prowadzi do stopniowej przebudowy LV na skutek jej przewlekłego przeciążenia objętościowego (zależnego od objętości fali zwrotnej) i ciśnieniowego (zależnego od objętości krwi wyrzucanej do aorty, czemu towarzyszy wzrost skurczowego ciśnienia oraz podatności ścian aorty)12,13. Duża CAR jest początkowo w fazie wyrównania – dochodzi do zwiększenia objętości LV oraz grubości jej ścian (przerost odśrodkowy) przy zachowaniu podatności komory. Początkowo nie wzrasta ani naprężenie ścian, ani ciśnienie napełniania LV, a LVEF jest zachowana dzięki mechanizmowi Franka-Starlinga. Jednak stopniowe poszerzanie LV i utrzymujące się obciążenie ciśnieniowe zwiększają naprężenie ścian LV, powodując jej dalszy przerost. Dochodzi do spadku podatności i wzrostu ciśnienia napełniania LV. Rosnące obciążenie wstępne przestaje być kompensowane mechanizmem Franka-Starlinga i następuje spadek LVEF. Co ważne, dysfunkcja skurczowa LV na tym etapie może być jeszcze odwracalna. Faza niewyrównanej dużej CAR wiąże się z dalszym poszerzeniem LV i wzrostem naprężenia jej ścian, skutkującym upośledzeniem rozkurczowym przepływu wieńcowego i wzrostem zapotrzebowania na tlen, a w konsekwencji prowadzącym do niedokrwienia i włóknienia miokardium. Na tym etapie spadek LVEF wynika nie tylko z niedopasowania obciążenia następczego, lecz także trwałej dysfunkcji mięśnia LV. W tej fazie zabieg operacyjny nie poprawi istotnie funkcji mięśnia LV12,13.
Zatem wada nieleczona postępuje i zasadnicze znaczenie mają właściwie prowadzona obserwacja pacjenta oraz podjęcie decyzji o leczeniu operacyjnym w odpowiednim oknie czasowym – zanim dojdzie do istotnego poszerzenia LV, spadku LVEF i nieodwracalnego uszkodzenia mięśnia sercowego, przekładającego się na skrócenie czasu przeżycia. Podjęcie decyzji o skierowaniu pacjenta z bezobjawową ciężką CAR do leczenia operacyjnego będzie zależeć od wyniku badań dodatkowych – w głównej mierze TTE oraz tomografii komputerowej serca (CCT – cardiac computed tomography) bramkowanej sygnałem EKG, ale pomocna może okazać się także próba wysiłkowa, a w niektórych przypadkach monitorowanie stężenia N-końcowego fragmentu mózgowego peptydu natriuretycznego typu B (NT-proBNP – N-terminal pro-B-type natriuretic peptide)14.
Etiologia
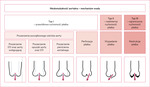
Rycina 1. Podział niedomykalności aortalnej z uwzględnieniem jej mechanizmu (zmodyfikowane na podstawie: Zoghbi i wsp.15)
CAR może mieć charakter pierwotny (organiczny), tj. związany z patologią płatków aortalnych, albo wtórny (czynnościowy), gdy defekt/ubytek koaptacji płatków zastawki wynika z jej zaburzonej geometrii na skutek poszerzenia pierścienia aortalnego, opuszki aorty, połączenia aortalno-opuszkowego (STJ – sinotubular junction) i/lub aorty wstępującej14,15. Do przyczyn pierwotnych (wrodzonych lub nabytych) należą m.in. wypadanie płatka (bądź fragmentu jego brzegu) towarzyszące na ogół zastawce dwupłatkowej (BAV – bicuspid aortic valve; wada wrodzona występująca w populacji dorosłych z częstością 1-2%16), fenestracja płatka17 lub jego uszkodzenie poinfekcyjne (IZW – infekcyjne zapalenie wsierdzia), poreumatyczne, a nawet wskutek turbulencji przepływu wywołanej membraną podaortalną. Choroby prowadzące do poszerzenia składowej aparatu aortalnego i/lub aorty wstępującej mogą mieć podłoże genetyczne, idiopatyczne lub nabyte. W krajach rozwiniętych najczęstszą przyczyną CAR są zmiany degeneracyjne płatków (zarówno BAV, jak i zastawki trójpłatkowej [TAV – tricuspid aortic valve])18. Stosowanym w praktyce podziałem CAR jest klasyfikacja uwzględniająca w mechanizmie wady prawidłową (typ I), nadmierną (typ II) lub ograniczoną ruchomość płatków (typ III) (ryc. 1)15, zaadaptowana z carpentierowskiego podziału dotyczącego niedomykalności mitralnej. Ustalenie mechanizmu wady ma kluczowe znaczenie dla planowanego sposobu leczenia operacyjnego – wymiany zastawki lub jej naprawy, co szerzej omówiono w dalszej części artykułu.
Rozpoznanie
Wstępne rozpoznanie wady można ustalić na podstawie badania osłuchowego, pomiaru ciśnienia krwi i badania palpacyjnego. CAR charakteryzuje się holodiastolicznym szmerem o typie decrescendo, bezpośrednio po II tonie serca, i w zależności od kierunku fali zwrotnej najlepiej słyszalnym wzdłuż lewego brzegu mostka bądź nad koniuszkiem LV. W osłuchiwaniu może pomóc przyjęcie pozycji siedzącej i wstrzymanie oddechu przez pacjenta. Podejrzenie ciężkiej CAR budzi podwyższona wartość skurczowego ciśnienia tętniczego (150-160 mmHg) i obniżona rozkurczowego (40-50 mmHg). Ciśnienie tętna jest wysokie. W badaniu palpacyjnym tętno jest dobrze wypełnione, szybko opadające, a koniuszek serca jest zwykle przemieszczony – w lewo i w dół; uderzenie koniuszkowe jest rozlane i hiperdynamiczne. W EKG można stwierdzić zaburzenia repolaryzacji, których nasilenie koreluje z wielkością i funkcją LV. Jednak przy nieposzerzonej, dobrze kurczącej się LV zapis jest zwykle prawidłowy. W radiogramie klatki piersiowej można stwierdzić poszerzenie zarysu LV (w dół i w lewo), a w zaawansowanych przypadkach, gdy wada jest objawowa, cechy niewydolności LV13.
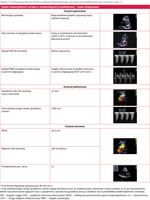
Tabela 1. Echokardiograficzne kryteria ciężkiej niedomykalności aortalnej (zmodyfikowane wg Lancelotti i wsp.19)

Rycina 2. Algorytm określania ciężkości niedomykalności aortalnej w echokardiografii na podstawie oceny zintegrowanej. Zakładane dobrej jakości okna akustyczne i uzyskanie wszystkich parametrów (zmodyfikowane na podstawie: Zoghbi i wsp.15)
Rozpoznanie i kwantyfikacja CAR opierają się najczęściej na wyniku TTE (tab. 1 i ryc. 2)14,15,19. W przypadku utrudnionej wizualizacji, istotnie ekscentrycznej fali zwrotnej lub niespójności danych wykorzystuje się echokardiografię przezprzełykową (TEE – transesophageal echocardiography) i/lub rezonans magnetyczny serca (CMR – cardiovascular magnetic resonance)15. TEE należy wykonywać także, gdy rozważa się naprawę zastawki aortalnej lub operację opuszki aorty z oszczędzeniem natywnej zastawki. Przydatność CCT bramkowanej sygnałem EKG rezerwuje się do weryfikacji stopnia poszerzenia składowych aorty14 – opuszki, STJ oraz aorty wstępującej, jeśli mają wartości progowe lub większe albo aorta wstępująca jest źle widoczna. Echokardiograficzna ocena CAR ma charakter zintegrowany, a więc uwzględnia wiele parametrów – jakościowych, półilościowych i ilościowych. Wykorzystuje się także obrazowanie trójwymiarowe oraz zaawansowane techniki tkankowej echokardiografii dopplerowskiej, z oceną podłużnego globalnego odkształcenia LV.
CAR dzieli się na łagodną (stopień I), umiarkowaną (stopnie II i III) oraz ciężką (stopień IV)15. Stopień III oznacza falę graniczną – więcej niż umiarkowaną/dużą.
Przypomnijmy, że rozpoznanie ciężkiej AR wymaga stwierdzenia co najmniej 4 z 7 kryteriów diagnostycznych (płatka cepowatego, szerokości talii niedomykalności >6 mm, szerokości strumienia fali ≥65% drogi odpływu LV, dużej strefy konwergencji przepływu AR, czasu połowicznego zaniku gradientu ciśnień <200 ms, przepływu wstecznego w aorcie zstępującej >20 cm/s i poszerzenia LV z zachowaniem jej funkcji)15. W innych przypadkach zaleca się, o ile jest to technicznie możliwe, ocenę ilościową AR – efektywnej powierzchni ujścia niedomykalności (EROA – effective regurgitant orifice area) i objętości fali zwrotnej (RV – regurgitant volume) oraz frakcji niedomykalności (RF – regurgitant fraction). Stwierdzenie EROA ≥0,3 cm2, RV ≥60 ml/skurcz oraz RF ≥50% upoważnia do rozpoznania ciężkiej AR15. W wypadku EROA 0,2-0,29 cm2, RV 45-59 ml/skurcz i RF 40-49% – wspomniany stopień III AR – wymagane jest stwierdzenie 3 kryteriów echokardiograficznych ciężkiej AR do uznania fali za dużą (ryc. 2)15.
