Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Choroba niedokrwienna serca
Podwójna terapia przeciwpłytkowa po zawale serca z uniesieniem odcinka ST – jak długo stosować?
Artur Dziewierz,1 Dariusz Dudek2
Wprowadzenie
Mimo wytycznych towarzystw kardiologicznych, zalecających stosowanie podwójnej terapii przeciwpłytkowej do 12 miesięcy po zawale mięśnia sercowego z uniesieniem odcinka ST (STEMI), jej optymalny czas trwania budzi nadal wiele kontrowersji [1,2]. Stały postęp w zakresie technik leczenia inwazyjnego pozwala aktualnie na skrócenie wymaganego czasu stosowania połączenia kwasu acetylosalicylowego i doustnego antagonisty receptora ADP (klopidogrel, prasugrel, tikagrelor) po implantacji stentów, w tym stentów pokrywanych lekiem antymitotycznym (DES) nawet poniżej 3 miesięcy w przypadku chorych ze stabilną dławicą piersiową, poddawanych planowym zabiegom przezskórnej interwencji wieńcowej (PCI). Z drugiej strony, przedłużone zastosowanie podwójnej terapii przeciwpłytkowej po STEMI może zmniejszyć ryzyko ponownych incydentów sercowo-naczyniowych, w tym incydentów niezwiązanych z naczyniem poddawanym pierwotnej PCI w ostrej fazie zawału serca.
Co mówią aktualne wytyczne?
Zgodnie z aktualnymi wytycznymi Europejskiego Towarzystwa Kardiologicznego dla leczenia STEMI z 2012 roku, podwójna terapia przeciwpłytkowa za pomocą kwasu acetylosalicylowego i doustnego antagonisty receptora ADP powinna być kontynuowana po STEMI optymalnie do 12 miesięcy po zawale (klasa zaleceń I, poziom dowodów C), a konieczny minimalny czas leczenia wynosi miesiąc u pacjentów, którym wszczepiono stent metalowy (BMS) (I/C) i 6 miesięcy u pacjentów, którym wszczepiono DES (IIb/B) [1]. U pacjentów po STEMI leczonych bez implantacji stentu zaleca się podwójną terapię przeciwpłytkową przez 12 miesięcy (IIa/C). Warto podkreślić, że preferowaną w stosunku do połączenia kwasu acetylosalicylowego i klopidogrelu jest podwójna terapia przeciwpłytkowa z zastosowaniem kwasu acetylosalicylowego i jednego z nowych leków przeciwpłytkowych (prasugrel lub tikagrelor) (I/A) [1,3]. Wytyczne rezerwują w zasadzie możliwość podania klopidogrelu dla sytuacji, w których prasugrel lub tikagrelor są przeciwwskazane lub niedostępne. Korzyść z zastosowania nowych leków może być bardziej wyrażona wśród pacjentów wysokiego ryzyka, na przykład z cukrzycą (szczególnie w przypadku użycia prasugrelu) lub niewydolnością nerek (szczególnie w przypadku zastosowania tikagreloru). Jednak w związku z ograniczoną ilością danych z badań klinicznych i spodziewanym podwyższonym ryzykiem krwawień nowe leki przeciwpłytkowe nie powinny być stosowane w przypadku pacjentów z klirensem kreatyniny <30 ml/min/1,73 m².
Zalecenia towarzystw amerykańskich zalecają 12-miesięczny czas stosowania podwójnej terapii przeciwpłytkowej po ostrym zespole wieńcowym, w tym STEMI niezależnie od rodzaju implantowanego stentu wieńcowego (I/B) [2]. W przypadku chorych, u których ryzyko związane z wystąpieniem krwawienia przewyższa spodziewane korzyści stosowania podwójnej terapii przeciwpłytkowej wytyczne amerykańskie w uzasadnionych przypadkach dopuszczają jej skrócenie poniżej 12 miesięcy (IIa/C). Z drugiej strony, zalecają rozważenie przedłużenia podwójnej terapii przeciwpłytkowej powyżej 12 miesięcy w przypadku chorych leczonych DES (IIb/C) [2].
Warto zauważyć, że większość zaleceń dotyczących czasu trwania podwójnej terapii przeciwpłytkowej po STEMI oparta jest jedynie na opinii ekspertów (poziom dowodów C). Zalecenia stosowania połączenia kwasu acetylosalicylowego i klopidogrelu przez 12 miesięcy u pacjentów poddawanych zabiegom PCI jest poparta obserwacjami z badania CREDO, w którym użycie podwójnej terapii przeciwpłytkowej przez 12 miesięcy wiązało się z prawie 27% zmniejszeniem ryzyka wystąpienia złożonego punktu końcowego, obejmującego zgon, zawał serca i udar mózgu w porównaniu z terapią trwającą miesiąc [4]. Korzyść z podwójnej terapii przeciwpłytkowej obserwowano jedynie w czasie pierwszych miesięcy leczenia i nie zwiększała się istotnie wraz z wydłużeniem czasu jego trwania. Warto podkreślić, że powyższe badanie objęło chorych poddawanych zabiegowi PCI w trybie planowym, bez użycia stentów typu DES, tym samym jego wyniki nie mogą być bezpośrednio odniesione do aktualnej sytuacji leczenia STEMI. Również trzy pozostałe wymienione w wytycznych badania będące uzasadnieniem dla rekomendacji – EXCELLENT [5], REAL-LATE/ZEST-LATE [6] i PRODIGY [7] – były nakierowane na ocenę czasu trwania podwójnej terapii przeciwpłytkowej w szerokiej populacji pacjentów leczonych DES. Wykazały one, że skrócenie podwójnej terapii przeciwpłytkowej po implantacji DES do 6 miesięcy wydaje się równie skuteczne w zmniejszaniu częstości występowania incydentów sercowo-naczyniowych jak jej stosowanie przez 12 czy 24 miesiące, przy jednoczesnym zmniejszeniu ryzyka krwawień. Biorąc pod uwagę stosunkowo niski odsetek chorych ze STEMI włączonych do powyższych badań (odpowiednio 3,1, 11 i 32,9% pacjentów ze STEMI), badania te nie pozwalają na określenie optymalnego czasu trwania podwójnej terapii przeciwpłytkowej po STEMI.
W badaniu CURE, które objęło pacjentów z ostrym zespołem wieńcowym bez uniesienia odcinka ST i stało się podstawą do rekomendowania podwójnej terapii przeciwpłytkowej u pacjentów z ostrym zespołem wieńcowym niezależnie od zastosowanej strategii leczniczej czas jej trwania zawierał się w przedziale 3-12 miesięcy (średnio 9 miesięcy) [8,9]. Podobnie w badaniu TRITON-TIMI-38, w którym wykazano przewagę prasugrelu nad klopidogrelem w leczeniu ostrych zespołów wieńcowych, w tym STEMI, czas trwania terapii zawierał się w przedziale 6-15 miesięcy [10,11]. Również w badaniu PLATO mediana czasu trwania podwójnej terapii przeciwpłytkowej opartej na połączeniu kwasu acetylosalicylowego i tikagreloru lub kwasu acetylosalicylowego i klopidogrelu wynosiła około 9 miesięcy [12]. Tym samym proponowany przez wytyczne czas 12 miesięcy ma charakter raczej umowny i nie ma bezpośredniego potwierdzenia w wynikach dotychczasowych badań klinicznych.
Jaki jest optymalny czas trwania podwójnej terapii przeciwpłytkowej po STEMI?
Obserwowana korzyść z zastosowania podwójnej terapii przeciwpłytkowej u pacjentów z ostrym zespołem wieńcowym wydaje się największa w pierwszych miesiącach od jego wystąpienia. Jest to związane ze zmniejszającym się ryzykiem ponownych incydentów sercowo-naczyniowych, w tym zgonu, zawału serca czy udaru mózgu w okresie powyżej miesiąca od wystąpienia ostrego zespołu wieńcowego [13]. Również zagrożenie wystąpieniem zakrzepicy w obrębie implantowanego stentu ulega ograniczeniu wraz z upływem czasu, a większość tego typu incydentów przebiega ostro (<24 godzin) lub podostro (1-30 dni) [14,15]. Jest to po części związane ze zmniejszaniem się w czasie wyjściowo zwiększonej aktywności płytek krwi obserwowanej w ostrej fazie zawału. Ta zwiększona aktywność ulega ograniczeniu nie tylko w wyniku wdrożenia leczenia przeciwpłytkowego, ale także w następstwie zmniejszenia powstawania czynników prozakrzepowych i prozapalnych. Wpływ na zmniejszenie aktywności płytek krwi mają także lepsza kontrola czynników ryzyka sercowo-naczyniowego, zwłaszcza glikemii [16,17]. Należy pamiętać jednak, że zwiększona aktywność płytek krwi po PCI w STEMI jest stwierdzana częściej i utrzymuje się dłużej niż w przypadku pacjentów poddawanych planowej PCI [16,17]. Tym samym mimo postępu w zakresie farmakoterapii i technik leczenia inwazyjnego nie należy stawiać znaku równości między zabiegiem PCI u pacjentów ze stabilną dławicą piersiową i ostrym zespołem wieńcowym.
Ograniczająca się z upływem czasu zwiększona aktywność płytek krwi po STEMI może osłabiać znaczenie intensywnego leczenia przeciwpłytkowego w dłuższym okresie po jego wystąpieniu. Potwierdzają to obserwacje ze wspomnianego już badania CURE, w którym znacząca część korzyści wynikających z podwójnej terapii przeciwpłytkowej kwasem acetylosalicylowym i klopidogrelem ujawniła się w ciągu pierwszych 3 miesięcy leczenia, z niewielkim zwiększeniem różnicy w częstości zdarzeń niedokrwiennych między grupami w późniejszej obserwacji [4,18]. Również w przypadku badania TRITON-TIMI-38 korzyść z intensyfikacji leczenia przeciwpłytkowego przez zastosowanie prasugrelu zamiast klopidogrelu była najbardziej wyrażona w początkowym okresie leczenia, z istotną różnicą w częstości występowania złożonego punktu końcowego obejmującego zgon z przyczyn sercowo-naczyniowych, zawał serca lub udar mózgu już po 3 dniach trwania terapii [19]. Należy pamiętać, że stosowanie podwójnej terapii przeciwpłytkowej zmniejsza ryzyko powikłań po implantacji stentu, a jej brak lub zaprzestanie jej użycia jest silnym czynnikiem ryzyka wystąpienia zakrzepicy w stencie. Z drugiej strony ryzyko wystąpienia tego powikłania zmniejsza się wraz z czasem od implantacji stentu [15]. Szczególnie w przypadków stentów DES nowej generacji, z krótkim i bardziej kontrolowanym procesem śródbłonkowania stentu, czas wymaganej podwójnej terapii przeciwpłytkowej może być skrócony.

Rycina. Minimalny czas trwania podwójnej terapii przeciwpłytkowej w zależności od rodzaju strategii leczniczej i typu implantowanego stentu wieńcowego.
O ile ryzyko powikłań niedokrwiennych po STEMI, a także spodziewana korzyść ze stosowania podwójnej terapii przeciwpłytkowej może się znacząco zmniejszać wraz z upływem czasu od wystąpienia ostrego zespołu wieńcowego, to ryzyko powikłań krwotocznych związanych z podwójną terapią przeciwpłytkową może utrzymywać się przez cały czas trwania leczenia [18]. Zakładając, że wystąpienie powikłań krwotocznych jest czynnikiem równie silnie pogarszającym rokowanie jak ponowny zawał serca czy inne powikłania niedokrwienne, staranność w zmniejszaniu ich wystąpienia może mieć szczególne znaczenie [20,21]. Jak wspomniano wyżej, w przypadku chorych, u których ryzyko związane z wystąpieniem krwawienia przewyższa spodziewane korzyści ze stosowania podwójnej terapii przeciwpłytkowej, dopuszczalne jest skrócenie czasu jej trwania poniżej 12 miesięcy [1,2]. Podkreśla to konieczność indywidualizacji czasu trwania terapii przeciwpłytkowej w oparciu o ocenę ryzyka powikłań niedokrwiennych i krwotocznych [21]. Tym samym czas trwania podwójnej terapii przeciwpłytkowej po STEMI może być różny dla różnych podgrup pacjentów, przy czym nie powinien być krótszy niż warunkowany rodzajem implantowanego stentu (rycina). Możemy sobie wyobrazić sytuację pacjenta o wysokim ryzyku powikłań niedokrwiennych, z cukrzycą, poddanego zabiegowi pierwotnej PCI z implantacją dwóch stentów. Jednocześnie chory ten z racji młodego wieku charakteryzuje się niskim ryzykiem wystąpienia krwawień. W przypadku tego chorego podwójna terapia przeciwpłytkowa może być prowadzona bezpiecznie przez długi czas, nawet powyżej 12 miesięcy, a spodziewana korzyść z leczenia może być wysoka. W odwrotnej sytuacji pacjenta z niskim ryzykiem powikłań niedokrwiennych (na przykład z małym obszarem zawału, bez cukrzycy, z chorobą jednonaczyniową), natomiast wysokim ryzykiem krwawień zalecany czas terapii powinien być minimalizowany do warunkowanego rodzajem implantowanego stentu. Te modelowe sytuacje niestety rzadko stwierdzane są w codziennej praktyce klinicznej. Zwiększone ryzyko niedokrwienia i krwawienia często idzie w parze i jest obserwowane w tej samej grupie chorych (pacjenci w podeszłym wieku, z niewydolnością nerek itp.) [21-23]. W przypadku tej grupy chorych ocena stosunku korzyści i ryzyka ze stosowania podwójnej terapii przeciwpłytkowej powinna być dokonana już w momencie planowania strategii rewaskularyzacji i decyzji o wyborze rodzaju implantowanego stentu. Na przykład powinno się unikać implantacji stentów typu DES u chorych planowanych do zabiegów chirurgicznych, których wykonania nie można odroczyć do momentu zakończenia podwójnego leczenia przeciwpłytkowego [21]. Potrzebę indywidualizacji terapii potwierdzają również wyniki wspomnianego już badania EXCELLENT, w którym obserwowano zbliżoną liczbę incydentów sercowo-naczyniowych po implantacji DES w przypadku chorych leczonych podwójną terapią przeciwpłytkową przez 6 i 12 miesięcy [5]. Jednak w podgrupie pacjentów z cukrzycą (o zwiększonym ryzyku powikłań niedokrwiennych) częstość incydentów związanych z poszerzanym naczyniem była istotnie większa u pacjentów ze skróconym do 6 miesięcy czasem terapii.
Z drugiej strony, potencjalnie wydłużenie okresu stosowania podwójnej terapii przeciwpłytkowej powyżej 12 miesięcy może pozwolić na dodatkową redukcję powikłań niedokrwiennych. Potwierdzają to dane z badania CHARISMA, w którym przedłużone (mediana czasu trwania terapii 27,6 miesięcy) zastosowanie podwójnej terapii przeciwpłytkowej obejmującej kwas acetylosalicylowy i klopidogrel wiązało się z istotnym zmniejszeniem incydentów sercowo-naczyniowych u pacjentów z miażdżycą objawową, w tym chorych po przebytym zawale mięśnia sercowego. Terapia ta obarczona była jednak zwiększonym ryzykiem powikłań krwotocznych [24]. Toczące się aktualnie badanie PEGASUS ocenia, czy korzyść z przedłużonego stosowania tikagreloru u pacjentów po przebytym zawale mięśnia sercowego (1-3 lat po zawale) z dodatkowym czynnikiem ryzyka (m.in. podeszły wiek, cukrzyca, niewydolność nerek, choroba wielonaczyniowa) będzie przewyższała ryzyko krwawień związanych z jego podawaniem.
W związku z brakiem ścisłych rekomendacji co do prowadzenia podwójnej terapii przeciwpłytkowej w zależności od profilu ryzyka pacjenta, ostateczna decyzja o kontynuowaniu lub zaprzestaniu podwójnej terapii przeciwpłytkowej należy do kardiologa prowadzącego. Dane z międzynarodowego rejestru PARIS wskazują, że właśnie wybór momentu odstawienia podwójnej terapii przeciwpłytkowej oparty o ocenę lekarza prowadzącego, pozwala na osiągnięcie najlepszych wyników leczenia [25]. W powyższym rejestrze udowodniono, że nie tyle samo zaprzestanie podwójnej terapii przeciwpłytkowej warunkuje wystąpienie zdarzeń niedokrwiennych po implantacji stentu, lecz powód jego zaniechania. W przypadku chorych, u których na którymś z etapów leczenia lekarz prowadzący zdecydował o możliwości zaprzestania podwójnej terapii przeciwpłytkowej (brak konieczności stosowania) nie obserwowano zwiększonego zagrożenia powikłaniami niedokrwiennymi, w tym zakrzepicą w stencie. Co ciekawe chorzy ci charakteryzowali się nawet lepszym rokowaniem klinicznym niż pacjenci, u których kontynuowano podwójne leczenie przeciwpłytkowe. Kolejną grupę chorych w rejestrze stanowili pacjenci, u których doszło do krótkiej przerwy w stosowaniu podwójnej terapii przeciwpłytkowej związanej z koniecznością wykonania zabiegu operacyjnego. Co istotne było ono poparte decyzją lekarza prowadzącego, a powrót do podwójnej terapii przeciwpłytkowej nastąpił w okresie <14 dni od jej wstrzymania. Podobnie jak poprzednio w tej grupie chorych nie obserwowano zwiększonego zagrożenia wystąpieniem powikłań niedokrwiennych. Odmiennie, istotnie zwiększone ryzyko wystąpienia zakrzepicy w stencie i innych powikłań niedokrwiennych obserwowano w grupie chorych, u których brak kontynuacji leczenia przeciwpłytkowego był następstwem wystąpienia powikłań krwotocznych lub brakiem współpracy ze strony pacjenta [25]. W przypadku wątpliwości, zwłaszcza w przypadku planowanego wczesnego przerwania podwójnej terapii przeciwpłytkowej, uzasadniona może być również konsultacja z ośrodkiem kardiologii inwazyjnej, w którym wykonano zabieg PCI.
Osobnym zagadnieniem, które wykracza poza ramy niniejszego opracowania pozostaje wybór czasu trwania i modelu terapii przeciwpłytkowej u pacjentów, u których są wskazania do stosowania doustnych antykoagulantów. Należy jednak pamiętać, że w przypadku pacjentów wymagających takiego leczenia (tzw. terapii potrójnej) po STEMI lekiem z wyboru pozostaje klopidogrel w stosunku do prasugrelu czy tikagreloru. Ponadto, w tej grupie chorych w związku z ograniczonymi danymi na łączenie nowych doustnych leków przeciwzakrzepowych z leczeniem przeciwpłytkowym zaleca się stosowanie leków przeciwzakrzepowych starej generacji – warfaryny lub acenokumarolu.
Perspektywy
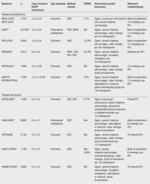
Tabela. Wybrane badania dotyczące czasu trwania podwójnej terapii przeciwpłytkowej po implantacji stentów powlekanych lekiem antymitotycznym.
Zestawienie niedawno zakończonych lub aktualnie prowadzonych badań dotyczących czasu trwania podwójnej terapii przeciwpłytkowej po implantacji DES, w tym u chorych po ostrym zespole wieńcowym zawiera tabela. Głównym ograniczeniem dotychczasowych badań jest ich otwarty charakter (brak zaślepienia). Ponadto w większości z nich przyjęto założenie w wyliczeniu wielkości grupy badanej, że testowany model terapii jest nie gorszy od dotychczasowego standardu (tzw. non-inferiority). Tym samym badania te potwierdzają jedynie równoważność skróconego okresu trwania podwójnej terapii przeciwpłytkowej w porównaniu ze standardowym czasem jej trwania w odniesieniu do ryzyka powikłań niedokrwiennych, nie pozwalając na jednoznaczne potwierdzenie redukcji ryzyka powikłań krwotocznych. Ważnych informacji dotyczących czasu trwania podwójnej terapii przeciwpłytkowej w szerokiej populacji pacjentów po implantacji stentu dostarczą wyniki randomizowanych, podwójnie zaślepionych badań: ISAR-SAFE i DAPT. Natomiast, istotnymi dla określenia optymalnego czasu trwania podwójnej terapii przeciwpłytkowej po STEMI będą wyniki badania DAPT-STEMI porównującego bezpieczeństwo kliniczne stosowania podwójnej terapii przeciwpłytkowej przez 6 miesięcy w porównaniu z 12 miesiącami u pacjentów poddawanych pierwotnej PCI w STEMI z użyciem stentów DES drugiej generacji.
Warto podkreślić, że coraz większe znaczenie dla inwazyjnego leczenia choroby niedokrwiennej serca, w tym STEMI będą miały stenty biodegradowalne (BVS), których rusztowanie ulega całkowitemu rozpuszczeniu w ciągu kilkunastu do kilkudziesięciu miesięcy od implantacji. Ich zastosowania nie należy rozpatrywać jednak jako potencjalnej możliwości skrócenia czasu trwania podwójnej terapii przeciwpłytkowej. Wprost przeciwnie, w przypadku stentu Absorb (Abbott Vascular, Stany Zjednoczone) podwójna terapia przeciwpłytkowa powinna być stosowana bezwzględnie przez 12 miesięcy.
Innym kierunkiem badań jest ocena skuteczności i bezpieczeństwa nowych schematów leczenia przeciwpłytkowego (podwójna terapia przeciwpłytkowa vs pojedyncza z zastosowaniem wyłącznie leku nowej generacji) czy alternatywnych połączeń leków (doustnego antagonisty receptora ADP i antagonisty receptora trombinowego) [22]. Ponadto, coraz szerzej bada się przydatność oceny stopnia zahamowania agregacji płytek krwi w odpowiedzi na stosowane leki przeciwpłytkowe i możliwość dostosowania dawki leku na podstawie pożądanego efektu jego działania. Metody te mogą pozwolić na przykład na zidentyfikowanie chorych, u których leczenie klopidogrelem jest nieskuteczne w kontekście obserwowanego stopnia zahamowania agregacji płytek krwi (tzw. oporność na klopidogrel). Grupa pacjentów opornych może być również identyfikowana w oparciu o ocenę genomu i poszukiwanie profilu genetycznego związanego z ograniczoną możliwością przekształcenia klopidogrelu do formy aktywnej. W przypadku chorych z upośledzoną odpowiedzią na klopidogrel uzasadnionym może być tym samym zwiększenie stosowanej dawki leku lub jego zamiana na lek nowej generacji. W drugą stronę, w przypadku nadmiernego efektu przeciwpłytkowego możemy spodziewać się zwiększonego ryzyka powikłań krwotocznych, co może wymuszać konieczność redukcji stosowanej dawki leku lub jego zamianę na lek o słabszym działaniu [26]. Miejmy nadzieję, że wyniki toczących się w tym zakresie badań wpłyną na dalszą poprawę profilu skuteczności i bezpieczeństwa stosowanego leczenia przeciwpłytkowego oraz doprowadzą do dalszej redukcji śmiertelności w przebiegu chorób układu krążenia.