Neurochirurgia
To nie jest: Wstań i idź!
O metodach wybudzania ze śpiączki z prof. dr. hab. med. Wojciechem Maksymowiczem, kierownikiem Kliniki Neurochirurgii Uniwersyteckiego Szpitala Klinicznego w Olsztynie, rozmawia Monika Stelmach
MT: W maju br. pierwszy raz w Polsce wspólnie z prof. Isao Moritą z Japonii przeprowadził pan operację wszczepienia stymulatorów u czterech pacjentów w śpiączce. Na czym polega ta eksperymentalna metoda wybudzania?
Prof. Wojciech Maksymowicz: Trudno powiedzieć, że jest to zupełnie nowa metoda. Pierwszą operację elektrycznej stymulacji rdzenia nadtwardówkowego w odcinku szyjnym przeprowadziłem w 1984 roku. Do dziś wykonałem wiele takich operacji. Rzecz nie leży w innowacyjności samej operacji, ale wskazaniu, jakim jest śpiączka. W Polsce wszczepienie stymulatora najczęściej stosuje się w leczeniu bólu, kiedy inne sposoby zawodzą. Metoda wykorzystywana jest też w spastyczności związanej z uszkodzeniem rdzenia kręgowego, czemu towarzyszy wzmożone napięcie mięśni lub wzmożone odruchy. Bardzo dobre efekty daje też w lekoopornej dusznicy bolesnej. Od kilku lat śledzę natomiast doniesienia na temat stosowania stymulatora nadtwardówkowego we wskazaniu leczenia śpiączki.
MT: Na ile ta metoda jest już sprawdzona na świecie?
W.M.: Pierwsze takie operacje wykonano w 1997 roku w Japonii, ale do 2013 roku opublikowano na ten temat jedynie 10 prac i prawie wszystkie są autorstwa japońskich naukowców. Japończycy mają w tej dziedzinie duże doświadczenie, którym chcą się z nami dzielić. W Polsce wciąż jest to leczenie eksperymentalne.
MT: Jakie warunki muszą spełnić pacjenci, żeby zakwalifikować się na operację wszczepienia stymulatora nadtwardówkowego?
W.M.: Japońscy lekarze, którzy zrobili setki takich operacji, próbowali określić grupę pacjentów, u których przyniesie najlepsze efekty. Doszli do wniosku, że im krócej pacjent jest w śpiączce, tym większe są szanse na powodzenie zabiegu. Najwięcej zarzutów co do efektów operacji przeprowadzonych w Japonii wynikało właśnie z tego, że być może pacjenci wybudziliby się niezależnie od wszczepionego stymulatora, w okresie, kiedy te szanse są największe. W Polsce stosujemy dłuższy czas, od półtora roku do 16 lat. Najpierw dajemy szansę na wybudzenie w wyniku rehabilitacji, dopiero jeśli nie przynosi to efektu, możemy podjąć decyzję o innych metodach.
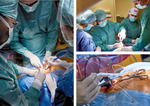
Ryc. 1-3. Pierwsza w Polsce operacja wszczepienia układu do nadtwardówkowej stymulacji rdzenia kręgowego we wskazaniu terapii śpiączki przeprowadzona w Klinice Neurochirurgii Uniwersyteckiego Szpitala Klinicznego w Olsztynie.
W celu zakwalifikowania do operacji przeprowadzamy też szereg badań, poczynając od badań klinicznych, np. fiksowanie oczu, w celu zróżnicowania stanu wegetatywnego od stanu minimalnej świadomości – co jest podstawowym warunkiem kwalifikacji do leczenia. Prof. Yamamoto, selekcjonując pacjentów, opierał się na elektroencefalografie i badaniu aktywności mózgu. My również sprawdzamy poziom reaktywności mózgu w rezonansie czynnościowym. Natomiast badanie elektroencefalograficzne obrazuje aktywność elektryczną mózgu. Warunkiem niezbędnym do zakwalifikowania pacjenta do operacji jest zachowany przepływ krwi w mózgu, który możemy ocenić w badaniu izotopowym SPECT. W maju zoperowaliśmy czterech pacjentów. Pod kątem zastosowania tej metody badamy kolejnych dwóch. Jest też szansa na dodatkowe urządzenia. Stymulatory pochodzą z darów zbieranych przez fundację „Akogo?” Ewy Błaszczyk.
MT: Na czym polega sama operacja?
W.M.: Operacja przebiegła w znieczuleniu ogólnym. Wykonaliśmy pionowe nacięcie na karku na wysokości piątego kręgu. Po weryfikacji radiologicznej wprowadziliśmy elektrodę nad oponę twardą rdzenia kręgowego na poziomie drugiego kręgu szyjnego. Do elektrody przepływa prąd ze stymulatora, który został umieszczony na tułowiu pacjenta. Stymulator z elektrodą połączony jest przebiegającym pod skórą przewodem. Wszczepione pacjentom ze śpiączką urządzenia są ładowane zewnętrznie, dzięki czemu nie wymagają wymiany. Metoda jest bezpieczna, powikłaniem może być zakażenie, jak po każdej operacji. Na razie nie obserwujemy żadnych niepokojących zmian u zoperowanych pacjentów.
MT: Jakie mechanizmy regeneracji mózgu uruchamia działanie prądu?
W.M.: Posiłkując się badaniami na zwierzętach i obserwacją pacjentów, których leczono tą metodą, istnieją dwie hipotezy. Jeden mechanizm dotyczy aktywacji dróg łączących twór siatkowaty pnia mózgu ze wzgórzem i wyżej z korą mózgową. Drugi mechanizm polega na zwiększeniu przepływu w tętnicach doprowadzających krew do mózgu w wyniku hamowania pobudzeń w układzie współczulnym. W ten sposób poprawia się odżywianie mózgu. Komórki mają szansę na szybszą regenerację i zahamowanie atrofii mózgu.
MT: Jakich efektów możemy się spodziewać?
W.M.: W 2009 roku została opublikowana praca prof. Kano i prof. Morite. Z największych dotychczas prowadzonych badań, na 200 chorych, wynika, że u ponad połowy dochodzi do poprawy stanu zdrowia. To bardzo dobry wynik. Za wcześnie natomiast na ocenę rezultatów u czwórki zoperowanych przez nas pacjentów. Efekty badamy po miesiącu, następnie po pół roku i w kolejnych latach. U wszystkich widzimy natomiast zmniejszenie spastyczności i większą reaktywność na wszelkiego rodzaju bodźce. Pojawiające się jaskółki pierwszych kontaktów chcemy, żeby zweryfikował czas. Huraoptymizm w tym przypadku może być bezzasadnie wysoki. Oczywiście nie przekreślamy spektakularnych efektów, bo one mogą się zdarzyć, ale studzimy nadzieje. Poprawa stanu pacjenta w śpiączce nie zawsze oznacza całkowite wybudzenie, czasami olbrzymie znaczenie ma poprawa jego funkcjonowania.
MT: Ilu pacjentów wybudziło się z 200 badanych w Japonii?
W.M.: Ok. 10 proc., czyli bardzo dużo. Wśród tych, którzy się wybudzili, nie było osób pozostających w śpiączce dłużej niż dwa lata. To nie znaczy, że u pozostałych operacja nie przyniosła efektów. Ok. 100 osób miało większą reaktywność, czyli żywiej reagowało na głos, zaczynało zwracać oczy, wyraźnie poprawiły się parametry w badaniu kontrolnym, np. przepływy krwi w mózgu. To też świadczy o tym, że metoda jest skuteczna. Pamiętajmy, że oczekiwania wobec terapii są bardzo różne. Weźmy pacjenta, który czasami coś powie, uśmiecha się, czyli jest z nim jakiś kontakt, ale rodzina chciałaby, żeby wstawał z wózka, płynniej mówił. Inny chory nie wykazuje żadnej reakcji, a bliscy marzą, żeby zareagował na głos, otwierał oczy, pokazał, że ich słyszy. Dla nich to już byłoby bardzo dużo.