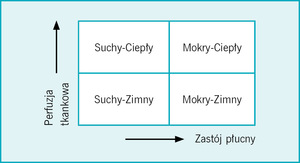
Jedną z pułapek w ostrej niewydolności serca jest różnorodność manifestacji klinicznych. Z tego powodu przed rozpoczęciem leczenia u każdego pacjenta należy dokonać oceny profilu hemodynamicznego, który stanowi pewne uproszczenie klasyfikacji zaproponowanej przez Forrestera do oceny stopnia niewydolności serca u osób z zawałem mięśnia sercowego.1,9 Ewaluacji takiej dokonuje się na podstawie dwóch prostych parametrów klinicznych, które w założeniu powinny korelować ze statusem hemodynamicznym pacjenta: perfuzji obwodowej oraz zastoju w łożysku płucnym1 (ryc.).
Ta prosta ocena kliniczna adekwatnie charakteryzuje chorego i kwalifikuje go do odpowiedniego leczenia skojarzonego z zastosowaniem trzech grup leków: diuretyku, wazodylatatora i leku inotropowego. Ocena ta pozwala nam także zdefiniować fundamentalny dla dalszego postępowania rzeczywisty stopień nawodnienia.
Jednym z częstych nieporozumień jest powszechne przekonanie, że dekompensacja układu krążenia oznacza to samo co przewodnienie i wymaga prowadzenia intensywnego leczenia diuretycznego. Z badań rejestrowych natomiast wiadomo, że całkiem spory odsetek pacjentów z ostrą niewydolnością serca ma profil hemodynamiczny, który nie wymaga intensywnego odwadniania. W największym rejestrze ostrej niewydolności serca – ADHERE (Acute Decompensated Heart Failure National Registry) – około 2/3 pacjentów miało przy przyjęciu zastój w krążeniu płucnym (nie zawsze jest to wykładnik hiperwolemii, a często redystrybucji płynu). U podobnego odsetka pacjentów występowały obrzęki obwodowe, niezależnie od tego, czy funkcja lewej komory była u nich upośledzona, czy zachowana.10 Według jednej z koncepcji patofizjologicznych ostrej niewydolności serca nagły wzrost ciśnienia napełniania lewej komory (vasular failure) zwykle nie jest powodowany znacznym zwiększeniem wolemii (objętości wewnątrznaczyniowej), ale redystrybucją płynów w organizmie. W tym przypadku u podłoża dekompensacji stoi gwałtowny wzrost systemowego oporu naczyniowego, co doprowadza do wzrostu ciśnienia w lewej komorze i w konsekwencji wzrostu ciśnienia w kapilarach płucnych. Zjawisko to stoi u podłoża gromadzenia się płynu w przestrzeni śródmiąższowej płuc, a następnie prowadzi do jego przesięku do pęcherzyków płucnych. Z tego powodu skuteczna i bezpieczna terapia tej subpopulacji pacjentów powinna być oparta głównie na lekach rozszerzających obwodowe łożysko naczyniowe, a nie tylko na diuretykach.
Jak już wspominano, u każdego pacjenta z ostrą niewydolnością serca należy w oparciu o stan kliniczny i hemodynamiczny rozważyć wskazania do leczenia diuretykami i lekami wazoaktywnymi (inotropowo dodatnimi i wazodylatatorami). W tym miejscu chcielibyśmy zaakcentować rolę tej drugiej grupy leków (w polskich warunkach chodzi głównie o nitroglicerynę) jako elementu o fundamentalnym znaczeniu w terapii ostrej niewydolności serca. Według aktualnych rekomendacji dożylny lek rozszerzający łożysko naczyniowe powinien być rozważony u każdego pacjenta z ciśnieniem skurczowym >100 mmHg. Z naszych obserwacji, jak również z badań rejestrowych wynika, że leki te są używane zbyt rzadko.10 Wiąże się to zapewne z obawami lekarzy przed wywołaniem hipotonii. W patofizjologii ostrej niewydolności serca bardzo duże znaczenie odgrywa opór łożyska obwodowego (SVR – systemic vascular resistance); u dużego odsetka pacjentów jest on podwyższony, co pogłębia zaburzenia hemodynamiczne prowadzące do dekompensacji. Lekami przerywającymi to błędne koło są właśnie wazodylatatory (nitrogliceryna, nitroprusydek sodu), które w istotny sposób obniżają naczyniowy opór obwodowy.
Co ciekawe, diuretyki, których działania niepożądane są powszechnie znane, stosuje się mniej krytycznie. Intensywne leczenie moczopędne, odwadnianie pacjenta, który tego nie wymaga, może skutkować pogorszeniem jego stanu klinicznego i rokowania. Zasady dotyczące leczenia diuretycznego odnoszą się zarówno do terapii ostrej niewydolności serca, jak i do pozaszpitalnej opieki nad pacjentem. Dlatego należy unikać zbyt intensywnego leczenia diuretycznego, którego konsekwencje mogą być dramatyczne. Należy okresowo kontrolować zapotrzebowanie pacjenta na leki moczopędne, jak również monitorować funkcję nerek. Diuretyki z jednej strony działają objawowo, zmniejszając przewodnienie, zastój, uczucie duszności, jednak poprzez złożone mechanizmy (aktywację neurohormonalną, nasilenie remodelingu naczyniowego, hipotonię, hipowolemię) mogą prowadzić do upośledzenia funkcji nerek. Nie ulega wątpliwości, że pacjenci z niewydolnością serca, u których dochodzi do pogorszenia funkcji nerek, mają znacznie gorsze rokowanie niż pacjenci bez tej patologii.11,12 Hipowolemia spowodowana nadmierną diurezą poprzez zmniejszenie obciążenia wstępnego (zgodnie z prawem Franka-Sterlinga) może doprowadzić do spadku rzutu minutowego serca, co będzie pogłębiało zaburzenia hemodynamiczne.
Osobnym zagadnieniem jest stosowanie leków inotropowo dodatnich. Jest to grupa leków o różnej charakterystyce. Poszczególne cząsteczki w odmienny sposób wpływają m.in. na łożysko obwodowe, co ma kluczowe znaczenie podczas ich stosowania. Nie ulega wątpliwości, że pacjenci wymagający leków inotropowo dodatnich to populacja chorych o najgorszym rokowaniu. Dodatkowo wiemy, że sam fakt stosowania leków z tej grupy związany jest z pogorszeniem rokowania w obserwacji krótkoterminowej. Z tego powodu po leki te należy sięgać z dużą rozwagą i dążyć do skracania czasu trwania terapii. Aktualne rekomendacje zalecają, aby leki inotropowo dodatnie rozważyć u pacjentów, u których skurczowe ciśnienie tętnicze wynosi <90-100 mmHg, pomimo korekcji wypełnienia łożyska naczyniowego. W codziennej praktyce klinicznej coraz częściej spotykamy pacjentów z zaawansowaną niewydolnością serca, którzy przewlekle mają ciśnienie skurczowe około 90-100 mmHg – o ile nie doszło u nich do dalszego, znacznego spadku ciśnienia tętniczego, zwykle nie należy włączać leków inotropowych.
Ostra niewydolność serca to stan zaburzeń hemodynamicznych, które u części chorych mogą skutkować uszkodzeniem innych narządów. Obniżony rzut minutowy serca, jak również bierny zastój w łożysku żylnym prowadzi do dysfunkcji wielu narządów: nerek, wątroby, mięśni szkieletowych czy też miokardium. Upośledzenie (de novo lub pogorszenie) filtracji kłębuszkowej nerek obserwuje się nawet u 30% hospitalizowanych pacjentów z niewydolnością serca, co jak już wspomniano, znacząco pogarsza ich rokowanie. Coraz częściej zwraca się uwagę na fakt, że wczesne włączenie leczenia wspomagającego czynność nerek, jak ultrafiltracja, techniki ciągłej hemodializy, hemodiafiltracji, może wiązać się z poprawą rokowania subpopulacji pacjentów z ostrą niewydolnością serca, jednak teza ta musi zostać jeszcze potwierdzona.
W trakcie opieki nad pacjentem z niewydolnością serca należy aktywnie poszukiwać narządowych powikłań choroby i przeciwdziałać im. Wykrycie uszkodzeń narządowych pozwala wyselekcjonować pacjentów najwyższego ryzyka i powinno ułatwić monitorowanie skuteczności stosowanej terapii, stopnia kompensacji. W trakcie dekompensacji należy dążyć do uzyskania optymalnego statusu zarówno hemodynamicznego, jak i metabolicznego. W celu utrzymania odpowiedniego natlenowania tkanek u większości chorych należy stosować tlenoterapię bierną. U pacjentów, u których takie podejście jest niewystarczające, należy stosować wentylację nieinwazyjną z dodatnim ciśnieniem końcowowydechowym (CPAP, BIPAP). Ten rodzaj wentylacji nie tylko poprawia saturację krwi, ale także poprzez zwiększenie ciśnienia w klatce piersiowej i pęcherzykach płucnych przeciwdziała części mechanizmów prowadzących do wysięku do pęcherzyków płucnych.
Kolejnym elementem wyrównania metabolicznego jest prawidłowa kontrola glikemii, do której należy dążyć u wszystkich pacjentów z rozpoznaną cukrzycą (włączenie w ostrej fazie insuliny – podobnie jak zaleca się to u pacjentów z ostrym zespołem wieńcowym). Należy przy tym pamiętać, aby unikać hipoglikemii, która jest równie groźna jak hiperglikemia. W ramach aktywnego poszukiwania powikłań narządowych niewydolności serca w naszym ośrodku staramy się także wykluczyć lub potwierdzić tło zakaźne dekompensacji. Jak już wspomniano, duszność może świadczyć zarówno o dekompensacji, o zakażeniu dróg oddechowych, jak i o współistnieniu obu tych patologii. Pacjenci z objawami zakażenia powinni być intensywnie leczeni i w większości przypadków należy wdrożyć leczenie przeciwbakteryjne.
Dość często spotykanym zjawiskiem w codziennej praktyce klinicznej jest wdrażanie leków (inhibitorów ACE, β-adrenolityków, antagonistów aldosteronu) w zbyt małych dawkach. Wspomniane już wcześniej wytyczne European Society of Cardiology zalecają sekwencyjne włączanie kolejnych grup leków o udowodnionej skuteczności w niewydolności serca, tzn. po osiągnięciu optymalnej lub docelowej dawki wcześniej wprowadzanych grup leków należy rozważyć wdrożenie kolejnych. Równoczesne wprowadzanie wszystkich grup leków z myślą o synchronicznej optymalizacji ich dawek nie jest zalecane, ponieważ zwykle nie jest kontynuowane przez kolejnych lekarzy opiekujących się pacjentem i wiąże się ze zwiększeniem ryzyka działań niepożądanych poszczególnych leków. Dane z rejestru obejmującego ponad 5 tys. pacjentów z niewydolnością serca z 12 krajów europejskich jednoznacznie pokazują, że tylko około 20-46% pacjentów otrzymuje docelowe dawki leków o udowodnionej skuteczności.13 Na tej podstawie można stwierdzić, że odsetek chorych optymalnie leczonych nie jest zadowalający i może odbiegać od naszego wyobrażenia.
Kończąc temat farmakoterapii niewydolności serca, należy zwrócić uwagę na fakt, że wymaga ona dużego doświadczenia klinicznego oraz cierpliwości ze strony lekarza prowadzącego. Zgodnie z aktualnymi zaleceniami dawki podstawowych leków, jak inhibitory ACE, β-adrenolityki, należy stopniowo zwiększać, przy stabilnym stanie pacjenta co około 2-4 tygodnie. Zbyt szybkie czy zbyt agresywne dochodzenie do dawek docelowych może doprowadzić do destabilizacji stanu pacjenta, pogorszenia funkcji innych narządów oraz groźnych dla życia zaburzeń metabolicznych i elektrolitowych. Dobrym przykładem są inhibitory ACE: zbyt szybka, niekontrolowana eskalacja dawek tych leków może prowadzić do pogorszenia funkcji nerek, hiperkaliemii i hipotonii, co może zagrażać życiu pacjenta.
W opiece nad pacjentem z przewlekłą niewydolnością serca należy aktywnie poszukiwać chorób współistniejących, które z jednej strony mogą być czynnikiem sprawczym dysfunkcji serca, jak również mogą pogarszać funkcję mięśnia sercowego i rokowanie. Lista tych chorób jest oczywiście obszerna i wymagają one często złożonego leczenia. Chcielibyśmy jednak zwrócić uwagę na jednostki chorobowe o fundamentalnym znaczeniu w niewydolności serca. W tej grupie znajduje się choroba niedokrwienna serca, w przypadku której należy dążyć do optymizacji leczenia zachowawczego i w określonych sytuacjach klinicznych sięgać po zabiegi rewaskularyzacyjne. Należy także pamiętać, że manifestacja choroby wieńcowej u pacjentów z niewydolnością serca może być nietypowa.
Kolejnym zagadnieniem mającym wpływ na skuteczne leczenie niewydolności serca jest optymalna terapia zaburzeń rytmu serca. Najczęstszą arytmią u pacjentów z niewydolnością serca jest migotanie przedsionków. Zgodnie z aktualnymi zaleceniami nie należy za wszelką cenę dążyć do przywracania rytmu zatokowego.
Osobnym zagadnieniem jest prawidłowa kwalifikacja pacjentów do implantacji kardiowerterów-defibrylatorów oraz urządzeń resynchronizujących. Nie ulega wątpliwości, że przedłużają one życie pacjentom z istotnie upośledzoną funkcją lewej komory oraz po przebytym zatrzymaniu krążenia. Znacznie więcej problemów napotykamy w przypadku implantacji stymulatorów resynchronizujących. Bardzo ważna jest kwalifikacja chorych do zabiegów elektrofizjologicznych pozwalających na usuwanie substratów czynnościowych komorowych zaburzeń rytmu. Zabiegi te są często pomocne w eliminacji tachyarytmii nadkomorowych.
Na zakończenie należy jeszcze raz podkreślić rolę edukacji pacjenta z niewydolnością serca i jego rodziny. Pobyt w szpitalu jest najlepszym czasem do przekazania wiedzy na temat choroby i sposobów jej terapii. Niestety w codziennej praktyce klinicznej często brakuje na to czasu. Nie istnieją wewnątrzszpitalne czy ambulatoryjne programy edukacyjne dla pacjentów z niewydolnością serca, programy rehabilitacyjne nie są natomiast wystarczająco rozpowszechnione.
Podsumowanie
Problematyka opieki nad pacjentami z niewydolnością serca jest złożona. Ostateczny rezultat zależy nie tylko od profesjonalizmu i zaangażowania lekarza, ale w dużej mierze od przestrzegania przez pacjenta zaleceń terapii farmakologicznej i niefarmakologicznej. Osiągnięcie sukcesu terapeutycznego wymaga wiedzy, lepszego zrozumienia patofizjologii niewydolności serca, znajomości zasad terapii i bez wątpienia świadomego, aktywnego (jeśli to możliwe) uczestniczenia pacjenta w tym procesie. Niestety w populacji tej dość często nie odnosi się spektakularnych sukcesów.